Résumés
Résumé
L’insuffisance cardiaque est un problème majeur de santé publique dans les pays industrialisés, et sa thérapeutique incomplètement efficace. C’est pourquoi la thérapie cellulaire a été développée comme nouvelle stratégie visant à améliorer la structure et la fonction du myocarde défaillant. Cet article décrit les différents types cellulaires envisagés dans cette perspective, ainsi que les premiers essais cliniques entrepris. La plupart des études ont été menées dans le cadre de l’insuffisance cardiaque post-ischémique. La transplantation de cardiomyocytes foetaux ou néonataux améliore chez l’animal la performance cardiaque, mais des problèmes immunologiques, logistiques et éthiques bloquent les perspectives cliniques d’une telle utilisation chez l’homme. En revanche, il semble que des cardiomyocytes adultes, autologues, pourraient être préparés à partir de cellules souches présentes dans différents tissus (moelle osseuse, vaisseaux, coeur adulte, tissu adipeux). Par ailleurs, des précurseurs vasculaires issus de la moelle osseuse ou du sang circulant pourraient promouvoir la néo-angiogenèse au sein du myocarde infarci, stimulant ainsi un pool de cardiomyocytes hibernants. L’utilisation de cellules souches hématopoïétiques issues de la moelle osseuse ou du sang circulant a également été proposée, mais leur capacité réelle de différenciation en tissu cardiaque ou endothélial, controversée, semble restreinte. Enfin, la transplantation de cellules musculaires squelettiques (myoblastes) améliore la fonction du myocarde infarci dans les modèles animaux et entraîne la formation in situ de tissu musculaire squelettique différencié. Ces données ont ouvert la voie au premier essai clinique mondial de phase I, qui s’est déroulé à Paris de juin 2000 à novembre 2001. Cet essai a nécessité la mise au point de la production de cellules musculaires squelettiques humaines à large échelle, selon les bonnes pratiques de fabrication. Ses résultats ont justifié la mise en place, en novembre 2002, d’un essai clinique de phase II randomisé, multicentrique, en double aveugle. En parallèle, des essais cliniques de phase I visent à évaluer la faisabilité et la tolérance d’injections de différents types de cellules préparées à partir d’autres tissus comme la moelle osseuse ou le sang périphérique. Cependant, des effets potentiellement délétères, qui seraient liés aux propriétés biologiques des cellules utilisées ou à leur voie d’administration, ont été récemment rapportés. Des essais cliniques de qualité, fondés sur des arguments précliniques solides, permettront de juger de la future place de la thérapie cellulaire dans la prise en charge de l’insuffisance cardiaque.
Summary
Heart failure is becoming a major issue for public health in western countries and the effect of currently available therapies is limited. Therefore cell transplantation was developed as an alternative strategy to improve cardiac structure and function. This review decribes the multiple cell types and clinical trials considered for use in this indication. Most studies have been developed in models of post-ischemic heart failure. The transplantation of fetal or neonatal cardiomyocytes has proven to be functionally successful, but ethical as well as immunological and technical reasons make their clinical use limited. Recent reports, however, suggested that adult autologous cardiomyocytes could be prepared from stem cells present in various tissues (bone marrow, vessels, adult heart itself, adipose tissue). Alternatively, endothelial progenitors originating from bone marrow or peripheral blood could promote the neoangiogenesis within the scar tissue. Hematopietic stem cells prepared from bone marrow or peripheral blood have been proposed but their differentiation ability seems limited. Finally, the transplantation of skeletal muscle cells (myoblasts) in the infarcted area improved myocardial function, in correlation with the development of skeletal muscle tissue in various animal models. The latter results paved the way for the development of a first phase I clinical trial of myoblast transplantation in patients with severe post-ischemic heart failure. It required the scale-up of human cell production according to good manufacturing procedures, started in june 2000 in Paris and was terminated in november 2001, and was followed by several others. The results were encouraging and prompted the onset of a blinded, multicentric phase II clinical trial for skeletal muscle cells transplantation. Meanwhile, phase I clinical trials also evalutate the safeness and efficacy of various cell types originating from the bone marrow or the peripheral blood. However, potential side effects related to the biological properties of the cells or the delivery procedures are being reported. High quality clinical trials supported by strong pre-clinical data will help to evaluate the role of cell therapy as a potential treatment for heart failure.
Corps de l’article
L’insuffisance cardiaque devient un problème majeur de santé publique et, avec l’accroissement de la longévité, représentera la première cause de morbi-mortalité au xxie siècle [1, 2]. De plus, la prise en charge pharmacologique et hospitalière de l’insuffisance cardiaque représente 1 % à 2 % des dépenses de santé publique dans les pays occidentaux [1]. Les développements pharmacologiques en ont prodigieusement amélioré le pronostic. Cependant, s’ils améliorent la survie, la mortalité reste élevée et peut atteindre 60 % à un an pour des sujets au stade IV de la classification de la New York Heart Association (NYHA). Par ailleurs, la pathologie peut devenir réfractaire à ces approches thérapeutiques.
Dans de nombreux cas, l’insuffisance cardiaque se développe à la suite d’un accident ischémique (infarctus du myocarde). L’anoxie, puis le développement de foyers inflammatoires importants, entraînent la mort ou la destruction des cardiomyocytes adultes responsables de la contraction myocardique. À la différence des urodèles [3], les mammifères ne semblent pas capables de régénérer les cardiomyocytes adultes, du moins de façon significative (voir ci-dessous), et la perte est donc massive et irréversible. La zone cardiaque ainsi ischémiée est remplacée par un tissu cicatriciel fibreux, akinétique. Cette perte de fonction se répercute sur la structure globale du myocarde qui subit un remodelage progressif, primitivement bénéfique, mais progressivement délétère puisqu’il mène à une modification de la géométrie cardiaque (dilatation) et à une désorganisation des interactions entre les cardiomyocytes survivants ((→) m/s 2004, n° 6-7, p. 643). L’insuffisance cardiaque peut également se développer en l’absence d’accident ischémique aigü : certaines formes sont d’origine génétique (monogénique), lorsque des mutations altèrent la fonction de protéines impliquées dans la structure de l’appareil contractile ou de la cellule (protéine C cardiaque, chaînes de la myosine, dystrophine, sarcoglycanes…) ; il existe des formes d’origine virale d’insufisance cardiaque, ainsi que de nombreuses formes d’origine encore inconnue.
La transplantation cardiaque reste le traitement radical le plus efficace des formes les plus avancées d’insuffisance cardiaque, mais cette approche reste limitée par le faible nombre de greffons disponibles, par les nombreuses complications, notamment immunologiques, et par le statut clinique du patient. Des approches chirurgicales alternatives sont développées, la plupart d’entre elles visant à modifier la forme du ventricule dilaté. Les dispositifs d’assistance ventriculaire permettent essentiellement d’améliorer la survie des patients en l’attente d’une greffe cardiaque, et le développement de pompes implantables à demeure est une voie actuelle d’investigation [4]. Dans ce contexte, le concept de thérapie cellulaire a été développé depuis une dizaine d’années par de nombreuses équipes de recherche associant cliniciens et biologistes [5].
Les objectifs de la thérapie cellulaire sont multiples et non exclusifs (Tableau I). La transplantation de cellules devrait aboutir, de manière directe ou indirecte, à la formation d’un tissu d’une fonctionalité supérieure à celle de la zone lésée. L’on peut ainsi espérer remplacer le tissu cicatriciel par un tissu vivant, bloquer ou inverser le remodelage, ou en changer la nature, restaurer la contractilité myocardique et/ou, encore, induire une angiogenèse locale capable de stimuler les cardiomyocytes hibernants. Les cellules transplantées devant être le moins immunogéniques possible, la voie de la greffe autologue sera préférée. Les premiers essais ont été rapportés au début des années 1990 ; comme il se doit, les approches sont pluridisciplinaires, associant la biologie cellulaire, la cardiologie, la chirurgie, l’immunologie, l’imagerie, la physiologie, la biologie moléculaire, l’histologie.
Tableau I
Types cellulaires utilisables dans la thérapie cellulaire de l’insuffisance cardiaque.
Des concepts aux essais cliniques : quelles sont les démarches ?
Quel que soit le type cellulaire considéré, certaines questions doivent être résolues concernant les aspects fondamentaux, techniques et cliniques de l’approche.
Choix des modèles animaux
Des modèles animaux pertinents de petite et de grande taille doivent être développés. L’ischémie peut être induite par ligature coronaire (permanente ou transitoire), embolisation ou cryogénie. Il existe aussi des modèles de maladies génétiques : hamster syrien développant une sarcoglycanopathie, chien Golden Retriever modèle de la dystrophie musculaire de Duchenne, souris transgéniques. Enfin, des cardiopathies toxiques peuvent être induites, par les anthracyclines, par exemple [6, 7]. Un grand nombre d’espèces animales a été utilisé (souris, rat, hamster, lapin, mouton, cochon, chien, singe…), mais aucun ne représente complètement la pathologie humaine dans son évolutivité.
Suivi des cellules transplantées
L’implantation des cellules doit être documentée à court et à long terme. Le choix des méthodologies et des marqueurs destinés à suivre le devenir des cellules implantées est crucial [8] et a récemment entraîné des controverses. Les techniques d’histologie classique (colorations de coupes de tissus) permettent d’obtenir des informations morphologiques qualitatives et quantitatives et constituent un premier examen général. La détection d’antigènes spécifiques par des anticorps est utilisable lorsque le tissu receveur et les cellules implantées ne sont pas de même nature (par exemple, transplantation de cellules musculaires squelettiques dans le myocarde) ou lorsque les cellules injectées expriment des marqueurs spécifiques (xénogreffes, cellules provenant d’animaux transgéniques ou génétiquement modifiées). Le tissu cardiaque exprime une autofluorescence spontanée qui peut rendre délicate l’utilisation de marqueurs tels que la GFP (green fluorescent protein). Le marquage métabolique (thymidine tritiée, BrDU [5-bromodésoxy-uridine]), de même que le marquage par des colorants spécifiques des membranes, peuvent quant à eux être sujets à dilution lors de la prolifération cellulaire ; la fuite de ces marqueurs et leur capture par des cellules avoisinantes ou de passage doivent être pris en considération. L’identification de cellules mâles ou femelles après injection dans le coeur d’un animal du sexe opposé peut être réalisée par la mise en évidence des marqueurs géniques situés sur le chromosome Y (technique d’hybridation fluorescente in situ) [9] ; toutefois, la quantification peut s’avérer délicate et a fait l’objet de controverses. Enfin, les cellules issues d’animaux transgéniques exprimant un transgène particulier (par exemple la β-galactosidase) sous le contrôle d’un promoteur activé lors de la différenciation cardiaque peuvent être utilisées.
Les analyses différentielles des événements de fusion ou de transdifférenciation sont actuellement réalisées grâce à des systèmes de complémentation cre-lox, exprimés exclusivement par les animaux donneurs ou receveurs [10, 11].
Évaluation de la fonction cardiaque
Celle-ci doit être effectuée avant et après transplantation, et comparée à celle d’animaux témoins. De nombreuses méthodologies ont été développées pour les petits et gros modèles animaux, permettant la quantification de multiples paramètres ex vivo (coeur isolé-reperfusé selon Langendorff) et in vivo (échocardiographie, Doppler, sonomicrométrie, tomoscintigraphie, résonance magnétique nucléaire, PET-Scan [tomographie par émission de positons]…).
Protocoles d’administration
Des protocoles dédiés et validés pour une administration dirigée vers le coeur humain doivent être sélectionnés. Par ailleurs, si la préparation ou la production des cellules sont réalisées dans une perspective clinique, elles doivent être conformes aux normes recommandées par les agences réglementaires de santé, puisque les cellules deviennent à ce stade un produit de thérapie cellulaire et doivent être considérées comme de nouveaux médicaments ou, pour le moins, comme des produits thérapeutiques annexes.
Quelles cellules injecter ?
De nombreux types cellulaires ont été envisagés : cardiomyocytes, cellules musculaires squelettiques, cellules atriales, cellules d’origine médullaire, cellules hématopoïétiques, cellules endothéliales, cellules musculaires lisses, cellules du tissu adipeux, cellules souches embryonnaires [5] (Tableau I)… Les deux premiers types cellulaires considérés ont été les cardiomyocytes et les cellules musculaires squelettiques. Il semblait en effet logique, dans un premier temps, de tenter de remplacer le tissu cicatriciel par des cellules naturellement résidentes, les cardiomyocytes. D’un autre côté, l’intérêt porté aux cellules musculaires squelettiques reposait sur leur disponibilité, leur capacité à former du tissu contractile in vitro et in vivo, et sur leur résistance à l’ischémie. Cependant, la découverte de différents types de cellules souches a permis de proposer de nouveaux candidats, qui ne sont pas encore tous parfaitement caractérisés. Ces cellules provenant de différents compartiments de l’organisme (moelle osseuse, sang circulant, tissu adipeux, foie…) auraient la capacité de se différencier en cardiomyocytes, de fusionner avec les cellules résidentes ou, enfin, de participer à l’angiogenèse.
Cardiomyocytes
Cardiomyocytes foetaux ou néonataux
Les cellules foetales ou néonatales ont été utilisées dans les expériences de transfert car les cardiomyocytes adultes ne prolifèrent pas in vitro. L’implantation de cardiomyocytes foetaux ou néonataux a été réalisée par de nombreux groupes [12-15]. Les cellules transplantées sont capables de s’intégrer au sein du tissu receveur et, selon les cas, d’établir des jonctions communicantes avec les cellules résidentes, lorsque celles-ci sont accessibles, ou de s’assembler en amas isolés au sein du tissu fibreux [16, 17]. Ces cellules sont contractiles et produisent des potentiels d’action. Elles améliorent la fonction globale du myocarde défaillant dans des modèles ischémiques ou de cardiomyopathie toxique. Toutefois, l’utilisation de cellules foetales dans un contexte clinique pose des problèmes d’ordre immunologique (il s’agirait d’allogreffes), quantitatif (masse de tissu foetal à utiliser pour repeupler un myocarde adulte) et éthique (quelles sources utiliser, dans quelles conditions d’obtention ?), qui constituent une réelle limitation stimulant la recherche de sources alternatives.
Cellules souches cardiaques
Des découvertes récentes et complémentaires suggèrent l’existence de précurseurs de cellules cardiaques capables, dans certaines conditions, de participer à l’émergence de cardiomyocytes. Ainsi, après transplantation cardiaque en situation de mismatch sexuel (coeur féminin greffé chez un sujet masculin, ou inversement), des cardiomyocytes et des cellules endothéliales du receveur ont été identifiés au sein du greffon. Cette mise en évidence suggère que des précurseurs cardiaques, recrutés à partir du sang circulant ou de tissus adjacents au greffon après la transplantation, auraient migré dans le greffon et s’y seraient différenciés en cellules endothéliales ou cardiaques. Ce phénomène biologique a été confirmé par plusieurs groupes, mais une controverse demeure quant à son étendue et son impact clinique, puisque ces événements semblent très rares [18-23]. Cependant, d’un point de vue scientifique et clinique, il serait intéressant d’isoler et caractériser de tels précurseurs, et de tenter de les amplifier in vitro.
Quatre équipes indépendantes ont observé, au sein du tissu cardiaque adulte, un petit nombre de cellules présentant des propriétés de cellules souches cardiaques ; leurs caractéristiques phénotypiques varient toutefois d’un groupe à l’autre. A.M. Hierlihy et al. [24] ont caractérisé des cellules SP (side population) sur la base de leur propriété d’exclusion de colorants vitaux (Hoechst) ; placées en coculture avec des cardiomyocytes, ces cellules se différencient en cardiomyocytes. Les cellules SP peuvent être isolées à partir de différents tissus (moelle osseuse, muscle squelettique) sans que l’on sache exactement si elles proviennent d’un flux circulant commun ou sont de nature résidente. H. Oh et al. [25] ont isolé des cellules exprimant l’antigène Sca-1, capables de proliférer in vitro, de se différencier en cardiomyocytes ou de migrer vers le myocarde infarci après injection systémique. C.L. Cai et al. [26] ont mis en évidence l’existence, dans certains territoires du myocarde, de cellules exprimant l’antigène Islet1, responsables de la cardiogenèse primitive et capables de se différencier en cardiomyocytes in vitro. L’équipe de P. Anversa a, quant à elle, identifié des cellules ckit+ ayant la capacité de se différencier en cellules cardiaques [27, 28]. Il semble donc que des précurseurs de cardiomyocytes perdurent au sein du coeur adulte. Toutefois, leur utilité semble restreinte, puisque la régénération du myocarde en situation pathologique (infarctus) n’est pas assurée de manière significative.
Enfin, d’autres types cellulaires doués de propriétés cardiomyogéniques ont été proposés : un sous-type de cellules provenant du mucle squelettique (MDSC, muscle-derived stem cells), obtenues après plusieurs étapes d’adhérence différentielle et culture à long terme [29], et une lignée de cellules souches d’origine hépatique [30].
Cellules souches hématopoïétiques
La moelle osseuse est considérée comme un organe privilégié contenant de nombreux types de cellules souches, bien que les frontières délimitant ces types ne soient pas toujours clairement établies. Les hémangioblastes sont à l’origine des cellules angiogéniques (CD34+, CD31+…) et hématopoïétiques (CD34+, CD133+, CD45+, c-Kit+…), elles-mêmes précurseurs des cellules sanguines et immunologiques. Considérée comme une source de cellules aux capacités multiples, une préparation brute de moelle osseuse pourrait ainsi contenir des cellules capables de favoriser l’angiogenèse et la cardiogenèse [31, 32], isolables relativement facilement à partir d’un aspirat et ré-injectables de manière autologue. Plusieurs essais cliniques exploitant ce concept sont en cours.
L’utilisation des cellules souches hématopoïétiques est cependant au centre d’une controverse. Il a d’abord été proposé que l’injection de ces cellules au sein du myocarde infarci se traduisait par la formation de cellules endothéliales et cardiaques, et une régénération spectaculaire [33], des événements beaucoup plus rares ayant été décrits dans un autre cas [34]. Mais l’utilisation de populations purifiées provenant d’animaux transgéniques exprimant des gènes marqueurs sous contrôle d’un promoteur cardiaque a démontré que ces cellules étaient incapables de s’écarter de leur lignage hématopoïétique après implantation intramyocardique. L’utilisation de combinaisons cre-lox a, quant à elle, permis de démontrer l’extrême rareté des événements de fusion entre des cardiomyocytes résidents et les cellules hématopoïétiques injectées [10, 11, 35-38].
La stimulation et la mobilisation des cellules à partir du compartiment médullaire peuvent être obtenues, en situation clinique, par des cytokines telles que le G-CSF (granulocyte colony stimulating factor). Chez la souris, cette mobilisation permettrait une migration des cellules vers le myocarde infarci et une amélioration de la fonction cardiaque via une augmentation locale de l’angiogenèse [39]. L’avantage de telles procédures tiendrait au caractère peu invasif des protocoles à mettre en jeu. Cependant, les résultats fonctionnels sont moins importants lorsqu’une telle approche est mise en oeuvre sur de gros modèles animaux [40, 41].
Cellules mésenchymateuses
Selon les conditions de culture ou d’environnement, les cellules souches mésenchymateuses (ou stromales), obtenues essentiellement à partir de la moelle osseuse, se différencient en ostéoblastes, chondroblastes, myoblastes, adipoblastes, fibroblastes [42, 43]… Plusieurs études ont suggéré que les cellules mésenchymateuses pourraient se différencier en cardiomyocytes, soit in vitro en présence de 5-azacytidine [44], soit in vivo après implantation dans un myocarde infarci (bien qu’en proportion très restreinte) [45]. Enfin, des cellules MAPC (cellules progénitrices adultes multipotentes), préparées à partir de moelle osseuse, participent à la formation des trois feuillets fondamentaux (endo-, méso- et ectoderme) [46].
La fraction stromale du tissu adipeux permet d’obtenir in vitro des cellules douées d’activité contractile automatique, exprimant plusieurs gènes spécifiques de cardiomyocytes [47], et dont la caractérisation complète est en cours. Le tissu adipeux pourrait ainsi constituer un réservoir très important de cellules utilisables de façon autologue.
Cellules endothéliales
Plutôt que de restaurer la fonction contractile directement, certains groupes ont tenté de rétablir ou augmenter la perfusion sanguine locale en induisant une néo-angiogenèse [48-50]. Des précurseurs endothéliaux, présents dans la moelle osseuse et le sang circulant, peuvent être préparés et amplifiés in vitro avant injection ; leur implantation dans des modèles d’ischémie des membres ou du myocarde a entraîné une amélioration locale de la perfusion [49, 50]. Dans le cas de l’ischémie myocardique, l’amélioration de la perfusion améliorerait indirectement la performance cardiaque en permettant le recrutement de cardiomyocytes hibernants situés à proximité des zones de lésion. Des études ont également suggéré une différenciation des cellules endothéliales en cardiomyocytes, in vitro par contact avec des cardiomyocytes foetaux, ou in vivo après injection directe dans le myocarde [51, 52].
Cellules souches embryonnaires
Les cellules souches embryonnaires (ES) sont depuis longtemps considérées comme une source possible de cellules cardiaques. En culture, elles sont à l’origine d’un grand nombre de types cellulaires et tissulaires, et des conditions particulières ont été mises au point pour la préparation des cardiomyocytes [53-58]. Les cellules ainsi obtenues présentent des caractéristiques phénotypiques très voisines de celles des cardiomyocytes adultes, même si un risque arythmogène a été décrit. Si les premières études de transplantation in vivo de cellules souches embryonnaires se sont soldées par le développement de tératomes, la transplantation de cellules ES induites in vitro vers la différenciation en cardiomyocytes et rigoureusement sélectionnées pourrait permettre de franchir cet obstacle. La question des réactions immunologiques attendues en raison de l’allogénicité de ces cellules est discutée, du fait de leur caractère réputé peu immunogène. Les recherches de tels développements biothérapeutiques sont réalisées à l’aide de cellules ES humaines dans les pays où la loi le permet.
Cellules musculaires lisses
Les cellules musculaires lisses ont été envisagées pour leurs propriétés contractiles spontanées. Injectées dans des modèles animaux, ces cellules améliorent la fonction cardiaque [59-61]. Néanmoins, le problème se pose de l’accessibilité aux biopsies nécessaires à la préparation des cellules.
Myoblastes
Les atouts
Le compartiment régénératif des fibres musculaires adultes est principalement constitué par les cellules satellites, maintenues à l’état quiescent sous la lame basale de ces fibres [62]. Sous le coup de lésions traumatiques, chimiques ou génétiques, les fibres musculaires peuvent être partiellement détruites. La dégénérescence entraîne l’activation des cellules satellites, leur prolifération (elles retrouvent un statut de myoblastes), leur différenciation et la réparation ou la formation de fibres musculaires. La dissection du tissu musculaire in vitro, telle qu’elle est pratiquée lors de la mise en culture d’une biopsie musculaire, active ces mécanismes et permet la préparation de grandes quantités de myoblastes. Les propriétés biologiques des myoblastes ont ouvert la voie aux travaux de régénération musculaire in vivo dans le cas de pathologies telles que les dystrophies musculaires [63].
L’accessibilité de ces cellules, leur caractère différencié, leur capacité à former du tissu contractile in vivo ainsi que leur production autologue ont également amené à envisager leur utilisation dans le cadre de l’insuffisance cardiaque. Ainsi, des lignées cellulaires [64] et des cultures primaires ont été utilisées et de nombreuses équipes - dont la nôtre - ont démontré la formation de tissu musculaire squelettique au sein de myocardes sains ou infarcis [65-71]. Les cellules survivent pendant de longues périodes, bien que leur nombre diminue avec le temps, et expriment un patron de chaînes rapides et lentes de la myosine compatible avec la fonction contractile du coeur [72, 73]. Certaines cellules adoptent le statut de cellules satellites et, un an après l’implantation, peuvent donner naissance à de nouvelles cellules musculaires squelettiques après biopsie cardiaque et mise en culture. Des bénéfices fonctionnels de ces transplantations ont été démontrés dans de nombreux modèles animaux de différentes tailles [72-74]. Ces bénéfices semblent liés à l’importance de la lésion initiale, persistent sur de longues périodes, et s’additionnent au bénéfice de l’administration d’inhibiteurs de l’enzyme de conversion [75], classiquement utilisés chez l’homme en prévention du remodelage.
Les raisons du bénéfice fonctionnel observé
Les mécanismes responsables de ce bénéfice ne sont pas élucidés. Le tissu nouvellement formé pourrait limiter ou modifier le remodelage, de manière quantitative ou structurelle, et changer les propriétés physiques du tissu cicatriciel. L’inhibition des métalloprotéases ou la consolidation du réseau de collagène fibrillaire amélioreraient le support structural des cellules greffées ou des cardiomyocytes rémanants. Si aucune transdifférenciation du tissu musculaire squelettique en tissu cardiaque n’a pu être mise en évidence [76], quelques rares événements de fusion entre cardiomyocytes et cellules musculaires squelettiques ont été observés (zone bordante de l’infarctus), sans que la fonctionnalité finale des cellules hybrides ait pu être caractérisée [77].
La participation directe des cellules transplantées à la contractilité est controversée : en effet, si elles expriment des appareils contractiles, il n’existe pas de couplage éléctromécanique entre tissu cardiaque et tissu squelettique [78, 79] ; par ailleurs, l’activation indirecte des cellules musculaires squelettiques via la transmission mécanique de contraction par les matrices extracellulaires et l’activation de canaux sensibles à l’étirement reste à démontrer expérimentalement. Les résultats cliniques de la transplantation de myoblastes (voir ci-dessous) suggèrent cependant une amélioration franche de la contractilité des zones injectées.
Une activation locale de l’angiogenèse a été suspectée, les myoblastes sécrétant naturellement du bFGF (basic fibroblast growth factor) et du VEGF (vascular endothelial growth factor). Si un tel effet trophique n’a pu être mis en évidence dans les petits modèles animaux, une augmentation de la densité capillaire (d’un facteur 4) a été montrée dans le cadre d’un essai clinique [80]. L’existence possible de précurseurs cardiaques circulants ou résidents permet également de proposer un rôle attracteur ou activateur pour les myoblastes, bien que cette hypothèse n’ait pas encore été démontrée. Enfin, les myoblastes pourraient jouer un rôle inotrope positif (augmentation de la force de contraction) direct vis-à-vis des cardiomyocytes environnants via la sécrétion de facteurs tels que l’IGF-1 (insulin-like growth factor) [81][1].
Les perspectives
L’expérience accumulée à l’aide de ce type cellulaire permet actuellement de le considérer comme un standard [83-85]. L’équivalence, la dominance ou la synergie d’autres types cellulaires sont alors évalués à l’aune des résultats obtenus avec des myoblastes : les cellules médullaires ou hématopoïétiques présentent ainsi une efficacité discutée ou équivalente [40, 71]. Par ailleurs, autour du modèle classique de préparation de ces cellules par digestion enzymatique d’une biopsie, mise en culture et expansions, d’autres méthodologies ont été proposées, ne faisant pas appel à une étape de culture : l’utilisation des fibres uniques dissociées [86], ou encore la dissociation de biopsie suivie d’une injection immédiate [87].
Comment injecter ?
Dans la plupart des cas, en particulier chez les petits animaux, l’administration des cellules est réalisée sous contrôle direct de la vue par voie trans-épicardique. L’on peut envisager de réduire le caractère invasif de cette approche à thorax ouvert par la réalisation de mini-thoracotomies. Mais si l’on souhaite élargir le champ d’application aux maladies non ischémiques, ou aux maladies ischémiques non éligibles aux pontages, des solutions alternatives, moins invasives, sont étudiées, sur la base de matériels déjà existants ou développés pour des approches antérieures de thérapie génique [88]. Il s’agit de l’injection par cathéter, permettant d’accéder aux artères coronaires, au sinus veineux coronaire ou à la cavité ventriculaire. Des protocoles sont en cours de validation, certains systèmes ayant déjà été éprouvés sur le plan clinique (cathéter Noga, administration intracoronaire) [89, 90].
Essais cliniques
Cellules souches hématopoïétiques et endothéliales
De nombreux essais cliniques de phase I sont en cours dans le monde et visent à évaluer la faisabilité et la tolérance d’injections, selon différentes modalités d’administration, de différents types cellulaires préparés à partir de divers tissus (Tableau II) [91-100]. La moelle osseuse, bien que souvent caractérisée de manière très incomplète, a été largement utilisée en raison de son accès relativement aisé, de la facilité apparente de préparation des cellules et de son caractère autologue. Le recrutement périphérique de cellules souches peut être accru, cliniquement, par l’administration de G-CSF. D’une manière générale, l’administration de certaines populations cellulaires (CD34+, CD133+) a permis d’obtenir une amélioration fonctionnelle (augmentation de la perfusion, amélioration de la contractilité), sans caractérisation histologique. Ces essais, entrepris rapidement, ne reposaient pas toujours sur une expérience préclinique solide. Ainsi, la pertinence de l’utilisation de certains types cellulaires a été récemment ébranlée par la démonstration de leur inaptitude à la différenciation cardiaque in vivo, alors que les essais cliniques étaient déjà en cours [10, 37].
Tableau II
Types cellulaires et essais cliniques de thérapie cellulaire de l’insuffisance cardiaque (par ordre chronologique).
1 27 sujets prévus, protocole arrêté à 11 ; 2 Sujet atteint de la maladie de Chagas ; G-CSF : granulocyte-colony stimulating factor.
Dans certains cas, l’approche pourrait être délétère [101] : ainsi, certains types cellulaires pourraient promouvoir l’endothélialisation des gros vaisseaux, localement ou à distance, et entraîner des resténoses. Cette observation, réalisée sur sept patients [102] présentant une amélioration fonctionnelle, mais aussi une resténose précoce importante, a entraîné l’arrêt prématuré, mais prudent, de cet essai clinique. De tels effets viennent d’être caractérisés chez la souris [103]. La voie d’administration intracoronaire choisie dans certains protocoles pourrait quant à elle favoriser la survenue de micro-embolies, responsables de nouveaux accidents ischémiques (cette démonstration a été récemment publiée chez le chien, après le début des essais) [104].
La diapédèse des cellules injectées à travers les capillaires et le ciblage à la zone cicatricielle n’a pas été documentée. Dans ces conditions, il serait souhaitable de pouvoir réduire le nombre de cellules injectées tout en augmentant la proportion de cellules présentant un réel potentiel cardiomyogénique ou angiogénique. Actuellement, les proportions de cellules CD34+, considérées comme la population souche de référence, sont très basses par rapport aux autres types cellulaires (lymphocytes, monocytes, granulocytes), même après un enrichissement provoqué par une mobilisation au G-CSF.
Les résultats de certains essais cliniques révèlent donc l’existence de problèmes liés aux propriétés biologiques des cellules (incapacité à se transdifférencier, mais aussi accélération des resténoses) ou à une inadéquation entre la voie d’administration et la physiologie vasculaire (embolisation des capillaires par des cellules trop volumineuses ou formant des agrégats…). Ces essais visent actuellement, en objectif principal, à évaluer faisabilité, tolérance et sécurité de l’approche. N’étant pas menés en aveugle, ils ne permettent pas encore de conclure quant à l’efficacité d’une telle transplantation.
Myoblastes
Quels que soient le modèle animal, la voie d’administration et la méthodologie d’exploration fonctionnelle, les essais précliniques d’injections de myoblastes ont démontré la faisabilité de la préparation des cellules, leur implantation histologique et une amélioration fonctionnelle. Ces résultats ont ouvert la voie au premier essai clinique de phase I, qui s’est déroulé à Paris de juin 2000 à novembre 2001.
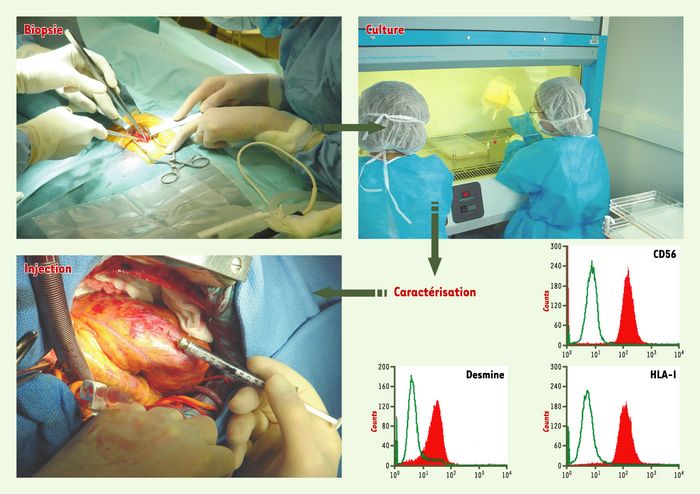
La mise en place de cet essai a nécessité le développement d’une plate-forme de production de cellules musculaires squelettiques humaines autologues, selon les normes des bonnes pratiques de fabrication[2]. Le protocole s’est déroulé en trois temps : biopsie musculaire, préparation des cellules et injection (Figure 1). À partir d’une biopsie sous anesthésie locale (12 g de tissu), 500 millions à 1 milliard de cellules ont été préparées en moins de trois semaines. Le 15 juin 2000, la première greffe autologue intramyocardique mondiale de cellules musculaires squelettiques été réalisée par les équipes du professeur P. Menasché et du docteur Schwartz [105, 106]. Au décours d’une opération de pontage, à thorax ouvert, 10 patients ont reçu leurs cellules, injectées à l’aide d’une seringue dans une zone non viable et non revascularisable certifiée par échographie et PET-Scan. Des examens échocardiographiques ultérieurs répétés ont mis en évidence une amélioration du raccourcissement systolique dans la zone injectée. Des analyses PET-Scan ont quant à eux mis en évidence une reprise de l’activité métabolique dans cette zone. La fraction d’éjection globale a été améliorée, bien qu’il soit difficile d’établir les apports respectifs du pontage et de la greffe cellulaire dans cette amélioration. De petits foyers de cellules musculaires squelettiques ont été identifiés dans une pièce d’autopsie, 17 mois après l’injection [107]. Quatre patients ont présenté des troubles du rythme ventriculaire tardifs ; ils ont été appareillés par un défibrillateur automatique et ont répondu de manière appropriée aux traitements pharmacologiques (amiodarone) mis en place. L’origine de ces arrythmies n’est pas connue : fréquents chez les patients souffrant d’insuffisance cardiaque, les troubles du rythme peuvent également être secondaires au pontage [108, 109] et on ne peut écarter l’hypothèse d’un rôle joué par la greffe cellulaire. Les résultats encourageants en terme de faisabilité et de sécurité, et prometteurs en termes d’efficacité, ont justifié la mise en place, conjointement par l’Assistance Publique-Hôpitaux de Paris et la société Genzyme (technologie Myosix), d’un essai clinique de phase II, en aveugle, randomisé, multicentrique et international, qui devrait inclure 300 patients. Cette étude MAGIC (myoblast autologous grafting in ischemic cardiopathy) a débuté en novembre 2002. D’autres essais cliniques sont également en cours [80, 110-112].
Figure 1
Essai clinique de thérapie cellulaire par greffe autologue de myoblastes dans la cicatrice d’infarctus.
Les étapes successives comprennent la réalisation de la biopsie musculaire au bloc opératoire, son acheminement au laboratoire de thérapie cellulaire, la mise en culture, les contrôles de qualité et la libération du produit, l’acheminement des cellules au bloc opératoire et, enfin, leur injection directe dans la zone cicatricielle, au décours du pontage [105-107].
Problèmes en suspens et progrès à réaliser
Les progrès méthodologiques dans la mise au point de systèmes d’administration de plus en plus performants, miniaturisés ou précis pourraient être plus rapides que les progrès réalisés dans la compréhension et le contrôle des propriétés biologiques des cellules à injecter. Une panoplie de cathéters, équipés de sondes électriques ou échographiques miniaturisées, munis d’aiguilles fines, rétractables ou orientables, est développée par plusieurs groupes industriels. La pose et le guidage fin de ces cathéters bénéficie des années d’expérience acquises en cardiologie interventionnelle [90, 113, 114]. En revanche, les problèmes posés par la source cellulaire sont de plusieurs ordres.
Caractérisation des cellules
Les récentes controverses au sujet des cellules souches hématopoïétiques doivent amener à une définition plus complète des types cellulaires, de leur capacité de différenciation et de l’importance réelle des phénomènes de transdifférenciation ou de fusion, selon l’effet envisagé (cardiomyogenèse, angiogenèse, remodelage). L’extrapolation à l’homme des résultats expérimentaux pourrait poser des difficultés méthodologiques du fait des différences de nature et d’expression des marqueurs cellulaires entre espèces.
Quantité de cellules à administrer
S’agissant des pathologies ischémiques, la masse tissulaire à reconstituer, ou à implanter, s’avère considérable à l’échelle cellulaire (20 à 30 cm3). Il faudra donc envisager l’injection de grandes quantités de cellules différenciées, ou de quantités moindres de cellules à fort potentiel prolifératif… mais sans excès ! Dans le cas des pathologies non ischémiques, diffuses, les cellules devront être injectées en de nombreux points du myocarde, et se posera là encore la question du nombre de cellules à utiliser.
Bien sûr, il n’est pas forcément nécessaire de parvenir à un repeuplement complet des zones pathologiques : dans le cas de l’insuffisance cardiaque, un gain de fonction même faible peut avoir un impact très appréciable sur la qualité de vie du patient. Néanmoins, il est vraisemblable que la population cellulaire d’intérêt devra être amplifiée de manière importante : en effet, les populations présentant les plus forts potentiels de différenciation sont généralement très minoritaires. Une telle expansion des myoblastes est actuellement réalisée dans le cadre d’essais cliniques (protocole MAGIC), tandis que celle des cellules CD34+ est actuellement réalisée dans le cadre de la reconstitution hématopoïétique.
Migration des cellules injectées
L’administration de certains types cellulaires se heurte à des problèmes de migration. Ainsi, les myoblastes ne migrent qu’à 1 ou 2 mm des sites d’injection dans le muscle squelettique [115], d’où l’injection à de multiples sites au cours des essais cliniques. Des progrès méthodologiques permettront sans doute la mise au point d’injecteurs multiples et automatiques, mais l’on pourrait aussi envisager de stimuler les capacités migratrices des cellules, soit en les modifiant génétiquement (introduction de gènes codant pour des métalloprotéases) [116], soit en utilisant des conditions de culture mimant l’environnement physiologique lié à leur activation (utilisation de facteurs de croissance) [117].
Importance de la mort cellulaire précoce
La mort, ou la destruction massive des cellules durant les premières heures et premiers jours suivant l’injection, est un phénomène bien documenté dans le cas des myoblastes et des cardiomyocytes [118-123]. Cette destruction relève de facteurs physiques (endommagements liés à la pression, anoxie), biologiques intrinsèques (apoptose, absence de substrat adéquat ou d’interactions cellulaires, mauvaise position dans le cycle cellulaire…), immunologiques (destruction non spécifique par des neutrophiles via des molécules d’adhérence accessoires) [124]. L’amélioration de la survie permettrait de réduire le nombre des cellules à injecter, les temps de production et l’inflammation liée à l’élimination des débris cellulaires in situ. Certaines pistes sont à l’étude, telles que la modification génétique par introduction de gènes anti-apoptotiques. L’activation non spécifique des protéines de choc thermique, par une simple élévation transitoire de la température des incubateurs, serait quant à elle d’une applicabilité clinique plus immédiate [125]. Enfin, l’intégration in vitro des cellules à des matrices artificielles pourrait permettre de résoudre une partie des problèmes liés à leur survie et à leur distribution [8, 126].
Conclusions
La thérapie cellulaire est-elle une nouvelle option thérapeutique de l’insuffisance cardiaque ? Des résultats prometteurs ont d’ores et déjà été obtenus, mais de nombreux questions doivent être réglées, qui concernent les spécialistes de multiples disciplines. Quel type cellulaire utiliser, selon quelle voie d’administration et en fonction de quelle indication et de quel territoire à injecter ? Comment définir et produire les quantités de cellules à injecter, améliorer leur survie, leur migration et leur intégration dans une structure tridimensionnelle, anticiper leurs effets secondaires possibles ? Peut-on envisager l’administration concomitante de différents types cellulaires ou de facteurs de croissance [127-129] ? Quel est le bon moment pour entreprendre des essais cliniques ?
Les différentes approches visant à améliorer la fonction cardiaque dans ces pathologies lourdes (thérapie cellulaire, thérapie génique, chirurgie, cardiologie interventionnelle) doivent être considérées non pas comme concurrentes, mais comme complémentaires. La juste place de la thérapie cellulaire ne pourra être évaluée qu’après la mise en place d’essais cliniques de qualité soutenus par des arguments précliniques solides. Le nombre croissant d’équipes développant ces approches permettra vraisemblablement d’atteindre une masse critique de matière grise, susceptible de parvenir à la reconstitution d’une masse critique de matière cardiaque… mais sachons aussi raison garder pour résoudre cette histoire de coeur.
Parties annexes
Remerciements
Les auteurs remercient vivement Frédéric Chéreau, Yves Fromes et Armelle Richiardi pour l’aide apportée dans la réalisation de ce manuscrit.
Notes
-
[1]
L’injection de myoblastes pourrait également s’avérer bénéfique dans le cadre de pathologies non ischémiques (modèle du Hamster syrien présentant une sarcoglycanopathie) [82]. Nous ignorons si les mécanismes mis en jeu dans différentes situations pathologiques sont les mêmes.
-
[2]
La technique de production, brevetée, est une innovation de la société Myosix. Les auteurs ont participé à la fondation de Myosix, après la mise au point de la méthodologie de production des cellules musculaires squelettiques humaines.
Références
- 1. Berry C, Murdoch DR, McMurray JJ. Economics of chronic heart failure. Eur J Heart Fail 2001 ; 3 : 283-91.
- 2. Delahaye F, De Geviney G, Gaillard S, Cheneau E. Epidémiologie et impact économique de l’insuffisance cardiaque en France. Arch Mal Coeur Vaiss 1998 ; 91 : 1307-14.
- 3. Neff AW, Dent AE, Armstrong JB. Heart development and regeneration in urodeles. Int J Dev Biol 1996 ; 40 : 719-25.
- 4. Rose EA, Gelijns AC, Moskowitz AJ, et al. Randomized evaluation of mechanical assistance for the treatment of congestive heart failure (REMATCH) study group. Long-term mechanical left ventricular assistance for end-stage heart failure. N Engl J Med 2001 ; 345 : 1435-43.
- 5. Dowell JD, Rubart M, Pasumarthi KB, et al. Myocyte and myogenic stem cell transplantation in the heart. Cardiovasc Res 2003 ; 58 : 336-50.
- 6. Agbulut O, Menot ML, Li Z, et al. Temporal patterns of bone marrow cell differentiation following transplantation in doxorubicin-induced cardiomyopathy. Cardiovasc Res 2003 ; 58 : 451-9.
- 7. Ishida M, Tomita S, Nakatani T, et al. Bone marrow mononuclear cell transplantation had beneficial effects on doxorubicin-induced cardiomyopathy. J Heart Lung Transplant 2004 ; 23 : 436-45.
- 8. Menasche P. Skeletal muscle satellite cell transplantation. Cardiovasc Res 2003 ; 58 : 351-7.
- 9. Hruban RH, Long PP, Perlman EJ, et al. Fluorescence in situ hybridization for the Y-chromosome can be used to detect cells of recipient origin in allografted hearts following cardiac transplantation. Am J Pathol 1993 ; 142 : 975-80.
- 10. Murry CE, Soonpaa MH, Reinecke H, et al. Haematopoietic stem cells do not transdifferentiate into cardiac myocytes in myocardial infarcts. Nature 2004 ; 428 : 664-8.
- 11. Balsam LB, Wagers AJ, Christensen JL, et al. Haematopoietic stem cells adopt mature haematopoietic fates in ischaemic myocardium. Nature 2004 ; 428 : 668-73.
- 12. Koh GY, Soonpaa MH, Klug MG, et al. Stable fetal cardiomyocytes grafts in the hearts of dystrophic mice and dogs. J Clin Invest 1995 ; 96 : 2034-42.
- 13. Li RK, Jia Z-Q, Weisel RD, et al. Cardiomyocyte transplantation improves heart function. Ann Thorac Surg 1996 ; 62 : 654-61.
- 14. Scorsin M, Hagege A, Marotte F, et al. Does transplantation of cardiomyocytes improve function of infarcted myocardium ? Circulation 1997 ; 96 : 188-93
- 15. Scorsin M, Hagege AA, Vilquin JT, et al. Comparison of the effects of fetal cardiomyocytes and skeletal myoblast transplantation on postinfarct left ventricular function. J Thorac Cardiovasc Surg 2000 ; 119 : 1169-75.
- 16. Reinecke H, Zhang M, Bartosek T, Murry CE. Survival, integration and differentiation of cardiomyocyte grafts : a study in normal and injured rat hearts. Circulation 1999 ; 100 : 193-202.
- 17. Soonpaa MH, Koh GY, Klug MG, Field LJ. Formation of nascent intercalated disks between grafted fetal cardiomyocytes and host myocardium. Science 1994 ; 264 : 98-101.
- 18. Bayes-Genis A, Salido M, Sole Ristol F, et al. Host cell-derived cardiomyocytes in sex-mismatch cardiac allografts. Cardiovasc Res 2002 ; 56 : 404-10.
- 19. Deb A, Wang S, Skelding KA, et al. Bone marrow-derived cardiomyocytes are present in adult human heart: A study of gender-mismatched bone marrow transplantation patients. Circulation 2003 ; 107 : 1247-9.
- 20. Fogt F, Beyser KH, Poremba C, et al. Evaluation of host stem cell-derived cardiac myocytes in consecutive biopsies in long-term cardiac transplant patients. J Heart Lung Transplant 2003 ; 22 : 1314-7.
- 21. Glaser R, Lu MM, Narula N, Epstein JA. Smooth muscle cells, but not myocytes, of host origin in transplanted human hearts. Circulation 2002 ; 106 : 17-9.
- 22. Laflamme M, Myerson D, Saffitx J, Murry CE. Evidence for cardiomyocyte repopulation by extracardiac progenitors in transplanted human hearts. Circ Res 2002 ; 90 : 634-40.
- 23. Quaini F, Urbanek K, Beltrami AP, et al. Chimerism of the transplanted heart. N Engl J Med 2002 ; 346 : 5-15.
- 24. Hierlihy AM, Seale P, Lobe CG, et al. The post-natal heart contains a myocardial stem cell population. FEBS Lett 2002 ; 530 : 239-43.
- 25. Oh H, Bradfute SB, Gallardo TD, et al. Cardiac progenitor cells from adult myocardium : homing, differentiation, and fusion after infarction. Proc Natl Acad Sci USA 2003 ; 100 : 12313-8.
- 26. Cai CL, Liang X, Shi Y, et al. Isl1 identifies a cardiac progenitor population that proliferates prior to differentiation and contributes a majority of cells to the heart. Dev Cell 2003 ; 5 : 877-89.
- 27. Beltrami AP, Barlucchi L, Torella D, et al. Adult cardiac stem cells are multipotent and support myocardial regeneration. Cell 2003 ; 114 : 763-76.
- 28. Nadal-Ginard B, Kajstura J, Leri A, Anversa P. Myocyte death, growth, and regeneration in cardiac hypertrophy and failure. Circ Res 2003 ; 92 : 139-50.
- 29. Sakai T, Ling Y, Payne TR, Huard J. The use of ex vivo gene transfer based on muscle-derived stem cells for cardiovascular medicine. Trends Cardiovasc Med 2002 ; 12 : 115-20.
- 30. Malouf NN, Coleman WB, Grisham JW, et al. Adult-derived stem cells from the liver become myocytes in the heart in vivo. Am J Pathol 2001 ; 158 : 1929-35.
- 31. Hirschi KK, Goodell MA. Hematopoietic, vascular and cardiac fates of bone-marrow derived stem cells. Gene Therapy 2002 ; 9 : 648-52.
- 32. Kamihata H, Matsubara H, Nishiue T, et al. Implantation of bone marrow cells into ischemic myocardium enhances collateral perfusion and regional function via side supply of angioblasts, angiogenic ligands, and cytokines. Circulation 2001 ; 104 : 1046-52.
- 33. Orlic D, Kajstura J, Chimenti S, et al. Bone marrow cells regenerate myocardium. Nature 2001 ; 410 : 701-5.
- 34. Jackson KA, Majka SM, Wang H, et al. Regeneration of ischemic cardiac muscle and vascular endothelium by adult stem cells. J Clin Invest 2001 ; 107 : 1395-402.
- 35. Alvarez-Dolado M, Pardal R, Garcia-Verdugo JM, et al. Fusion of bone-marrow-derived cells with Purkinje neurons, cardiomyocytes and hepatocytes. Nature 2003 ; 425 : 968-73.
- 36. Terada N, Hamazaki T, Oka M, et al. Bone marrow cells adopt the phenotype of other cells by spontaneous cell fusion. Nature 2002 ; 416 : 542-5.
- 37. Wagers AJ, Sherwood RI, Christensen JL, Weissman IL. Little evidence for developmental plasticity of adult hematopoietic stem cells. Science 2002 ; 297 : 2256-9.
- 38. Ying QL, Nichols J, Evans EP, Smith AG. Changing potency by spontaneous fusion. Nature 2002 ; 416 : 545-8.
- 39. Orlic D, Kajstura J, Chimenti S, et al. Mobilized bone marrow cells repair the infarcted heart, improving function and survival. Proc Natl Acad Sci USA 2001 ; 98 : 10344-9.
- 40. Bel A, Messas E, Agbulut O, et al. Transplantation of autologous fresh bone marrow into infarcted myocardium : a word of caution. Circulation 2003 ; 108 : II247-52.
- 41. Norol F, Merlet P, Isnard R, et al. Influence of mobilized stem cells on myocardial infarct repair in a nonhuman primate model. Blood 2003 ; 102 : 4361-8.
- 42. Pittenger MF, Mackay AM, Beck SC, et al. Multilineage potential of adult human mesenchymal stem cells. Science 1999 ; 284 : 143-7.
- 43. Prockop DJ. Marrow stromal cells as stem cells for nonhematopoietic tissues. Science 1997 ; 276 : 71-4.
- 44. Makino S, Fukuda K, Miyoshi S, et al. Cardiomyocytes can be generated from marrow stromal cells in vitro. J Clin Invest 1999 ; 103 : 697-705.
- 45. Toma C, Pittenger MF, Cahill KS, et al. Human mesenchymal stem cells differentiate to a cardiomyocyte phenotype in the adult murine heart. Circulation 2002 ; 105 : 93-98.
- 46. Jiang Y, Jahagirdar BN, Reinhardt RL, et al. Pluripotency of mesenchymal stem cells derived from adult marrow. Nature 2002 ; 418 : 41-9.
- 47. Planat-Benard V, Menard C, Andre M, et al. Spontaneous cardiomyocyte differentiation from adipose tissue stroma cells. Circ Res 2004 ; 94 : 223-9.
- 48. Kawamoto A, Gwon HC, Iwaguro H, et al. Therapeutic potential of ex vivo expanded endothelial progenitor cells for myocardial ischemia. Circulation 2001 ; 103 : 634-7.
- 49. Kocher AA, Schuster MD, Szabolcs MJ, et al. Neovascularization of ischemic myocardium by human bone-marrow-derived angioblasts prevents cardiomyocyte apoptosis, reduces remodeling and improves cardiac function. Nature Medicine 2001 ; 7 : 430-6.
- 50. Masuda H, Asahara T. Post-natal endothelial progenitor cells for neovascularization in tissue regeneration. Cardiovasc Res 2003 ; 58 : 390-8.
- 51. Tateishi-Yuyama E, Matsubara H, Murohara T, et al. Therapeutic angiogenesis using cell transplantation (Tact) study investigators. Therapeutic angiogenesis for patients with limb ischaemia by autologous transplantation of bone-marrow cells : a pilot study and a randomised controlled trial. Lancet 2002 ; 360 : 427-35.
- 52. Badorff C, Brandes RP, Popp R, et al. Transdifferentiation of blood-derived human adult endothelial progenitor cells into functionally active cardiomyocytes. Circulation 2003 ; 107 : 1024-32.
- 53. Condorelli G, Borello U, De Angelis L, et al. Cardiomyocytes induce endothelial cells to transdifferentiate into cardiac muscle : implications for myocardium regeneration. Proc Natl Acad Sci USA 2001 ; 98 : 10733-8.
- 54. Etzion S, Battler A, Barbash IM, et al. Influence of embryonic cardiomyocyte transplantation on the progression of heart failure in a rat model of extensive myocardial infarction. J Mol Cell Cardiol 2001 ; 33 : 1321-30.
- 55. Gepstein L. Derivation and potential applications of human embryonic stem cells. Circ Res 2002 ; 91 : 866-76.
- 56. He JQ, Ma Y, Lee Y, et al. Human embryonic stem cells develop into multiple types of cardiac myocytes : action potential characterization. Circ Res 2003 ; 93 : 32-9.
- 57. Kehat I, Kenyagin-Karsenti D, Snir M, et al. Human embryonic stem cells can differentiate into myocytes with structural and functional properties of cardiomyocytes. J Clin Invest 2001 ; 108 : 407-14.
- 58. Klug MG, Soonpaa MH, Koh GY, Field LJ. Genetically selected cardiomyocytes from differentiating embronic stem cells form stable intracardiac grafts. J Clin Invest 1996 ; 98 : 216-24.
- 59. Zhang YM, Hartzell C, Narlow M, Dudley SC Jr. Stem cell-derived cardiomyocytes demonstrate arrhythmic potential. Circulation 2002 ; 106 : 1294-9.
- 60. Li RK, Jia ZQ, Weisel RD, et al. Smooth muscle cell transplantation into myocardial scar tissue improves heart function. J Mol Cell Cardiol 1999 ; 31 : 513-22.
- 61. Yoo KJ, Li RK, Weisel RD, et al. Autologous smooth muscle cell transplantation improved heart function in dilated cardiomyopathy. Ann Thorac Surg 2000 ; 70 : 859-65.
- 62. Mauro A. Satellite cell of skeletal muscle fibers. J Biophys Biochem Cytol 1961 ; 9 : 493-5.
- 63. Skuk D, Roy B, Goulet M, et al. Dystrophin expression in myofibers of Duchenne muscular dystrophy patients following intramuscular injections of normal myogenic cells. Mol Ther 2004 ; 9 : 475-82.
- 64. Koh GY, Klug MG, Soonpaa MH, et al. Differentiation and long-term survival of C2C12 myoblast grafts in heart. J Clin Invest 1993 ; 92 : 1548-54.
- 65. Chiu RC-J, Zibaitis A, Kao RL. Cellular cardiomyoplasty: Myocardial regeneration with satellite cell implantation. Ann Thorac Surg 1995 ; 60 : 12-8.
- 66. Marelli D, Desrosiers C, el-Alfy M, et al. Cell transplantation for myocardial repair : an experimental approach. Cell Transplant 1992 ; 1 : 383-90.
- 67. Murry CE, Wiseman RW, Schwartz SM, et al. Skeletal myoblast transplantation for repair of myocardial necrosis. J Clin Invest 1996 ; 98 : 2512-23.
- 68. Pouzet B, Vilquin J-T, Hagege AA, et al. Factors affecting functional outcome following autologous skeletal myoblast transplantation. Ann Thorac Surg 2001 ; 71 : 844-50.
- 69. Pouzet B, Vilquin J-T, Hagege AA, et al. Intramyocardial transplantation of autologous myoblasts: can tissue processing be optimized ? Circulation 2000 ; 102 : III-210-5.
- 70. Rajnoch C, Chachques JC, Berrebi A, et al. Cellular therapy reverses myocardial dysfunction. J Thorac Cardiovasc Surg 2001 ; 121 : 871-8.
- 71. Taylor DA, Atkins BZ, Hungspreugs P, et al. Regenerating functional myocardium : improved performance after skeletal myoblast transplantation. Nature Medecine 1998 ; 4 : 929-33.
- 72. Al Attar N, Carrion C, Ghostine S, et al. Long-term (1 year) functional and histological results of autologous skeletal muscle cells transplantation in rat. Cardiovasc Res 2003 ; 58 : 142-8.
- 73. Ghostine S, Carrion C, Souza LC, et al. Long-term efficacy of myoblast transplantation on regional structure and function after myocardial infarction. Circulation 2002 ;106 : I-131-6.
- 74. Jain M, DerSimonian H, Brenner DA, et al. Cell therapy attenuates deleterious ventricular remodeling and improves cardiac performance after myocardial infarction. Circulation 2001 ; 103 : 1920-7.
- 75. Pouzet B, Ghostine S, Vilquin JT, et al. Is skeletal myoblast transplantation clinically relevant in the era of angiotensin-converting enzyme inhibitors ? Circulation 2001 ; 104 : I-223-88.
- 76. Reinecke H, Poppa V, Murry CE. Skeletal muscle stem cells do not transdifferentiate into cardiomyocytes after cardiac grafting. J Mol Cell Cardiol 2002 ; 34 : 241-9.
- 77. Reinecke H, Minami E, Poppa V, Murry CE. Evidence for fusion between cardiac and skeletal muscle cells. Circ Res 2004 ; 94 : e56-60.
- 78. Léobon B, Garcin I, Menasche P, et al. Myoblasts transplanted into rat infarcted myocardium are functionally isolated from their host. Proc Natl Acad Sci USA 2003 ; 100 : 7808-11.
- 79. Reinecke H, MacDonald GH, Hauschka SD, Murry CE. Electromechanical coupling between skeletal and cardiac muscle. Implications for infarct repair. J Cell Biol 2000 ; 149 : 731-40.
- 80. Pagani FD, DerSimonian H, Zawadzka A, et al. Autologous skeletal myoblasts transplanted to ischemia-damaged myocardium in humans. Histological analysis of cell survival and differentiation. J Am Coll Cardiol 2003 ; 41 : 879-88.
- 81. Redaelli G, Malhotra A, Li B, et al. Effects of constitutive overexpression of insulin-like growth factor-1 on the mechanical characteristics and molecular properties of ventricular myocytes. Circ Res 1998 ; 82 : 594-603.
- 82. Ohno N, Fedak PW, Weisel RD, et al. Transplantation of cryopreserved muscle cells in dilated cardiomyopathy : effects on left ventricular geometry and function. J Thorac Cardiovasc Surg 2003 ; 126 : 1537-48.
- 83. Fujii T, Yau TM, Weisel RD, et al. Cell transplantation to prevent heart failure: A comparison of cell types. Ann Thorac Surg 2003 ; 76 : 2062-70
- 84. Hutcheson KA, Atkins BZ, Hueman MT, et al. Comparison of benefits on myocardial performance of cellular cardiomyoplasty with skeletal myoblasts and fibroblasts. Cell Transplant 2000 ; 9 : 359-68.
- 85. Thompson RB, Emani SM, Davis BH, et al. Comparison of intracardiac cell transplantation: autologous skeletal myoblasts versus bone marrow cells. Circulation 2003 ; 108 : II264-71.
- 86. Suzuki K, Murtuza B, Heslop L, et al. Single fibers of skeletal muscle as a novel graft for cell transplantation to the heart. J Thorac Cardiovasc Surg 2002 ; 123 : 984-92.
- 87. Borenstein N, Bruneval P, Hekmati M, et al. Noncultured, autologous, skeletal muscle cells can successfully engraft into ovine myocardium. Circulation 2003 ; 107 : 3088-92.
- 88. Kornowski R, Fuchs S, Leon MB, Epstein SE. Delivery strategies to achieve therapeutic myocardial angiogenesis. Circulation 2000 ; 101 : 454-8.
- 89. Chazaud B, Hittinger L, Sonnet C, et al. Endoventricular porcine autologous myoblast transplantation can be successfully achieved with minor mechanical cell damage. Cardiovasc Res 2003 ; 58 : 444-50.
- 90. Garot J, Unterseeh T, Teiger E, et al. Magnetic resonance imaging of targeted catheter-based implantation of myogenic precursor cells into infarcted left ventricular myocardium. J Am Coll Cardiol 2003 ; 41 : 1841-6.
- 91. Fuchs S, Satler LF, Kornowski R, et al. Catheter-based autologous bone marrow myocardial injection in no-option patients with advanced coronary artery disease: A feasibility study. J Am Coll Cardiol 2003 ; 41 : 1721-4.
- 92. Galinanes M, Loubani M, Davies J, et al. Autotransplantation of unmanipulated bone marrow into scarred myocardium is safe and enhances cardiac function in humans. Cell Transplant 2004 ; 13 : 7-13.
- 93. Hamano K, Nishida M, Hirata K, et al. Local implantation of autologous bone marrow cells for therapeutic angiogenesis in patients with ischemic heart disease: Clinical trial and preliminary results. Jpn Circ J 2001 ; 65 : 845-7.
- 94. Assmus B, Schachinger V, Teupe C, et al. Transplantation of progenitor cells and regeneration enhancement in acute myocardial infarction (Topcare-Ami). Circulation 2002 ; 106 : 3009-17.
- 95. Ozbaran M, Omay SB, Nalbantgil S, et al. Autologous peripheral stem cell transplantation in patients with congestive heart failure due to ischemic heart disease. Eur J Cardiothorac Surg 2004 ; 25 : 342-50
- 96. Perin EC, Dohmann HF, Borojevic R, et al. Transendocardial, autologous bone marrow cell transplantation for severe, chronic ischemic heart failure. Circulation 2003 ; 107 : 2294-302.
- 97. Stamm C, Westphal B, Kleine HD, et al. Autologous bone-marrow stem-cell transplantation for myocardial regeneration. Lancet 2003 ; 361 : 45-6.
- 98. Strauer BE, Brehm M, Zeus T, et al. Repair of infarcted myocardium by autologous intracoronary mononuclear bone marrow cell transplantation in humans. Circulation 2002 ; 106 : 1913-8.
- 99. Tse HF, Kwong YL, Chan JK, et al. Angiogenesis in ischaemic myocardium by intramyocardial autologous bone marrow mononuclear cell implantation. Lancet 2003 ; 361 : 47-9.
- 100. Vilas-Boas F, Feitosa GS, Soares MB, et al. Bone marrow cell transplantation to the myocardium of a patient with heart failure due to Chagas’ disease. Arq Bras Cardiol 2004 ; 82 : 185-7, 181-4.
- 101. Matsubara H. Risk to the coronary arteries of intracoronary stem cell infusion and G-CSF cytokine therapy. Lancet 2004 ; 363 : 746-7.
- 102. Kang HJ, Kim HS, Zhang SY, et al. Effects of intracoronary infusion of peripheral blood stem-cells mobilised with granulocyte-colony stimulating factor on left ventricular systolic function and restenosis after coronary stenting in myocardial infarction : the MAGIC cell randomised clinical trial. Lancet 2004 ; 363 : 751-6.
- 103. Silvestre JS, Gojova A, Brun V, et al. Transplantation of bone marrow-derived mononuclear cells in ischemic apolipoprotein E-knockout mice accelerates atherosclerosis without altering plaque composition. Circulation 2003 ; 108 : 2839-42.
- 104. Vulliet PR, Greeley M, Halloran SM, et al. Intra-coronary arterial injection of mesenchymal stromal cells and microinfarction in dogs. Lancet 2004 ; 363 : 783-4.
- 105. Menasché P, Hagège AA, Scorsin M, et al. First successful clinical myoblast transplantation for heart failure. Lancet 2001 ; 357 : 279-80.
- 106. Menasché P, Hagege AA, Vilquin JT, et al. Autologous skeletal myoblast transplantation for severe postinfarction left ventricular dysfunction. J Am Coll Cardiol 2003 ; 41 : 1078-83.
- 107. Hagège AA, Carrion C, Menasche P, et al. Viability and differentiation of autologous skeletal myoblast grafts in ischaemic cardiomyopathy. Lancet 2003 ; 361 : 491-2.
- 108. Argenziano M, Spotnitz HM, Whang W, et al. Risk stratification for coronary bypass surgery in patients with left ventricular dysfunction : analysis of the coronary artery bypass grafting patch trial database. Circulation 1999 ; 100 : II119-24.
- 109. Steinberg JS, Gaur A, Sciacca R, Tan E. New-onset sustained ventricular tachycardia after cardiac surgery. Circulation 1999 ; 99 : 903-8.
- 110. Herreros J, Prosper F, Perez A, et al. Autologous intramyocardial injection of cultured skeletal muscle-derived stem cells in patients with non-acute myocardial infarction. Eur Heart J 2003 ; 24 : 2012-20.
- 111. Siminiak T, Kalawski R, Kurpisz M. Myoblast transplantation in the treatment of postinfarction myocardial contractility impairment. A case report. Polish Heart Journal 2002 ; 56 : 131-5.
- 112. Smits PC, van Geuns RJ, Poldermans D, et al. Catheter-based intramyocardial injection of autologous skeletal myoblasts as a primary treatment of ischemic heart failure: clinical experience with six-month follow-up. J Am Coll Cardiol 2003 ; 42 : 2063-9.
- 113. Suzuki K, Murtuza B, Smolenski RT, Yacoub MH. Selective cell dissemination into the heart by retrograde intracoronary infusion in the rat. Transplantation 2004 ; 77 : 757-9.
- 114. Thompson CA, Nasseri BA, Makower J, et al. Percutaneous transvenous cellular cardiomyoplasty. A novel nonsurgical approach for myocardial cell transplantation. J Am Coll Cardiol 2003 ; 41 : 1964-71.
- 115. Skuk D, Goulet M, Roy B, Tremblay JP. Efficacy of myoblast transplantation in nonhuman primates following simple intramuscular cell injections : toward defining strategies applicable to humans. Exp Neurol 2002 ; 175 : 112-26.
- 116. El Fahime E, Torrente Y, Caron NJ, et al. In vivo migration of transplanted myoblasts requires matrix metalloproteinase activity. Exp Cell Res 2000 ; 258 : 279-87.
- 117. Ito H, Hallauer PL, Hastings KE, Tremblay JP. Prior culture with concanavalin A increases intramuscular migration of transplanted myoblast. Muscle Nerve 1998 ; 21 : 291-7.
- 118. Beauchamp JR, Pagel CN, Partridge TA. A dual-marker system for quantitative studies of myoblast transplantation in the mouse. Transplantation 1997 ; 63 : 1794-7.
- 119. Huwer H, Winning J, Vollmar B, et al. Long-term cell survival and hemodynamic improvements after neonatal cardiomyocyte and satellite cell transplantation into healed myocardial cryoinfarcted lesions in rats. Cell Transplant 2003 ;12 : 757-67.
- 120. Muller-Ehmsen J, Whittaker P, Kloner RA, et al. Survival and development of neonatal rat cardiomyocytes transplanted into adult myocardium. J Mol Cell Cardiol 2002 ; 34 : 107-16.
- 121. Reinecke H, Murry CE. Taking the death toll after cardiomyocyte grafting: a reminder of the importance of quantitative biology. J Mol Cell Cardiol 2002 ; 34 : 251-3.
- 122. Skuk D, Caron NJ, Goulet M, et al. Resetting the problem of cell death following muscle-derived cell transplantation: detection, dynamics and mechanisms. J Neuropathol Exp Neurol 2003 ; 62 : 951-67.
- 123. Zhang M, Methot D, Poppa V, et al. Cardiomyocyte grafting for cardiac repair : graft cell death and anti-death strategies. J Mol Cell Cardiol 2001 ; 33 : 907-21.
- 124. Guérette B, Skuk D, Celestin F, et al. Prevention by anti-LFA-1 of acute myoblast death following transplantation. J Immunol 1997 ; 159 : 2522-31.
- 125. Suzuki K, Smolenski RT, Jayakumar J, et al. Heat shock treatment enhances graft cell survival in skeletal myoblast transplantation to the heart. Circulation 2000 ; 102 : III216-21.
- 126. Zimmermann WH, Melnychenko I, Eschenhagen T. Engineered heart tissue for regeneration of diseased hearts. Biomaterials 2004 ; 25 : 1639-47.
- 127. Murtuza B, Suzuki K, Bou-Gharios G, et al. Transplantation of skeletal myoblasts secreting an IL-1 inhibitor modulates adverse remodeling in infarcted murine myocardium. Proc Natl Acad Sci USA 2004 ; 101 : 4216-21.
- 128. Retuerto MA, Schalch P, Patejunas G, et al. Angiogenic pretreatment improves the efficacy of cellular cardiomyoplasty performed with fetal cardiomyocyte implantation. J Thorac Cardiovasc Surg 2004 ; 127 : 1041-50.
- 129. Suzuki K, Murtuza B, Smolenski RT, et al. Cell transplantation for the treatment of acute myocardial infarction using vascular endothelial growth factor-expressing skeletal myoblasts. Circulation 2001 ; 104 : I207-12.
Liste des figures
Figure 1
Essai clinique de thérapie cellulaire par greffe autologue de myoblastes dans la cicatrice d’infarctus.
Les étapes successives comprennent la réalisation de la biopsie musculaire au bloc opératoire, son acheminement au laboratoire de thérapie cellulaire, la mise en culture, les contrôles de qualité et la libération du produit, l’acheminement des cellules au bloc opératoire et, enfin, leur injection directe dans la zone cicatricielle, au décours du pontage [105-107].
Liste des tableaux
Tableau I
Types cellulaires utilisables dans la thérapie cellulaire de l’insuffisance cardiaque.
Tableau II
Types cellulaires et essais cliniques de thérapie cellulaire de l’insuffisance cardiaque (par ordre chronologique).