Abstracts
Résumé
Pour des maladies qui exigent des délais d’intervention courts telles que l’hémophilie, l’accessibilité aux soins revêt une importance capitale. Les caractéristiques sociales, thérapeutiques et cognitives des patients peuvent jouer un rôle de barrière ou, au contraire, faciliter l’accès aux services de santé. L’analyse des distances-temps aux lieux de soins réalisée en Bretagne montre que les hémophiles sévères sont proportionnellement plus nombreux dans les zones proches des hôpitaux. Les temps d’accès jouent un rôle négatif sur la satisfaction des patients pour qui ces déplacements ne sont pas routiniers. En pratique, les patients ne recherchent pas forcément le lieu de soins le plus proche et établissent leur parcours de soins en fonction de la qualité perçue des soins ou des relations avec le personnel. L’auto-traitement fait diminuer les déplacements, mais génère des contraintes matérielles qui freinent la mobilité quotidienne, alors qu’à l’échelle des parcours de vie, c’est la maladie elle-même qui est déterminante.
Mots-clés:
- Accessibilité,
- Bretagne,
- distance,
- hémophilie,
- parcours de soins,
- SIG,
- vécu
Abstract
Access to health care is particularly important in the case of diseases which require rapid attention, such as hemophilia. Spatial, therapeutic and cognitive factors can also act as barriers or facilitators of access to health care services. Despite acceptable access times, a GIS-based time-distance analysis for Brittany shows that severe hemophiliac patients are more likely to live close to hospitals. Access times negatively impact on levels of satisfaction in patients unaccustomed to such trips. Interviews reveal that patients do not necessarily use the closest health care services to them but more readily base their choices on the perceived quality of the health care provided or their relationships with staff. Self-treatment can reduce the number of trips required for hospital services but may at the same time impose material constraints that hamper patients’ normal mobility, or oblige them to carry voluminous and expensive equipment with them.
Keywords:
- Accessibility,
- Brittany,
- distance,
- GIS,
- haemophilia,
- health care pattern,
- real-life experience
Resumen
Para enfermedades que exigen intervenciones rápidas como la hemofilia, la accesibilidad a los servicios asistenciales es de suma importancia. Las características sociales, terapéuticas y cognoscitivas de los pacientes pueden ser una barrera o, al contrario, pueden facilitar el acceso a los servicios de salud. El análisis de tiempo-distancia a los lugares de servicios de salud realizados en Bretaña muestra que los hemofílicos graves se encuentran en proporción más elevada en los lugares cercanos a los hospitales. Para los pacientes cuyo desplazamiento no es rutinario, el tiempo de acceso juega un papel negativo sobre la satisfacción. En la práctica, los pacientes no buscan necesariamente el lugar de servicios más próximo, ellos organizan su trayectoria de asistencia sanitaria en salud en función de la percepción de los servicios o de la relación con el personal. El auto-tratamiento hace disminuir los traslados, pero genera apremios materiales que frenan la movilidad cotidiana, mientras que, a escala de las trayectorias de vida, la enfermedad es determinante.
Palabras claves:
- Accesibilidad,
- Bretaña,
- distancia,
- hemofilia,
- trayecto de servicios,
- SIG,
- vivencia
Article body
Introduction
L’hémophilie est une maladie qui, parce qu’elle affecte la coagulation du sang, exige des soins rapides afin d’éviter des complications graves. La qualité des soins est étroitement liée au temps écoulé entre l’apparition des symptômes et la prise en charge médicale du patient. Le temps est le facteur sur lequel le patient peut le plus facilement agir lors d’un accident hémorragique, ce patient devant théoriquement chercher à rejoindre le plus rapidement possible un lieu de soins. La situation est néanmoins plus complexe que cela, et des mécanismes variés de compromis entre la diminution du temps de recours aux soins, la recherche d’une qualité de soins supérieure et, parfois, le refus de soins sont observés. Pathologie chronique, l’hémophilie nécessite également un suivi régulier tout au long de la vie. Enfin, les médicaments actuels permettent un traitement préventif, le plus souvent en autoperfusion, mais les patients doivent s’approvisionner auprès de pharmacies hospitalières. C’est donc une maladie qui oblige les personnes atteintes à effectuer des trajets, tant en situation d’urgence que de suivi, de manière différenciée selon la sévérité de leur cas.
D’où l’importance de l’accessibilité au système de soins et des soins eux-mêmes, dont il convient de définir les contours relativement au cas de l’hémophilie. Dans la lignée de ce que propose Curtis (2004), nous considérons qu’à un cadre thérapeutique unique à l’échelle d’une région, ici la Bretagne – mêmes contraintes engendrées par la maladie et offre de soins organisée dans ce cadre régional – vont s’ajouter trois ensembles de facteurs agissant sur les parcours de soins : une composante spatiale dans laquelle la distance et le temps jouent le rôle majeur ; une composante sociologique avec notamment, comme indicateurs, le niveau d’éducation, la catégorie socioprofessionnelle et la capacité des patients à mobiliser des ressources pour se déplacer (possession de moyens de locomotion, connaissance du territoire et donc capital spatial) ; et une composante cognitive dans laquelle entre en ligne de compte l’expérience de la maladie et de son traitement. Une telle posture suppose le recours à des outils variés et complémentaires (SIG, questionnaires, entretiens) pour comprendre la complexité des enjeux de l’accessibilité aux soins. En effet, des variables telles que les caractéristiques de la maladie, la position sociale et la capacité de se déplacer, ou encore l’expérience de la maladie, interviennent dans les arbitrages du patient et modulent les logiques, supposées rationnelles, de recherche du plus court chemin vers le lieu de soins. De plus, la Bretagne est un cas spécifique puisque cette région, où vivent environ 300 hémophiles, présente la particularité d’avoir deux centres de traitement de l’hémophilie : l’un à Rennes, l’autre à Brest. Par ailleurs, la région se situe à l’extrémité ouest de la France et sa partie la plus occidentale est difficile d’accès (dans le contexte français). Cette situation géographique a motivé la construction, dans les années 1970, de routes à grande vitesse de désenclavement (non payantes) qui en font le tour et y améliorent la circulation. Le centre de la région reste néanmoins assez éloigné de ces voies rapides ; un réseau routier moins dense et quelques reliefs renforcent le clivage entre un centre enclavé et une zone côtière mieux desservie.
Consacrée à la présentation du cadre théorique et méthodologique, la première partie de l’article analyse la relativité de la notion de proximité en l’appliquant au cas de l’hémophilie, notre but étant d’abord de décrire la relation entre l’offre et la demande de soins au regard de la variable temporelle. L’analyse des distances-temps entre les patients et les centres de traitement de l’hémophilie en Bretagne, effectuée dans la deuxième partie, met en évidence les disparités en matière d’accessibilité potentielle spatiale à l’échelle de la région. L’hypothèse d’une relation entre la sévérité de la maladie et la distance à l’hôpital a été testée par l’observation de la répartition des patients selon le niveau de sévérité de la pathologie dans des isochrones donnés. L’exploitation cartographique des résultats d’une enquête par questionnaire réalisée auprès de l’ensemble des hémophiles vivant en Bretagne montre la variété du vécu des trajets engendrés par les soins imposés par la maladie, et ce, grâce à des indicateurs tels que la fréquence des demandes de remboursement des trajets ou la satisfaction exprimée par rapport à l’accès aux soins. Les justifications que les patients donnent de leur parcours et leurs choix quant aux lieux de traitement permettent de comprendre pourquoi des patients dérogent au principe du plus court chemin. Goodman et al. (1997), qui ont fait des observations de même nature, ont attribué cette utilisation « irrationnelle » des lieux de soins à l’inadéquation entre les besoins de la population et les services qui lui sont offerts.
L’accessibilité aux soins des hémophiles : cadre conceptuel et méthodologie d’étude
L’amélioration de la qualité de vie des patients passe par une diminution de l’impact de la maladie et du traitement qu’elle engendre au quotidien (Mannucci, 2003). La qualité de l’accès au lieu de soins, les trajets pour les urgences ou le suivi et donc, globalement, l’accessibilité peuvent affecter cette qualité de vie des patients, particulièrement si le temps de trajet est long (Curtis, 2004).
L’accès, c’est ce qui permet d’accéder à un lieu, un service (service social, service sur Internet), une information. Privilégier l’accessibilité physique n’implique pas d’exclure les autres facteurs de l’accessibilité (barrières cognitives, sociales, économiques, culturelles). Lévy (2003) définit l’accessibilité comme « l’offre de mobilité, ce qui ne dépend pas des décisions de celui qui est mobile ou qui décide de la mobilité mais des autres composantes du système de déplacements qu’il utilise ». Dans cette acception, l’accessibilité dépend plus de la qualité du réseau de voies de communication que de la capacité de se mouvoir, qui n’est considérée que comme contexte de la mobilité. Cette définition, qui ne fait pas la différence entre proximité « de » (densités des équipements, distances entre eux) et proximité « entre » (relation aux équipements) (d’après Vant, 1998), apparaît restrictive. Plusieurs travaux relatifs à la santé ont une approche plus nuancée de la proximité. Pour Rosero-Bixby (2004), l’accessibilité aux soins a au moins deux dimensions, l’une géographique, l’autre sociale – pour notre part, nous dirions plutôt « physique » que « géographique », car le géographique est toujours social. L’accessibilité comporte des facteurs tangibles, comme la distance-temps, et d’autres qui sont moins facilement mesurables et donc plus difficiles à prendre en compte. Les avis diffèrent concernant les facteurs de l’accessibilité et l’accessibilité comme ressource pour les patients (Penchansky et Thomas, 1981).
Vigneron (2001) considère que, pour le champ de la santé, ordinairement caractérisé par une demande diffuse et une offre très concentrée, la distance est un facteur essentiel de l’accès aux soins. La tendance à la baisse de la consommation de soins en fonction de l’augmentation de la distance (Tonnellier et Vigneron, 2000) est un constat problématique pour les hémophiles. En effet, les départements d’hématologie dans les principaux hôpitaux attirent des patients d’aires plus étendues que la moyenne des autres spécialités hospitalières (Com-Ruelle, 1989 ; Vigneron et Brau, 1996). Cependant, l’existence d’un grand nombre de ressources, et donc une distance faible, ne signifie pas nécessairement un bon accès aux soins, des facteurs sociaux ou culturels pouvant être des barrières non négligeables (Charreire et Combier, 2006). L’accessibilité est contextuelle (Lévy, 2003 ; Liu et Zhu, 2004 ; Thériault et Des Rosiers, 2008) et demande à être définie selon l’objet d’étude : « The concept of accessibility should be defined according to the purpose of the analysis, the nature of the planning issues and the relevance to particular groups of planners, policy makers or residents » (Liu et Zhu, 2004).
Luo, Wang, (2003, d’après Khan, 1992) suggèrent d’analyser l’accessibilité aux lieux de soins à partir d’une typologie en quatre catégories : l’accessibilité potentielle spatiale, l’accessibilité potentielle aspatiale, l’accessibilité réelle spatiale, l’accessibilité réelle aspatiale. L’accessibilité réelle a trait à l’utilisation effective du service de soins, alors que l’accessibilité potentielle est définie comme l’usage probable du système de soins et ne signifie pas l’utilisation effective du service offert, par les usagers. Pour ces auteurs, l’accessibilité spatiale dépend de la variable « distance », alors que l’accessibilité aspatiale découle des facteurs sociaux et personnels, tels que la classe sociale, l’ethnie, le sexe et l’âge, qui la freinent ou la facilitent. Même si elle ignore que ces facteurs sociaux se spatialisent et que les facteurs dits sociaux interagissent avec les facteurs dits spatiaux, la typologie de Luo et Wang est intéressante. On peut considérer que la pleine compréhension de l’accessibilité passe par l’investigation de chacune des composantes de leur typologie. La dernière catégorie – l’accessibilité potentielle aspatiale – couvre un vaste éventail de facteurs, tant environnementaux que macroéconomiques ou politiques, mais également des critères tels que l’efficacité de la prise en charge, l’attente dans l’hôpital et la conception des lieux. Dans la mesure où ils varient peu au sein d’un espace régional comme la Bretagne, ces facteurs ne sont pas pris en considération dans cette étude, qui porte sur la distance aux lieux de soins et sur les manières dont les personnes concernées s’organisent pour répondre à leurs besoins de soins eu égard à leur potentiel de mobilité (Fleuret et Séchet, 2002).
La distance, centrale dans la notion d’accessibilité, s’analyse en combinant la distance physique (mesurée en unités de mesure de distance et de temps) et son vécu par les personnes qui la parcourent, en fonction d’itinéraires plus ou moins imposés (transports en commun) et des capacités qu’ont les personnes à la parcourir et à concevoir des itinéraires alternatifs. En quoi la maladie, son traitement, l’image qu’en ont les hémophiles vont-ils modifier la relation que ceux-ci entretiennent avec la distance et en quoi cela va-t-il modifier leurs parcours de soins ? Poser cette question revient à dire que le système de soins n’est pas utilisé selon l’optimum pour lequel il a été conçu ou du moins voulu par les autorités hospitalières, et qu’il serait illusoire d’imaginer atteindre cet optimum uniquement en agissant sur la répartition et la densité de l’offre de soins. En effet, les parcours des patients sont empreints d’une part irréductible de bricolage (Fleuret et Séchet, 2002, d’après Damon, 2000) qui produit un écart entre les usages prévus par un dispositif et les pratiques effectives des usagers (figure 1). L’enjeu, pour les décisions politiques, serait donc d’organiser l’offre de soins en tenant compte de la diversité des profils d’usages de l’offre de soins de manière à ce que cette marge de bricolage ne soit pas dommageable pour la santé des patients.
Figure 1
Le bricolage des décisionnaires et des patients autour de l'offre de soins
Maladie qui touche la coagulation du sang et qui atteint presque exclusivement des hommes (99 % des patients), l’hémophilie se présente sous deux formes (A et B) correspondant chacune au caractère déficitaire d’une protéine (facteur VIII ou IX) dans le sang. Elle est déclinée en trois niveaux : hémophilie sévère, modérée, mineure. Les patients ayant une forme mineure peuvent ignorer qu’ils sont atteints, alors que les patients souffrant d’une forme sévère la ressentent au quotidien. Ils sont de plus en plus nombreux à choisir le traitement prophylactique (45 % des cas chez les hémophiles A sévères en 2005) qui nécessite d’une à trois injections hebdomadaires de facteur antihémophilique. Le traitement de la maladie requiert des spécialistes habitués à suivre des hémophiles (hématologues, kinésithérapeutes, psychologues) et qui sont regroupés dans des centres régionaux de traitement de l’hémophilie (CRTH) situés dans les centres hospitalo-universitaires ou des centres hospitaliers régionaux. Dans la mesure où il n’y a qu’un ou deux CRTH par région, les temps d’accès aux soins peuvent être élevés. Certes, des hôpitaux de plus petite taille peuvent délivrer des médicaments adaptés, mais ils n’offrent ni le même niveau de service ni la même expertise que les CRTH.
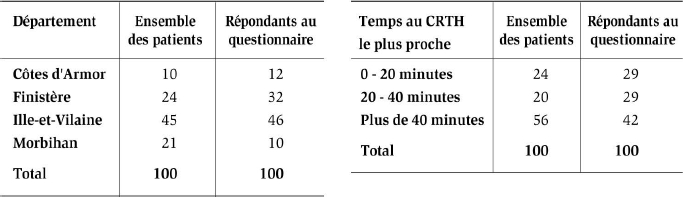
Pour évaluer l’accessibilité aux soins des malades vivant en Bretagne en prenant en compte la distance-temps au lieu de soins le plus proche du domicile et les caractéristiques des malades, il a été nécessaire de recourir à plusieurs outils complémentaires. L’accessibilité potentielle a été étudiée à l’aide d’un SIG, en produisant des courbes isochrones autour des hôpitaux offrant des soins pour les hémophiles. Ces isochrones reliant les points accessibles en un temps donné depuis un même point de départ ont été produits à l’aide de l’outil de parcours de réseaux d’ESRI, Network Analyst, et de la base de données routières NAVTEQ. Le graphe produit est orienté, pondéré et non planaire, ce qui veut dire qu’il tient compte des sens uniques et des vitesses. Le choix d’une vitesse médiane entre vitesse basse en heures de pointe et vitesse haute en heures creuses, qui évite de multiplier les scénarios de circulation et représente le cas le plus probable de densité de circulation sur le réseau, donne des résultats acceptables à l’échelle d’une région comme la Bretagne. Toutefois, l’usage des SIG seuls pour évaluer l’accessibilité néglige l’aspect humain et complexe du processus de déplacement et présuppose une parfaite qualité d’information et un comportement rationnel, c’est-à-dire conforme à l’accessibilité réelle spatiale, de la part de la personne qui se déplace (Dobruszkes, 2005). Les données relatives à celle-ci ont été recueillies par un questionnaire envoyé aux 243 hémophiles ayant déjà consulté dans l’un des deux centres régionaux de traitement de la région et portant sur les trajets réalisés par les patients : mode de transport utilisé, lieux et fréquence des soins, estimation des distances, satisfaction de l’accès, demandes de remboursements. Le taux de retour a été de 44 %, et 107 questionnaires ont été exploités. Pour des raisons de confidentialité et afin de préserver l’identité des patients, les questionnaires ont été envoyés par les CRTH. Il ne nous est donc pas possible de comparer rigoureusement les différences entre la structure spatiale des répondants et celle des non-répondants. On peut cependant constater que la répartition spatiale, que ce soit par unités administratives ou par temps de trajet jusqu’à un centre de soins, est très similaire à celle de l’ensemble des personnes suivies par les CRTH (tableau 1) avec, cependant, une sous-représentation des patients du Morbihan, de l’ordre de 10 points, et des patients les plus éloignés.
Tableau 1
Part des hémophiles bretons et des répondants au questionnaire en fonction de deux découpages spatiaux, en pourcentage
Enfin, 19 entretiens semi-directifs ont été réalisés soit, le plus souvent, au domicile des patients, soit au centre de traitement des hémophiles de Rennes. Quand le patient était âgé de 8 à 16 ans, un entretien court était effectué avec lui avant d’être complété par un entretien avec un de ses parents (en fait la mère dans l’ensemble des cas). Dans ces entretiens, les patients ont pu décrire leurs parcours de soins et leurs comportements, en relation avec l’expérience du traitement de leur maladie.
Les distances-temps aux lieux de soins des hémophiles en Bretagne
L’analyse des distances-temps aux lieux de soins a été effectuée en distinguant les hôpitaux de rang II et les CTRH. Les premiers délivrent des produits antihémophiliques et sont de ce fait fréquentés par des hémophiles en prophylaxie qui viennent y récupérer leurs médicaments. Par contre, ces hôpitaux ne disposent pas de spécialistes susceptibles d’établir un diagnostic précis pour les patients. La carte en isochrones par tranches de 10 minutes confirme que l’accessibilité potentielle spatiale dépasse rarement 40 minutes (figure 2). Les zones les moins bien desservies sont les moins peuplées et, de fait, peu de patients sont concernés. Il faut néanmoins garder à l’esprit que ces temps reposent uniquement sur le trajet porte à porte entre le domicile et l’hôpital, ce qui veut dire que les délais s’écoulant entre l’accident hémorragique et le début du trajet ainsi que le temps d’attente à l’hôpital ne sont pas pris en compte. De plus, la localisation au lieu d’habitation ne répond que partiellement à la question posée puisque les accidents hémorragiques peuvent survenir ailleurs qu’au domicile. Ce choix a été imposé par la base de données mise à notre disposition. En effet, les CRTH ne récoltent que l’adresse du domicile des patients afin de leur envoyer du courrier. La prise en compte de l’aire de vie des patients n’aurait été possible qu’aux prix d’entretiens individuels nécessitant beaucoup de temps et de moyens, pour un nombre limité de personnes. Cette carte offre toutefois une vue complète du recours au soin possible en cas d’extrême urgence ou de méconnaissance des lieux de recours, ce qui n’est pas négligeable dans une région touristique.
Figure 2
Accessibilité potentielle spatiale aux hôpitaux délivrant du facteur antihémophilique en Bretagne
L’analyse des temps d’accès au CRTH le plus proche du domicile a été établie en tenant compte des sites hospitaliers de Brest et Rennes en Bretagne, mais aussi de celui de Nantes, situé dans la région voisine des Pays de la Loire, avec laquelle les échanges de patients sont fréquents, et cela, d’autant plus que le CHU de Nantes possède un plateau technique majeur pour les hémophiles, notamment en matière de soins orthopédiques. Les temps d’accès à ces lieux de traitement sont ici beaucoup plus longs que pour les hôpitaux de niveau II : ils peuvent atteindre 1h40 dans la bande nord-sud située à équidistance de Rennes et de Brest ainsi qu’à la pointe occidentale du Finistère Sud (figure 3). Cette durée est nettement supérieure à celle que préconisent les hématologues pour limiter les risques de séquelles et qui, pour les cas d’hémorragies sérieuses, est d’une heure. Or, la Bretagne est moins défavorisée que d’autres régions puisqu’elle est une des rares en France à compter plus d’un CRTH.
D’ailleurs, les patients considèrent généralement qu’une distance d’une heure est le maximum acceptable pour rejoindre un lieu de soins : « Je pense qu’il faut être à moins d’une heure. Comme on est ici en fait. Bon, on est à une heure de Brest, pour moi ça reste toujours acceptable. Si on avait vécu dans le Morbihan, dans les Côtes d’Armor, je ne sais pas si, honnêtement, si on n’aurait pas déménagé » (patient n°16). Un autre patient déclare, à propos des trajets vers l’hôpital de Brest : « On part une heure avant et voilà […] C’est comme si on allait au supermarché » (patient n°2).
À partir de ces cartes en isochrones et des données relatives aux patients, il a été possible de procéder au comptage du nombre de patients résidant dans chacune des tranches de temps en distinguant hémophiles sévères et hémophiles mineurs, les effectifs d’hémophiles modérés étant trop réduits pour que les données soient significatives. L’écart d’une dizaine de points en faveur des hémophiles sévères pour les isochrones 10 et 20 minutes suggère une propension à se rapprocher des lieux de soins (figures 4 et 5). Des analyses réalisées auprès des CRTH de Chambéry et de Marseille ont montré des résultats convergents. L’impact de la maladie sur la vie des patients atteints par une forme sévère est plus important. Suivis et urgences plus fréquents, et recours à la prophylaxie (en France, 45 % des hémophiles sévères sont sous prophylaxie contre 1 % des hémophiles mineurs en 2005) qui oblige à venir plus souvent chercher des médicaments dans une pharmacie hospitalière, sont autant de raisons qui peuvent inciter le patient ou ses parents à se rapprocher d’un centre de soins pour diminuer l’impact des trajets dans la vie quotidienne. Ce constat contredit les déclarations de la plupart des patients. En effet, au cours des entretiens, ceux-ci ont affirmé que leur lieu d’habitation n’était absolument pas lié à leur hémophilie ou à celle d’un de leurs enfants. Il convenait donc d’analyser de manière plus fine et compréhensive les parcours de soins et le vécu des distances aux lieux de soins.
Les trajets pour se soigner, une contrainte pour les hémophiles
L’analyse de la manière dont sont vécus les déplacements pour accéder aux lieux de soins ainsi que celle des pratiques en matière de lieux et de parcours de soins reposent sur les demandes de remboursement de déplacements et sur l’exploitation du questionnaire adressé à tous les hémophiles vivant en Bretagne et portant sur les pratiques de soins, la relation entre la distance aux lieux de soins et la satisfaction en matière d’accès aux soins.
Figure 3
Accessibilité potentielle spatiale aux centres régionaux de traitement de l'hémophilie en Bretagne
Figure 4
Pourcentage cumulé d'hémophiles dans les isochrones produits à partir des hôpitaux délivrant des médicaments antihémophiliques
Figure 5
Pourcentage cumulé d'hémophiles dans les isochrones produits à partir des centres régionaux de traitement des hémophiles
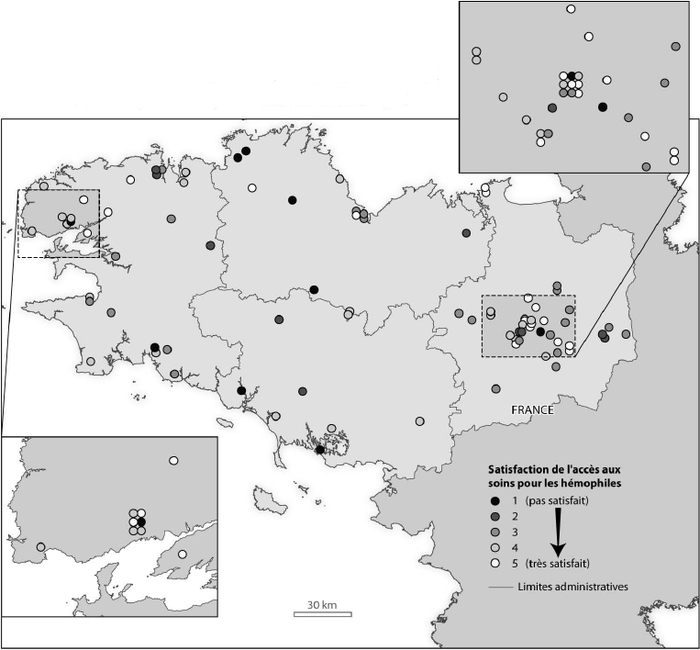
La première information majeure est la confirmation de la très forte prépondérance du recours à l’automobile pour les déplacements liés au suivi comme aux situations d’urgence (la voiture est à 85 % et 89 % le mode de transport le plus fréquemment employé), ce qui légitime le choix de la modélisation des temps de trajets en automobile présenté dans la première partie de cet article. Les patients, ou leurs parents pour ceux âgés de moins de 18 ans, étaient invités à noter leur degré de satisfaction en matière d’accès aux soins sur une échelle allant de 1 (pas du tout satisfaits) à 5 (très satisfaits). La cartographie des scores montre que, dans l’ensemble, les patients résidant dans l’entre-deux entre les CRTH de Brest et de Rennes sont peu satisfaits, à l’inverse de ceux qui résident à proximité (figure 6). Cependant, des patients résidant près des CRTH sont également peu satisfaits. Il apparaît donc que, même si les temps d’accès sont un facteur déterminant de la satisfaction des patients, d’autres facteurs, cognitifs ou médicaux, viennent nuancer ce critère de la facilité d’accès aux lieux de soins comme facteur de satisfaction.
L’hémophilie entre dans la catégorie des affections de longue durée (ALD) pour lesquelles les patients bénéficient d’une prise en charge spécifique par la Sécurité sociale. Les patients ont notamment la possibilité de demander le remboursement des trajets entre leur domicile et le lieu de soins. Cette mesure doit permettre d’aplanir l’effet des inégalités sociales dans l’accès aux soins en levant l’obstacle économique du coût des déplacements. Dans le questionnaire, il était donc demandé aux patients d’indiquer s’ils recouraient à cette possibilité « tout le temps », « souvent », « parfois », « rarement » ou « jamais ». Parmi les informations obtenues à partir des réponses données par les patients, il apparaît que, pour certains, demander à toujours bénéficier de ce remboursement serait abusif : « On coûte déjà bien assez cher à la Sécu » (patient no24) ; « on n’est pas là à gratter tout ce qu’on peut gratter » (patient no12) ; « j’en profite pour aller faire des courses donc ce serait abuser que de demander le remboursement » (patient no2). Cependant, quoi qu’il en soit de ces choix individuels, les répondants résidant dans les zones les moins bien desservies des Côtes d’Armor, du Morbihan et du sud du Finistère ont plus fréquemment que les autres déclaré demander le remboursement des frais de transport (figure 7). Cela révèle bien que les coûts inhérents à ces déplacements représentent une réelle charge pour les patients éloignés des lieux de soin.
Figure 6
Satisfaction de l'accès aux soins des hémophiles ayant répondu au questionnaire en Bretagne
Les perceptions des temps de déplacement et les pratiques en matière de demandes de remboursement ont été croisées avec les degrés de sévérité de l’hémophilie, l’hypothèse étant que les contraintes imposées par la sévérité peuvent conduire à une plus grande acceptation des contraintes matérielles inhérentes aux soins, qui sont davantage perçus comme vitaux. Les déplacements sont en moyenne mieux acceptés pour les cas sévères. Alors que les deux tiers des hémophiles sévères se disent satisfaits de l’accès aux urgences, c’est le cas de 57 % des hémophiles mineurs, l’écart étant faible et peu significatif pour les déplacements liés au suivi (55 % contre 52 %). De la même manière, 21 % des hémophiles sévères affirment demander souvent ou très souvent le remboursement des trajets par la Sécurité sociale contre 24 % des hémophiles mineurs. Il est vrai que les hémophiles sévères résident moins souvent que les autres à grande distance des hôpitaux et que, de ce fait, les déplacements vers les lieux de soins leur posent moins de problèmes, même si la fréquence de ces déplacements les amène à parcourir chaque année plus de kilomètres que les hémophiles mineurs pour traiter leur pathologie. À l’inverse, les hémophiles mineurs, dont les localisations résidentielles ne semblent pas affectées par la maladie, anticipent moins les déplacements. Aussi, les trajets liés au suivi de la maladie ou à des accidents hémorragiques, aussi rares soient-ils, sont vécus plus négativement par ces patients que par ceux atteints d’une forme plus sévère de la maladie.
Figure 7
Demandes de remboursement des trajets pour les soins des hémophiles ayant répondu au questionnaire en Bretagne
La combinaison sévérité/distance n’est toutefois pas le critère majeur d’explication des disparités dans la manière de vivre les déplacements aux lieux de soins. Les entretiens ont confirmé l’hypothèse que les hémophiles sévères sont confrontés à la maladie dès l’enfance – l’âge moyen de la première injection de fraction coagulante est de 1 an pour les hémophiles sévères, 12 ans pour les hémophiles mineurs (InVS, 2006) – et qu’ils l’intègrent dans leur vie. Pour les hémophiles atteints par une forme sévère, les trajets sont alors considérés comme une contrainte mineure par rapports aux autres contraintes imposées par la pathologie, l’impact de l’hémophilie elle-même pouvant à son tour être minoré quand cette pathologie se double du VIH ou d’une hépatite déclarée : « L’hémophilie, ça c’est rien pour moi, ça ne me dérange pas du tout. Le problème, c’est la perte de la vue. C’est dû à la contamination ; j’ai fait du diabète, ce sont les effets secondaires des médicaments, VIH, hépatite C, tout ça » (patient no13). De ce fait, la demande de remboursement des déplacements, qui suppose de remplir un formulaire et de le retourner à la Sécurité sociale, peut s’avérer d’autant plus fastidieuse que les trajets sont fréquents. Si les médecins oublient de donner le formulaire, les patients concernés sont incités à ne pas réclamer leur dû. À l’inverse, pour les hémophiles mineurs, moins préparés à ce que la maladie interfère avec leur vie, les trajets sont davantage vécus comme une contrainte forte. Les premiers recours aux urgences sont souvent difficiles à supporter, notamment en raison de la méconnaissance de l’hôpital et des lieux de soins les plus adaptés – « La première fois qu’on y va, c’est l’horreur […]. C’est la panique du premier jour où on se dit qu’on ne va jamais être à l’heure […]. Après, on savait où on allait, ça devenait une routine » (patient no7) – ainsi que de la durée de l’attente dans les services d’urgence qui, de fait, ne sont pas les lieux les plus appropriés pour obtenir un soin rapide. La demande de remboursement vient alors pallier le désagrément subi.
Distance aux lieux de soins, fréquence des trajets à effectuer, degré de sévérité de la maladie se combinent pour expliquer les disparités dans la manière dont ces trajets sont vécus par les personnes concernées, c’est-à-dire les patients ou leurs parents. Cependant, les trajets ne sont qu’un facteur parmi d’autres des parcours de soins des patients. Les entretiens apportent des éléments de compréhension sur les choix en matière de recours aux soins, sur les parcours de soins ainsi que sur le rôle de l’environnement social dans la perception de la maladie et des trajets afférents.
Accessibilité réelle et construction des parcours de soins
L’impact de la contrainte temporelle est variable selon les patients. Des facteurs sociaux et économiques ou biographiques et personnels viennent modifier les relations à la distance et, en conséquence, les comportements en matière d’accès aux soins. Des patients vont ainsi décider de ne pas se rendre au lieu de soins le plus proche de chez eux. D’autres feront le choix de ne pas ou ne plus se déplacer jusqu’à une équipe médicale. Ces choix ne tiennent pas aux distances et aux trajets à effectuer, mais à des facteurs personnels (garde des enfants, autotraitement sont les raisons les plus fréquemment évoquées) ou aux incitations des équipes médicales des CRTH, quand celles-ci font des consultations par téléphone ou par courrier électronique.
La manière dont l’offre de soins est perçue est un élément contribuant à l’élaboration des parcours de soins. Pour réduire les risques d’avoir des séquelles après un accident hémorragique, le lieu le plus proche en termes de temps est a priori le plus pertinent. Néanmoins, les patients ont souvent une mauvaise expérience de l’hôpital le plus proche de chez eux si celui-ci n’est pas un CRTH. La majorité des patients disent avoir fait l’expérience du recours à un hôpital de rang II en cas d’urgence. Dans ces hôpitaux (Quimper, Vannes, Saint-Brieuc, Morlaix) qui ne possèdent pas de personnel dédié aux hémophiles mais uniquement des produits coagulants, les hémophiles s’orientent vers les urgences, où le personnel connaît mal la pathologie et où l’attente est souvent longue : « Les urgences, ce n’est pas l’endroit le plus pratique pour trouver du facteur VIII [produit coagulant] » (patient no5). Cette expérience est souvent mal vécue : après plusieurs heures d’attente, l’hémophile a le sentiment d’être mal pris en charge et les services d’urgence finissent souvent par appeler le centre de traitement de Brest ou de Rennes. Le temps écoulé avant d’être soigné peut alors être égal ou supérieur au temps qui aurait été passé sur la route pour rejoindre le CRTH. Dans ces cas là, les patients ressentent une triple contrainte : celle de la maladie, celle de l’attente puis celle qu’ils perçoivent comme l’incompétence du personnel médical. Ce cas de figure est fréquent chez les hémophiles mineurs, qui connaissent mal le meilleur lieu de recours aux soins et pour qui l’expérience sera d’autant plus mal vécue qu’elle reste assez exceptionnelle. Cependant, les hématologues des CRTH pensent [1] que ces hôpitaux de rang II restent des relais efficaces en cas d’urgence et pour délivrer les médicaments destinés à la prophylaxie, à condition d’une amélioration de l’information (qu’ils regrettent ne pas avoir le temps de faire) et d’une bonne coordination entre les deux types d’hôpitaux impliqués dans les soins aux hémophiles.
Certains patients cherchent à établir une relation dans la durée avec le personnel médical et, pour cela, ils sont prêts à parcourir une plus grande distance, y compris en cas d’urgence. C’est particulièrement le cas des mères d’enfants hémophiles qui cherchent à limiter l’impact du traitement de la maladie pour leur enfant et qui pensent que cela passe par une confiance mutuelle entre elles, le médecin et l’enfant. Elles regrettent, par exemple, comme l’ont affirmé six des sept mères d’hémophiles vues en entretien (patients nos 12, 17, 18, 70, 73 et 93), l’ancien centre de traitement Rey-Leroux situé dans la petite commune de la Bouëxière, en dehors du cadre hospitalier, à 25 km au nord-est de Rennes. Ce centre demandait des temps de trajets plus longs, mais le cadre moins médical compensait la durée du trajet ou celle, plus longue, des consultations. Celles-ci duraient toute la journée : « Généralement on arrivait, on avait les petits gâteaux, on avait notre café. […] Cela nous faisait une demi-heure de plus de route. Donc en fait, je vais dire, c’est pas la route en soi. Bon, c’est vrai que ça nous rapproche, mais y a aussi le cadre. C’est vrai qu’on fuit peut-être un peu le côté médical. On n’aime pas trop ça » (patient no93). La mère de deux patients hémophiles modérés considère aussi que ce trajet plus long était plus acceptable dans la mesure où l’accueil et l’atmosphère étaient meilleurs. Elle ajoute : « Ils [ses enfants] ont eu du mal, ils ont eu du mal à s’habituer à cette approche plus médicale. Finalement ils ne voyaient pas leur maladie comme quelque chose de médical là-bas » (patients nos 17 et 18), ce que les enfants ont confirmé.
Ces exemples sont révélateurs de la manière dont les patients ou leurs parents s’arrangent avec l’offre de soins pour « bricoler » leurs parcours de soins. Là où ils perçoivent des défaillances, ils plaquent leurs priorités (qualité de la relation humaine, réduction du temps d’attente) pour utiliser l’offre de soins de la manière qui leur paraît la plus efficace. Les manques dans la qualité de l’information, tant du personnel médical des hôpitaux de rang II que des parents à propos de la marche à suivre en cas d’urgence, à savoir se rendre au service d’hématologie plutôt qu’au service des urgences, engendrent une perte de temps dans la prise en charge du patient.
Ces comportements révèlent l’existence de barrières aspatiales à l’accessibilité aux soins sous l’effet desquelles les parcours de soins peuvent être marqués par un désir de réduction du nombre de trajets. Ce désir tient à des facteurs médicaux comme à des facteurs sociaux. En ce qui concerne les premiers, seul l’autotraitement limite les trajets en agissant positivement sur la qualité de vie du patient. La plupart des hémophiles en prophylaxie apprennent à s’injecter le produit nécessaire dès l’âge de 10 ans. Etant responsabilisés et habitués à établir un autodiagnostic dès leur plus jeune âge, ils peuvent répondre à l’impératif d’injection du concentré hémophilique avant toute autre investigation clinique (GREHCO, 2002). Les patients ayant la capacité de se perfuser à domicile et disposant des médicaments pour le faire savent qu’ils peuvent anticiper le traitement et ainsi ne consulter à l’hôpital qu’en cas de persistance des symptômes.
La souplesse apportée par l’autotraitement n’empêche pas l’expression de contraintes, tant pour garder à disposition les produits que pour les utiliser. Les patients doivent en effet se déplacer en emportant les produits nécessaires. Ceux-ci sont assez volumineux et la plupart ne se conservent qu’au frais, ce qui oblige à prendre une glacière avec soi, voire un réfrigérateur pour les départs en vacances : « Ça me dérange, parce que ça prend de la place, c’est galère à transporter. Dès que je vais chez quelqu’un, j’ai toujours un gros sac de plus que tout le monde » (patient no24). Cela limite aussi les modes de transport utilisables : « J’ai forcément ma voiture, une solution pour retourner chez moi ou dans un hôpital. Être toujours autonome de son déplacement […] ne pas me retrouver coincé chez quelqu’un, d’avoir mes produits, avec une cheville gonflée comme ça et ne plus savoir quoi faire » (patient n°40). Un patient de 19 ans, hémophile sévère, totalement autonome pour ses perfusions, mais obligé de faire appel à du personnel infirmier quand une hémarthrose lui bloque les articulations du coude ou du poignet, souligne les difficultés à trouver quelqu’un qui accepte de « piquer » un hémophile. Alors qu’il peut facilement avoir accès aux produits, c’est leur utilisation qui pose problème : « Paradoxalement, c’est plus facile dans un milieu privé avec des personnes qui vous connaissent que dans un milieu hospitalier » (patient no24). Cette remarque rejoint les précédentes relatives aux insuffisances de la formation et de l’information pour une maladie rare.
Restent les cas où les patients doivent aller à l’hôpital, mais où l’accès aux services d’hématologie s’avère difficile. Plusieurs patients ont signalé, dans les questionnaires, que la contrainte la plus forte dans le trajet jusqu’au CRTH se situe entre le terrain de stationnement et le centre de traitement. Les hémophiles peuvent être en situation de handicap en raison d’une hémarthrose ou de complications à la suite d’une ancienne hémorragie. Leur mobilité à pied est réduite et perturbe la partie finale du trajet. Plusieurs parents se plaignent également des problèmes posés par ces parties de trajet à faire à pied, quand ils doivent porter les produits (volumineux) ou s’occuper de plusieurs enfants à la fois. Les caractéristiques des déplacements à pied des enfants amènent donc des difficultés supplémentaires pour les jeunes hémophiles et leurs parents.
Parmi les contraintes sociales, aspatiales selon Luo et Wang (2003), qui agissent sur les parcours de soins, la question de la conciliation des distances entre domicile, lieu de soins et lieu d’emploi est importante puisque l’accès à l’emploi est la condition de l’intégration dans la société. Dans une réponse libre à l’une des questions de l’enquête postale, un patient s’est exprimé sur les arbitrages spatiaux qu’il a dû effectuer. Il s’agit d’un patient de 36 ans qui vivait auparavant à Caen, à 20 minutes d’un hôpital et qui habite actuellement en Centre Bretagne, à 1h20 du CRTH de Brest : « Mon isolement géographique est donc un choix mais également une conséquence de mon hémophilie puisque, reconnu travailleur handicapé, j’ai rencontré les plus grandes difficultés pour trouver un contrat à durée indéterminée lorsque je résidais à Caen. Recherches d’un poste en CDI [contrat à durée indéterminée] effectuées durant 11 ans ! » (patient no67). Ainsi, au-delà des parcours de soins et des contraintes de déplacements que l’hémophilie impose, cette maladie marque les parcours de vie en imposant des arbitrages à la fois pour les déplacements quotidiens et pour les grandes étapes de la vie. L’hémophilie imprègne donc pleinement les spatialités de ceux qu’elle affecte.
Conclusion
L’étude de l’accessibilité aux soins des hémophiles a confirmé l’intérêt de l’utilisation conjointe des SIG, d’une enquête par questionnaire et d’entretiens. L’utilisation des SIG a permis de produire une description objective de la relation entre l’offre et la demande en termes de temps d’accès, que sont venus préciser les questionnaires. Les entretiens ont, quant à eux, fourni des clés de compréhension des comportements des patients en matière de construction de leurs parcours de soins.
Dans une large partie de la Bretagne, les temps d’accès théoriques des hémophiles aux CRTH sont supérieurs à une heure, durée considérée par les médecins comme ne devant pas être dépassée. L’accessibilité spatiale théorique est donc insuffisante. On a aussi constaté que les hémophiles atteints d’une forme sévère habitent en moyenne plus près des centres de traitement spécialisés que les autres. Les analyses issues de la méthode de parcours de réseau apportent donc des résultats que les déclarations des patients n’auraient pas révélés. L’analyse couplée des temps d’accès théoriques aux lieux de soins et des questionnaires a, quant à elle, montré l’importance du facteur temps dans le vécu de la maladie. Les temps d’accès jouent un rôle négatif sur la satisfaction des patients, surtout quand les trajets gardent un caractère exceptionnel, ce qui est le cas pour les hémophiles mineurs ; à l’inverse, les trajets deviennent en quelque sorte des routines, et sont mieux acceptés (Giddens, 1987) par les hémophiles sévères. Ces trajets, ainsi que les parcours de soins qu’ils accompagnent, sont cependant vécus de manière très différenciée. Certains patients valorisent la qualité de la relation humaine ou l’efficacité de la prise en charge pour choisir leur lieu de soins, quitte à parcourir des distances plus longues. Ces facteurs, qu’on peut qualifier de « potentiels aspatiaux », ont une influence majeure dans l’explication des parcours de soins des patients. Mais en même temps, les stratégies mises en oeuvre par les hémophiles pour composer avec la maladie sont multiples. Des contraintes d’ordre médical ou administratif ont un impact fort sur les parcours de soins. La maladie et le traitement qu’elle induit limitent la mobilité des patients en les mettant en situation de handicap ou en les contraignant à emporter un matériel coûteux et volumineux pour se soigner. Ces arrangements quotidiens sont toutefois à replacer dans le cadre des parcours de vie, et là, ce sont des données telles que le souci des parents de limiter l’impact de la maladie sur l’épanouissement de leurs jeunes enfants ou les conséquences de la maladie sur l’accès à l’emploi, et donc l’intégration sociale, qui comptent et peuvent influencer les choix de localisation du domicile.
Appendices
Remerciements
Cet article a été réalisé dans le cadre d’un projet financé par la Région Bretagne et le CNRS, avec le concours des centres régionaux de traitement de l’hémophilie de Brest, Nantes et Rennes.
Note
-
[1]
Entretien avec des médecins des CRTH de Rennes, Tours et Chambéry.
Bibliographie
- CHARREIRE, Hélène et COMBIER, Évelyne (2006) Équité sociospatiale d’accès aux soins périnatals en milieu urbain : utilisation des techniques géographiques pour la planification sanitaire. Espace Populations Sociétés, no 2-3, p. 311-327.
- COM-RUELLE, Laure, FAURE, Hubert et TONNELIER, François (1989) L’attraction de l’assistance publique – Hôpitaux de Paris : l’hospitalisation de court séjour. Paris, CREDES, rapport no 825.
- CURTIS, Sarah (2004) Health and inequalities. Geographical perspectives. London, Sage publications.
- DAMON, Julien (2002) La question SDF. Paris, Presses universitaires de France.
- DOBRUSZKES, Frédéric (2005) Déplacements et effets de la distance ou du temps : pour une prise en compte des surdéterminants sociaux. Dans Bertrand Montulet, Michel Hubert, Christophe Jemelin et Serge Schmitz (dir.) Mobilités et temporalités. Bruxelles, Publication des Facultés universitaires Saint-Louis, no 51, p. 67-88.
- FLEURET, Sébastien et SÉCHET, Raymonde (2002) La santé, les soins, les territoires. Rennes, Presses universitaires de Rennes.
- GIDDENS, Anthony (1987) La constitution de la société. Paris, Presses universitaires de France.
- GOODMAN, David, FISHER, E., STUKEL, T.A. et CHANG, C. (1997) The distance to community medical care and the likelihood of hospitalization: is the closer always the better? American Journal of Public Health, vol. 87, no 7, p. 1144-1150.
- GREHCO (2002) Le traitement de l’hémophilie. Paris, Flammarion.
- InVS (Institut de veille sanitaire) (2006) Cohorte française des patients atteints de maladies hémorragiques par déficits héréditaires en protéines de la coagulation. Réseau FranceCoag. Données descriptives 2005. Paris.
- KHAN, Abdullah (1992) An integrated approach to measuring potential spatial access to health care services. Socio-Economic Planning Sciences, vol. 26, no 4, p. 275-287.
- LÉVY, Jacques (2003) Accessibilité. Dans Jacques Lévy et Michel Lussault (dir.) Dictionnaire de la géographie et de l’espace des sociétés. Paris, Belin.
- LIU Suxia et ZHU, Xuan (2004) An integrated GIS approach to accessibility analysis. Transactions in GIS, vol. 8, no 1, p. 45-62.
- LUO, Wei et WANG, Fahui, (2003) Measures of spatial accessibility to health care in a GIS environment : Synthesis and a case study in the Chicago region. Environment and Planning B : Planning and Design, vol. 30, p. 865-884.
- MANNUCCI, Pier Mannuccio (2003) Hemophilia : treatment options in the twenty-first century. Journal of Thrombosis and Haemostasis, vol. 1, p. 1349-1355.
- PENCHANSKY, Roye et THOMAS, William (1981) The concept of access. Medical care, vol. 19, no 2, p. 127-140.
- ROSERO-BIXBY, Luis (2004) Spatial access to health care in Costa-Rica and its equity : a GIS-based study. Social Science & Medicine, vol. 58, no 7, p. 1271-1284.
- THÉRIAULT, Marius et DES ROSIERS, François (dir.) (2008) Information géographique et dynamiques urbaines 2. Analyse et simulation de la mobilité des personnes. Paris, Hermès.
- TONNELLIER, François et VIGNERON, Emmanuel (1999) La géographie de la santé en France. Paris, Presses universitaires de France.
- VANT, André (1998) Proximités et géographies. Dans Michel Billet, Thierry Kirat et Christine Largeron (dir.) Approches multiformes de la proximité. Paris, Hermès, p. 101-120.
- VIGNERON, Emmanuel (2001) Distance et santé, la question de la proximité et des soins. Paris, Presses universitaires de France.
- VIGNERON, Emmanuel et BRAU, F. (1996) Approches géographiques de la planification hospitalière tome 1 Concepts et méthodes. Montpellier, Cahiers GEOS, no 32.
List of figures
Figure 1
Le bricolage des décisionnaires et des patients autour de l'offre de soins
Figure 2
Accessibilité potentielle spatiale aux hôpitaux délivrant du facteur antihémophilique en Bretagne
Figure 3
Accessibilité potentielle spatiale aux centres régionaux de traitement de l'hémophilie en Bretagne
Figure 4
Pourcentage cumulé d'hémophiles dans les isochrones produits à partir des hôpitaux délivrant des médicaments antihémophiliques
Figure 5
Pourcentage cumulé d'hémophiles dans les isochrones produits à partir des centres régionaux de traitement des hémophiles
Figure 6
Satisfaction de l'accès aux soins des hémophiles ayant répondu au questionnaire en Bretagne
Figure 7
Demandes de remboursement des trajets pour les soins des hémophiles ayant répondu au questionnaire en Bretagne
List of tables
Tableau 1
Part des hémophiles bretons et des répondants au questionnaire en fonction de deux découpages spatiaux, en pourcentage