Résumés
Résumé
La peur des aiguilles s’observe fréquemment chez la population générale et pose un réel défi pour les personnes présentant une déficience intellectuelle (DI) ou un trouble du spectre de l’autisme (TSA). Le but de cette étude est d’évaluer un programme de sensibilisation/désensibilisation à la prise de sang utilisé dans un centre de réadaptation en DI et TSA, en fonction de son implantation et des résultats obtenus. Cette étude qualitative analyse des entrevues individuelles et un groupe de discussion focalisé menés auprès des différents intervenants impliqués. Des facteurs facilitants ainsi que des défis liés au programme et au contexte individuel ont été identifiés. Plusieurs recommandations, liées par exemple à l’efficacité sont discutées pour optimiser l’atteinte des objectifs du programme.
Abstract
Fear of needles is a frequently found phobia in the general population. It poses a real challenge for persons with intellectual disability or diagnosed with an autism spectrum disorder (ASD). The goal of this study is to evaluate the implementation and the results obtained following the utilization of a desensitization-sensitization to venipuncture program in a rehabilitation center for people with ID and ASD. Data from individual semi-structured interviews and a focus group with various professionals involved in the program were qualitatively analyzed. Facilitating factors and challenges relating to the program and the individualized context were identified. Several recommendations are discussed, for example relating to effectiveness, in order to optimize meeting the program’s objectives.
Corps de l’article
Introduction
La « phobie des aiguilles » ou « bélénophobie » est une peur retrouvée fréquemment dans la population générale et elle présente un défi réel dans le réseau de la santé. Une phobie est définie comme un trouble anxieux qui implique une peur irrationnelle ou intense d’un objet ou d’une situation qui cause peu ou aucun danger réel (Williams & McClay, 2015). Il est estimé que 5 à 10 % de la population générale présente des caractéristiques associées à la phobie des aiguilles à un moment dans leur vie (Bienvenu & Eaton, 1998 citée dans Wolff & Symons, 2012). Chez les personnes présentant une déficience intellectuelle (DI) ou un trouble du spectre de l’autisme (TSA), ce chiffre s’élève à 33 % (Sukhodolsky et al., 2008 citée dans Wolff & Symons, 2012).
La peur des aiguilles chez la clientèle présentant une DI ou un TSA peut empêcher l’accès à des procédures de soins au point de restreindre la possibilité d’obtenir certains traitements ou d’avoir un suivi médical optimal. Il est connu que les personnes présentant une DI ou un TSA ont aussi souvent un éventail de problèmes de santé mentale et de santé physique, chroniques ou aigus (Balogh, Ouellette‐Kuntz, Brownell & Colantonio, 2011; Buck, Viskochil, Farley, Coon, McMahon, Morgan & Bilder, 2014; Chen, Su, Chen, Hsu, Huang, Chang, et al., 2013; Jansen, Krol, Groothoff, & Post, 2004; Kotey, Ertel & Whitcom, 2014; Schlenz, Carpenter, Bradley, Charles & Boan, 2015; Pal, Hale & Mirein-Veitvh, 2014; Straetmans, van Schrojenstein Lantman, Valk, & Dinan, 2007; Viscidi, Johnson, Spence, Buka, Morrow & Triche, 2014). Afin de surveiller et de dépister ces problèmes, des procédures telles que des scans ou des prises de sang sont souvent nécessaires. Chez certaines personnes présentant une DI, les procédures médicales avec aiguilles peuvent provoquer un sentiment de détresse sévère, une forte anticipation à la douleur et parfois même des comportements non contrôlés comme des réactions physiques défensives ou une hyperactivité (Shabani & Fisher, 2006; Slifer, Hankinson, Zettler, Frutchey, Hendricks, & Reesman, 2011; Wolff & Symons, 2012). Certains moyens physiques ou chimiques, telles les contentions ou l’anesthésie générale, peuvent être utilisés pour effectuer des interventions médicales simples. Toutefois, il est rapporté que la sédation est souvent inefficace chez les personnes atteintes de troubles neurologiques ou de troubles du développement, en plus de provoquer des effets secondaires indésirables chez ces personnes (Slifer et al., 2011).
Pour obtenir leur coopération, l’approche comportementale est convenable. Toutefois, chez les personnes présentant une DI, s’ajoutent des difficultés cognitives d’apprentissage et de compréhension (American Psychiatric Association (APA), 2013). Chez les autistes, la communication sociale peut être altérée, en plus de démontrer la rigidité comportementale, qui inclut l’inflexibilité face à des séquences de comportements et une manifestation de détresse lorsque ceux-ci sont changés (APA, 2013). Il est connu qu’une personne peut présenter une DI et un TSA en concomitance, mais le nombre estimé de personnes présentant les deux varie d’une étude à l’autre, se situant généralement entre 20 et 40 %. (Bryson, Bradley, Thompson & Wainwright, 2008). Ainsi, toutes ces personnes peuvent nécessiter plus de temps pour être désensibilisées quant aux craintes associées aux prises de sang, alors que le système de soins se base sur l’atteinte de quota de soins dans un minimum de temps. Les séances de pratique répétées sont nécessaires pour que les personnes présentant une DI ou un TSA aient suffisamment de temps pour apprendre un comportement coopératif (Davit, Hundley, Bacic & Hanson, 2011; Shabani & Fisher, 2006; Slifer et al., 2011).
Un Programme de sensibilisation/désensibilisation à la prise de sang (PSDPS) a été conçu par les intervenants d’un centre de réadaptation en DI et TSA, afin de promouvoir la coopération des usagers lors des prises de sang. De façon générale, lorsque la situation d’une clientèle ciblée par un programme est spécifique et qu’elle s’avère complexe et difficile, par exemple lorsqu’il faut effectuer des prises de sang aux personnes présentant une DI ou un TSA, il est nécessaire de se questionner sur la qualité du programme en place afin qu’il soit basé sur des données probantes et qu’il soit implémenté adéquatement (Clement & Bigby, 2011). Afin de déterminer si le programme, dans sa structure actuelle, offre la meilleure façon de répondre à ce besoin de sensibilisation/désensibilisation à la prise de sang, l’évaluation du PSDPS est essentielle. Une collaboration entre le système de production de connaissances de la Chaire interdisciplinaire de recherche en littératie et inclusion et l’organisme Pavillon du Parc s’est mise en place pour évaluer la pertinence, l’efficacité, la conformité et la transférabilité du programme au regard des effets contextuels observés par les intervenants-utilisateurs et les concepteurs du programme. Les résultats permettront d’optimiser le succès des activités du programme en plus de fournir des renseignements contextuels sur son implantation.
Le programme PSDPS
Le PSDPS a été conçu par les intervenants du centre de réadaptation Pavillon du Parc et implanté graduellement depuis 2012. Pour avoir une vue d’ensemble du programme, consultez la figure 1 qui est le modèle logique du programme. Ce dernier illustre visuellement les composantes qui sont évaluées, comme les ressources et les objectifs, démontrant ainsi leurs liens logiques avec les résultats attendus du programme (Bowen, 2012; Émond & Charlebois, 2004).
La clientèle visée se compose des personnes présentant une DI ou un TSA. Le résultat attendu est, ultimement, que l’usager consente à une prise de sang. Spécifiquement, il est souhaité que l’usager puisse exprimer et gérer sa peur, diminuer son appréhension de la douleur, connaitre concrètement les étapes d’une prise de sang et s’habituer à la présence d’une personne qu’il ne connait pas (un professionnel). Il est aussi souhaité que les personnes qui accompagnent l’usager (parent, tuteur, intervenant, etc.) soient outillées aux nouvelles compétences pour soutenir l’usager lors des prises de sang.
Si l’usager a vécu une expérience antérieure traumatisante, le programme servira à la désensibilisation, tandis que si le client n’a jamais vécu une procédure de prise de sang et qu’il anticipe négativement ce soin, le programme aidera à le sensibiliser à cette prise de sang.
Figure 1
Modèle logique du programme de sensibilisation/désensibilisation à la prise de sang pour les personnes présentant une DI ou un TSA
Ce programme est progressif et peut s’échelonner sur plusieurs rencontres selon les réactions émotionnelles de l’usager ainsi que sa capacité d’adaptation. Les concepteurs ont présenté le programme à plusieurs forums ainsi qu’à différents groupes d’intervenants au Pavillon du Parc afin de favoriser son appropriation et son utilisation. Un soutien à son utilisation est aussi disponible sur demande.
Le matériel associé à ce programme se présente sous forme d’une trousse qui comprend le matériel audiovisuel et le matériel associé à la prise de sang à utiliser lors de la sensibilisation/désensibilisation. Les intervenants sélectionnent les personnes qui pourraient bénéficier des activités du programme, demandant donc que l’intervenant ait du temps et de la volonté à l’implanter. Une infirmière membre du comité des concepteurs du programme doit être contactée afin qu’elle puisse réviser le contenu du programme avec l’intervenant.
Le PSDPS comporte trois grandes composantes qui sont divisées en 11 étapes, dont les trois premières concernent la préparation de l’usager et les sept autres étapes traitent des jeux de rôle. À tout moment, l’activité peut être interrompue lors d’une réaction « négative » du client. C’est donc à l’intervenant de bien évaluer la progression et d’apprécier le nombre de rencontres nécessaires pour la réussite du programme. Les trois premières étapes préparent l’usager en lui rendant l’information accessible par des explications adaptées. Les étapes 4 à 10 sont des jeux de rôle effectués dans le but de modeler ou de modifier le comportement de l’usager quant à la prise de sang et, en dernier lieu, il y a la prise de sang réelle.
En outre, comme il est souligné dans l’introduction, la peur de la prise de sang qui empêche l’accès à des procédures de soins et à un suivi médical optimal entraine des effets néfastes sur la qualité de vie chez la clientèle DI et TSA. Dans ce contexte, l’évaluation d’un programme de sensibilisation / désensibilisation à la prise de sang s’impose pour ainsi permettre de prendre des décisions concernant, entre autres, la pérennité, l’amélioration et la transférabilité de celui-ci (Bowen, 2012).
Objectifs de l’étude
Afin de mettre en évidence les apports et les défis du PSDPS, trois objectifs sont visés : a) décrire la manière dont le PSDPS répond aux besoins et objectifs initialement identifiés; b) identifier les facteurs liés à la conception du programme et les facteurs contextuels qui ont des répercussions sur le succès du programme; et c) décrire la façon dont les concepteurs et les intervenants concepteurs perçoivent les effets des activités du programme chez la clientèle ciblée.
Méthode
Il s’agit d’une étude qualitative qui alimente l’évaluation du programme basée sur son utilisation et en fonction de l’atteinte des résultats. L’Institut de recherche en santé du Canada (Bowen, 2012, p. 9) souligne qu’il existe plusieurs approches d’évaluation et qu’il y a de nombreux points communs entre elles. Il est favorable que l’évaluation d’un programme qui est déjà utilisé par des intervenants depuis un certain temps soit perçue comme une collaboration entre les intervenants et les chercheurs pour évaluer le programme en fonction des étapes du processus et, aussi, pour répondre aux besoins des intervenants (Bowen, 2012). Avec la collaboration des différents acteurs concernés, le PSDPS est spécifiquement évalué en fonction des facteurs liés à la conception du programme, qui sont la pertinence, l’efficacité, la conformité et la transférabilité. Les facteurs contextuels qui sont les facteurs facilitants et contraignants par rapport au contexte individuel de l’utilisation du programme par les intervenants seront aussi évalués.
Milieu et participants
Le recrutement des participants a été fait au Pavillon du Parc (Québec, Canada). Ce centre de réadaptation a pour mission d’offrir des services spécialisés de réadaptation, d’intégration sociale et de soutien aux personnes présentant une DI ou un TSA (et à leur famille) pour contribuer à leur authentique inclusion et une véritable participation citoyenne (Pavillon du Parc, 2015, p. 6). Cet établissement spécialisé de 2e ligne comporte plusieurs équipes multidisciplinaires qui travaillent en partenariat avec d’autres organismes à travers les différents territoires de la région de l’Outaouais. Cette région est vaste, couvrant des milieux urbains et ruraux, qui comportent environ 276 338 habitants et dont l’agglomération la plus dense en population est à la Ville de Gatineau (Institut de la statistique du Québec, 2015).
Au total, 11 intervenants ont participé à cette recherche. Suivant l’envoi de courriels, le recrutement des divers participants a été fait par un échantillonnage de commodité et un échantillonnage raisonné ; c’est-à-dire que tous les intervenants de l’établissement qui pouvaient utiliser le programme, qu’ils l’aient utilisé ou non, étaient invités à participer à l’étude s’ils le désiraient; tandis que les concepteurs ont été contactés spécifiquement. Ces méthodes d’échantillonnage offrent la possibilité de recruter des personnes qui ont eu divers niveaux d’implication dans l’utilisation du programme, afin d’obtenir des perspectives variées (Polit & Tatano-Beck, 2012).
Mode de collecte des données
Afin de déterminer si le programme offre présentement la meilleure façon de répondre à ce besoin de sensibilisation/désensibilisation à la prise de sang, les évaluateurs ont d’abord dressé un profil de celui-ci, ce qui a permis de produire un modèle logique de ce dernier. Par la suite, trois modes de collecte des données étaient prévus, soit, a) les questionnaires que les intervenants remplissent lorsqu’ils appliquent les activités du programme avec des usagers; b) les entrevues individuelles semi-dirigées avec des utilisateurs du programme; et c) un groupe de discussion focalisé (GDF) avec les concepteurs du programme. Étant donné que les questionnaires inhérents au programme n’étaient pas systématiquement remplis par les intervenants lorsqu’ils mettaient en application le programme, ce mode de collecte n’a pas été documenté. L’analyse se concentre ainsi sur les données recueillies lors des entrevues individuelles et lors du groupe de discussion focalisé.
Analyse des données
L’analyse des données a été réalisée en concordance avec les objectifs de recherche. Les verbatims des entrevues individuelles et ceux du groupe de discussion focalisé ont été analysés à l’aide du logiciel NVivo avec des codes préétablis en concordance avec les facteurs liés à la conception du programme et les facteurs contextuels. Cependant, des sous-codes émergents, selon le contenu des entretiens, ont permis l’identification de thèmes issus des entretiens.
Résultats
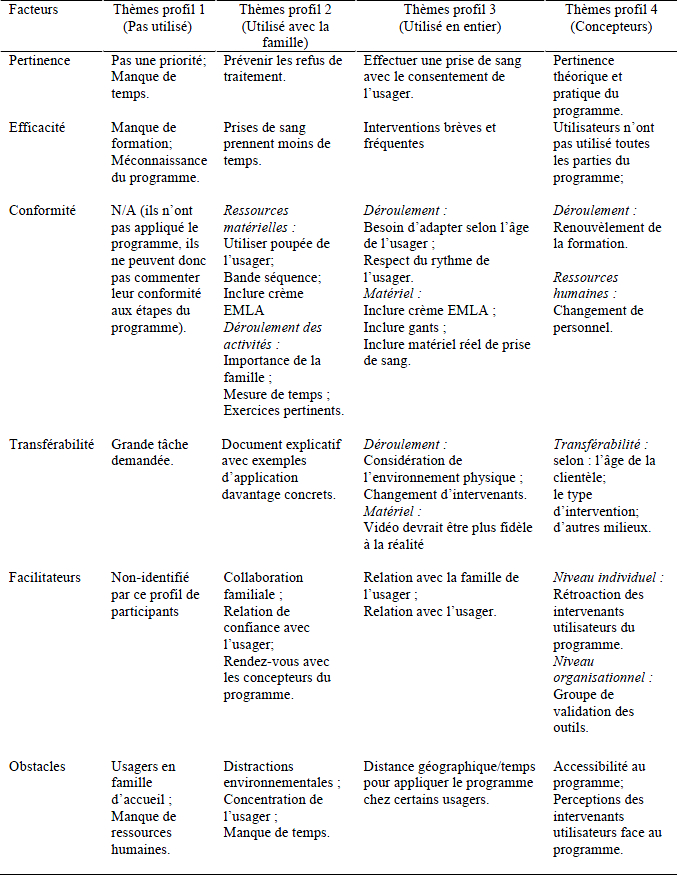
Les résultats de l’analyse de l’application du programme sont présentés en fonction des facteurs étudiés. Les verbatims des différents profils de participants sont présentés; ils permettent de souligner les convergences ou les divergences entre leurs perceptions. L’échantillonnage a permis le regroupement des participants selon quatre profils relatifs au programme : a) les participants ayant entendu parler du programme, mais qui ne l’ont pas utilisé (n=4); b) le participant ayant fait appliquer le programme par un membre de la famille (n=1); c) les participants ayant utilisé le programme en entier (n=2); d) ainsi que les participants ayant conçu le programme (n=4). Ce dernier nombre inclut les concepteurs ayant eux-mêmes appliqué le programme, soit l’intervenant-concepteur (n=1). Les thèmes abordés par les différents profils de participants par rapport aux facteurs étudiés sont regroupés dans le tableau 1.
Facteurs liés à la conception du programme : pertinence, efficacité, conformité et transférabilité
Pertinence. Les participants ayant entendu parler du programme, mais qui ne l’ont pas utilisé verbalisent que le programme pourrait être bénéfique pour certains usagers. Toutefois, il est nommé que la sensibilisation/désensibilisation à la prise de sang n’est pas une priorité pour ces clients. N’ayant pas utilisé le programme, il est donc difficile pour eux d’exprimer de façon directe qu’il y a un besoin réel. Ensuite, le manque de temps des intervenants semble influencer leur perception de la pertinence du programme : « Parce qu’on a une réalité qui fait que ce n’est pas évident de cadrer tout ça dans ce qu’on doit faire... c’était vraiment dû à un manque de temps, une surcharge » (Entrevue 13, ligne 48).
Le participant qui a fait appliquer le programme par un membre de la famille d’un usager reconnaît la pertinence du programme par une explication concrète : « Ça semble être quelque chose de régulier : les parents décident qu’il n’y aura pas d’intervention de faite vu qu’ils trouvent que c’est trop crève-coeur de voir plein de gens contraindre leur enfant » (Entrevue 4, ligne 349). Le participant exprime aussi que l’objectif du programme doit parfois s’adapter à la réalité : « C’est bien écrit dans la démarche que ça peut être un autre objectif, de faire des interventions en diminuant au maximum les contentions » (Entrevue 4, ligne 347).
Tableau 1
Les thèmes abordés par les différents profils de participants par rapport aux facteurs étudiés
Légende :
Profil 1 : Participants ayant entendu parler du programme, mais qui ne l’ont pas utilisé
Profil 2 : Participants ayant fait appliquer le programme par la famille
Profil 3 : Participants ayant utilisé le programme en entier
Profil 4 : Participants ayant conçu le programme et concepteurs ayant appliqué le programme
La pertinence du programme chez les participants ayant utilisé le programme en entier rejoint les données analysées chez le profil précédent de participants. L’atteinte des objectifs est décrite comme ayant un résultat de production prometteur dans certains cas : « On était rendu à un point où le client installait le garrot lui-même, nettoyait son bras lui-même. Ça allait vraiment bien. On pouvait comme manipuler son bras, on approchait l’aiguille, on était à un millimètre de lui. La mère était super contente » (Entrevue 4, lignes 92, 151).
Les concepteurs du programme sont très motivés par rapport à l’utilisation du programme et croient en sa pertinence théorique et pratique. Un participant explique que les recherches documentaires ont permis que les fondements du programme s’appuient sur des bases théoriques solides. Dans le domaine pratique, cette pertinence est soulignée : « de voir un des clients qui a fait tout le programme au complet, de savoir qu’il a participé et qu’il a consenti, pour moi, c’est vraiment un grand succès » (GDF, ligne 19).
Efficacité. Les participants ayant entendu parler du programme, mais qui ne l’ont pas utilisé verbalisent que le manque de formation aux intervenants sur le PSDPS influence son efficacité et son utilisation. Un participant exprime qu’il lui faudra « une mise à jour de formation » et « beaucoup de préparation » avant de pouvoir le mettre en oeuvre (Entrevue 13, ligne 126). La connaissance limitée du programme par les intervenants semble contribuer à réduire son utilisation. Effectivement, l’incapacité de ce profil de participants à répondre aux différentes questions de l’entrevue confirme leur manque de connaissance du programme. Un participant mentionne qu’il croit avoir reçu une formation d’une heure sur le programme lors d’une rencontre d’équipe les informant qu’il y a des outils à leur disposition (Entrevue 13, ligne 18).
Pour le participant ayant utilisé le programme avec la famille de l’usager, l’efficacité est exprimée comme un souhait que les prises de sang prennent éventuellement moins de temps. Par contre, il souligne que « la démarche doit demeurer flexible pour ne pas devenir trop lourde pour la famille » (Entrevue 4, ligne 521). Pour appuyer l’efficacité, ce participant confirme que des motivateurs offerts aux usagers encouragent leur collaboration.
Pour les deux participants ayant utilisé le programme en entier, l’objectif principal du programme a été atteint par leurs usagers ayant réalisé la démarche complète. Par contre, la fréquence des interventions est un élément qui ressort de leurs discours, décrit aussi positivement que négativement en termes d’efficience. D’un côté, les étapes pouvaient se réaliser rapidement dans le bureau, profitant d’une présence de l’usager à un autre service (p. ex. le centre de jour). Ou encore, elles pouvaient exiger beaucoup de temps pour répondre à la suggestion d’appliquer le programme au lieu choisi par l’usager et sa famille. Étant donné le vaste territoire couvert par cet organisme, un participant décrit une situation où il devait effectuer un trajet aller-retour de 90 minutes pour une étape qui dure 10 minutes au domicile de l’usager.
Les concepteurs du programme ont noté qu’il y a des utilisateurs qui se servent seulement de quelques parties du programme. Ces derniers reflètent que si certaines parties du programme ne sont pas utilisées, cela pourrait expliquer en partie la difficulté d’atteindre l’objectif principal pour ces utilisateurs.
Conformité. Puisque ce facteur est lié à la façon dont les participants ont appliqué ou non fidèlement les étapes du programme, ce facteur ne peut pas être évalué chez les participants qui n’ont pas mis en application le programme.
Le participant ayant appliqué le programme avec un membre de la famille note plusieurs éléments en lien avec les ressources matérielles et le déroulement des activités qui pourraient augmenter la conformité. Les suggestions liées au matériel concernent notamment la trousse qui pourrait contenir une bande séquence pour guider le déroulement de l’activité et l’ajout de la crème EMLA (crème anesthésique locale) pour un usage éventuel, le cas échéant. Enfin, il est suggéré qu’une version modifiée de la trousse soit offerte aux familles afin qu’elles poursuivent les activités à la maison. Par rapport au déroulement des activités, ce participant souligne que la famille doit être au coeur de l’intervention, puisqu’elle est la permanence dans la vie de son enfant, alors que le rôle de l’intervenant est celui d’un accompagnateur pour faciliter l’adaptation (Entrevue 4, ligne 363). Ensuite, ce participant suggère qu’une mesure du temps, par minuterie par exemple, pourrait être rajoutée pour mesurer concrètement les gains, soit la réduction du temps pris pour traverser les étapes à chacune des rencontres. Pour leur part, les activités axées sur le jeu (l’usager pratique une intervention sur l’intervenant ou sur la poupée « Vinsang ») furent appréciées par un jeune usager. Il est suggéré que si l’usager le désire, il peut utiliser sa poupée personnelle. En dernier lieu, il est suggéré qu’une étape qui se déroulerait avec l’infirmière qui fera la prise de sang éventuelle pourrait faciliter la contextualisation des activités à la « vraie vie ».
Les participants ayant utilisé le programme entier ont aussi perçu que la crème EMLA pourrait être introduite plus tôt et que la trousse pourrait contenir du matériel réel de prise de sang, tel que des gants. Toutefois, des questions sont soulevées concernant la sécurité lors de la manipulation d’une vraie aiguille : « Il a pris l’aiguille, il l’a enlevé puis il a piqué la poupée, mais nous autres on tenait la poupée. Tu sais, il aurait pu nous piquer » (Entrevue 8, ligne 73).
Les concepteurs ont spécifiquement identifié des améliorations à apporter en lien avec les ressources humaines. Ils réalisent qu’il sera nécessaire de présenter à nouveau le programme dans les équipes. « Il y a tellement de changement de personnel, ça sera une formation qu’on devra refaire tous les deux ans » (GDF, ligne 420). Ils notent que cela favoriserait un minimum d’uniformité entre les intervenants.
Transférabilité. Pour les participants qui n’ont pas utilisé le programme, il semble que la transférabilité serait limitée par la perception qu’il s’agit d’un programme exigeant : « Si tu me dis qu’il y aurait cinq rencontres [le programme comporte 16 étapes], possiblement que oui [que je pourrais mettre en oeuvre le programme] » (Entrevue 13, ligne 96).
Pour le participant ayant appliqué le programme avec la famille de l’usager, le programme pourrait être davantage transférable si le document des «instructions» exemplifiait plus clairement, par des exemples concrets, la mise en oeuvre du programme. Le participant contribue à la mise en oeuvre d’un tel document.
Au niveau du matériel, les participants ayant utilisé le programme en entier soulignent que la vidéo pourrait présenter quelques précisions supplémentaires lui permettant d’être davantage fidèle à la réalité de la procédure, tel que de montrer le bras de l’usager qui reste immobile le temps requis pour que les fioles se remplissent de sang. De même, la prise de sang sur la vidéo est réussie lors du premier essai, ce qui n’est pas toujours le cas dans la réalité. Par rapport au déroulement des activités, les commentaires reflètent de façon générale un besoin d’augmenter l’adhérence à la réalité de l’environnement de pratique des activités du programme. Un autre élément qui est ressorti à nouveau avec ce profil de participants, c’est de favoriser la pratique non seulement avec les intervenants, mais avec l’infirmière qui fera la prise de sang. Initialement, les usagers tendaient à refuser la procédure lors de l’arrivée de l’infirmière, car il ne s’agissait pas de la même personne avec qui ils avaient pratiqué. En dernier lieu, un participant explique qu’elle n’est pas certaine qu’elle réussira à obtenir la coopération totale avec un usager trisomique de 6 ans. Elle note toutefois des gains. Après quelques mois, l’enfant accepte de manipuler la poupée et il observe pendant que l’intervenant pratique la technique sur sa mère. Avec d’autres profils d’usagers, il a été possible de mettre en application toutes les étapes graduées du programme et obtenir une prise de sang avec succès. « L’emphase est vraiment placée sur le respect du rythme du client » (Entrevue 4, ligne 76).
Les concepteurs du programme ont une vision plus large de la transférabilité du programme que les autres participants, notant plusieurs succès du programme avec d’autres profils de clientèles et d’autres contextes. Ils expliquent qu’un usager a réussi à généraliser son comportement envers une autre situation, soit la vaccination. Les concepteurs croient aussi que le programme pourrait être adapté pour favoriser la coopération lors de visites médicales. De façon anecdotique, un participant souligne qu’un intervenant a adapté le programme avec succès pour son propre enfant, ne présentant pas de DI. La possibilité de transférer le programme à d’autres établissements a aussi été exprimée, mais il est souligné que des données sur le programme devraient être amassées auparavant, ou encore, des personnes-ressources dans d’autres milieux pourraient aussi ramasser des informations sur le programme. En dernier lieu, les participants ont aussi noté des contextes qui pourraient être inappropriés : « Avec de la DI sévère, c’est des distracteurs qui fonctionnent, pas le matériel qu’on a développé » (GDF, ligne 67).
Facteurs liés au contexte
Facteurs contextuels facilitants. Même s’ils ne l’ont pas appliqué, l’opinion des participants qui n’ont pas utilisé le programme a été sollicitée pour identifier des facteurs qui auraient facilité l’utilisation du programme, mais ils n’en ont pas identifié.
Tel qu’il est suggéré dans le guide du programme, le participant ayant appliqué le programme avec la famille confirme qu’il est utile de collaborer avec les proches, par exemple en leur demandant à quel moment de la journée l’usager a un niveau de concentration optimal pour effectuer l’intervention (Entrevue 4, ligne 499). Ensuite, le développement d’une relation de confiance avec l’usager dans un environnement sécurisant est décrit comme un facteur aidant à la mise en oeuvre du programme. Un rendez-vous avec un des concepteurs fut aussi réalisé pour s’assurer d’une mise en oeuvre optimale des activités du programme.
À l’instar du profil précédent d’utilisation du PSDPS, la relation avec l’usager et sa famille est aussi identifiée comme le premier facteur facilitant pour les participants ayant utilisé le programme en entier. Bien que les parents n’aient pas nécessairement été impliqués de façon directe, un participant reflète que la famille demeure importante :
Au début, on se faisait regarder de travers un petit peu. Mais la mère soutenait, faisant que ça allait bien et on se sentait confortable de continuer... mais plus ça allait, plus on voyait que le père croyait aussi en la démarche... Puis à un moment donné, la mère nous a dit qu’elle était impressionnée parce qu’on réussissait à manipuler son gars d’une façon dont elle n’était même pas capable de le faire.
Entrevue 4, lignes 53-60
Les concepteurs ont identifié des facteurs facilitants au plan individuel et au plan organisationnel. Au plan individuel, la rétroaction détaillée d’un intervenant ayant utilisé le programme a été appréciée. Cela a permis d’énoncer de premières modifications au programme, tel que l’ajout d’un sarrau dans la mallette. Au plan organisationnel, un participant souligne que le nouveau groupe de validation des outils qui se développe au sein de l’établissement pourrait servir d’interlocuteur et médium pertinent (GDF, ligne 426).
Facteurs contextuels contraignants. Les participants qui n’ont pas appliqué le programme rapportent la perception d’un manque de ressources humaines et d’une surcharge de travail, ce qui limite leurs moyens pour appliquer ce programme avec leur clientèle, que ce soit les usagers vivant avec leurs familles ou dans une famille d’accueil.
Le participant ayant appliqué le programme avec la famille note que le faible niveau de concentration de l’usager en conjonction avec des distractions environnementales peut rendre difficile l’application du programme. Le manque de temps est encore ressorti comme un facteur contraignant.
Le temps alloué pour le déplacement à la résidence de l’usager demeure le facteur contraignant principal décrit par les participants ayant appliqué le programme en entier, ce qui influence l’efficience du programme. Ceci a été discuté plus haut dans le facteur de l’efficacité.
Les contraintes soulevées par les concepteurs gravitent autour des thèmes de l’accessibilité du programme ainsi que les perceptions des intervenants. Par exemple, il est noté que l’usager doit consulter son médecin avant d’amorcer le programme, pour s’assurer qu’il accepte de surseoir à quelques prises de sang et, après avoir bénéficié du programme, consentir à la prise de sang. Cette contrainte serait à analyser et à revoir puisqu’elle semble empêcher le recrutement de participants potentiels : « Il est souvent exprimé que l’usager aura sûrement besoin d’une prise de sang dans la prochaine année, par exemple pour sa médication » (GDF, ligne 146). Il serait donc utile de trouver des stratégies pour faire face à cette contrainte.
Par peur de restreindre l’utilisation du programme, les trousses étaient accessibles librement pour les intervenants, ce qui a rendu difficile le suivi des résultats de l’utilisation du programme, malgré qu’un appel à tous ait été lancé. La perception de la lourdeur des papiers à remplir par les intervenants aurait contribué au peu de rétroactions reçues durant l’utilisation du programme.
Comment briser cette perception de lourdeur? Les concepteurs se demandent s’il serait approprié pour certains usagers que la sensibilisation/désensibilisation fasse partie de leurs objectifs de soins. En dernier lieu, les concepteurs soulignent qu’il ne faut pas négliger l’influence du statu quo, c’est-à-dire que certains intervenants ne priorisent pas suffisamment l’expression des choix et du consentement de leur clientèle : « Je pense qu’on a un gros travail à faire en général sur l’empowerment [autonomisation] de la vie des usagers » (GDF, ligne 653).
Discussion
L’analyse qualitative thématique des entrevues effectuées auprès des différents profils de participants démontre que le personnel est généralement soucieux du bien-être des usagers, tout en étant concerné par leur compréhension et l’applicabilité de la tâche. Il est noté que la perception d’un manque de temps est discutée à plusieurs reprises, et semblerait être le facteur qui aurait grandement influencé les participants qui n’ont pas utilisé le programme. Aussi, la relation avec l’usager et la famille ou l’accompagnateur est citée comme étant importante.
Les concepteurs du programme sont globalement en mesure de comprendre et d’exposer les facteurs qui ont influencé et motivé le développement et l’adoption du programme. Le défi se situe dans la mise en oeuvre des interventions qui permettront de transférer cette motivation envers les intervenants. Ils sont conscients que c’est une démarche qui prend du temps et qu’une nouvelle ronde de sensibilisation auprès du personnel sera nécessaire, mais ils demeurent motivés par l’atteinte de l’objectif principal par des usagers, soit le consentement à une prise de sang.
Toutefois, il faut noter, en raison de lacunes dans la mesure du rendement de l’évaluation des activités telle que conçue dans le programme initial, que l’on détient actuellement peu d’éléments qui démontrent dans quelle mesure le programme de sensibilisation/désensibilisation atteint précisément l’impact désiré. Certaines données recueillies indiquent que le programme contribue à accroître la collaboration de certains usagers lors des prises de sang. Il faut évidemment interpréter ces résultats avec prudence, car les participants ne sont pas nombreux et ils n’ont pas été recrutés dans une perspective de représentativité. Cependant, ces quelques exemples indiquent néanmoins que les activités permettent d’atteindre l’effet escompté dans certains cas. Il sera possible d’élaborer et de préciser davantage les effets du programme lorsqu’il sera appliqué et suivi auprès d’un plus grand nombre de participants présentant une DI ou un TSA. À cet égard, concernant le vécu psychosocial avec ces clientèles, Morin, De Mondehare, Maltais, Picard, Moscato, et Tassé (2014) rapportent que les parents d’un enfant présentant une DI et un TSA s’autoévaluent comme ayant les plus hauts niveaux de stress, suivi, par ordre décroissant, des parents ayant un enfant TSA, ensuite ceux ayant un enfant présentant une DI, et finalement sans DI ou TSA. Ces résultats seraient liés à la perception de la sévérité des comportements de leur enfant et des habiletés adaptatives et sociales de ce dernier.
Outre ce constat, la présente recherche mène à préciser d’autres recommandations liées aux objectifs de la présente étude, notamment quant à la visibilité du programme dans le milieu, quant à la concertation de la participation des proches ainsi qu’à l’arrimage du nombre des activités aux ressources humaines et matérielles. Le tableau 2 résume toutes les recommandations.
Apports liés à la conception du programme
D’abord, le programme semble généralement répondre aux besoins pour lesquels il a été créé, puisque les participants ont perçu que les objectifs du programme sont assez souples pour permettre au programme de répondre aux besoins des différentes clientèles. Quelques usagers ont consenti à une prise de sang à la suite de leur participation au PSDPS. Similairement, d’autres programmes sur la prise de glycémie menés auprès de jeunes adultes présentant une DI ou un TSA ont aussi obtenu des résultats comportementaux favorables (Wolff & Symons, 2012; Shabani & Fisher, 2006), incluant le transfert des techniques apprises à d’autres situations, notamment lors des visites médicales (Wolff & Symons, 2012). À la lumière de ces gains positifs, il serait pertinent de valider auprès des usagers et de leurs proches leur appréciation de l’utilisation du PSDPS. Il est rapporté que l’entrevue de groupe peut être un outil efficace chez les personnes présentant une DI (Julien-Gauthier, Héroux, Ruel & Moreau, 2013).
Apports liés au contexte
Bien qu’outiller les accompagnateurs fait partie des objectifs du programme, peu d’informations spécifiques sont disponibles concernant les stratégies à privilégier. Toutefois, plusieurs participants dans cette étude reconnaissent le rôle important des familles et des proches dans l’adhérence aux traitements des personnes présentant une DI ou un TSA, tout en les soutenant quant à cette responsabilité. Cette perspective s’enligne avec des résultats de recherches sur l’évaluation de programmes destinés aux personnes présentant des troubles du développement. À titre d’exemple, une étude rapporte que les mères d’enfants sévèrement autistes peuvent servir de thérapeutes efficaces pour modéliser des comportements appropriés liés à la phobie de leur enfant (Love, Maston & West, 1990). Les participants de la présente étude reconnaissent que le soutien parental est aidant lors de la prise de sang. Le parent peut, par exemple, dire des mots encourageants ou s’assoir près de son enfant. En effet, une étude longitudinale de huit ans sur les comportements perturbateurs chez des adolescents présentant un TSA et vivant dans la communauté démontre qu’au-delà des caractéristiques de l’usager, la reconnaissance positive des efforts de l’usager par sa mère fût un facteur significatif lié à un taux inférieur de comportements perturbateurs et de difficultés de communication verbale (Woodman, Smith, Greenberg, & Mailick, 2015). Ainsi, une trousse utilisée par les proches pourrait être développée. Puisque la prise de sang n’est pas effectuée au domicile par les proches, il faut penser à une modalité pour transférer les acquis en situation réelle. Cette préoccupation a été soulevée à plusieurs reprises par les participants, par exemple lorsqu’ils rapportent qu’il y a des usagers qui refusent la prise de sang, car ils n’avaient pas rencontré l’infirmière lors des pratiques auparavant. Il semble pertinent qu’il y ait une combinaison de pratique à domicile avec la famille, en effectuant aussi des rencontres en milieu professionnel pour que l’usager s’habitue aussi à cet environnement. Des pratiques au cours de la routine journalière de l’usager, avec ses proches, pourraient peut-être réduire le nombre de rencontres requises avec l’usager dans le cadre de ce programme (Wolff & Symons, 2012). Ce fut le cas dans l’étude de Davit et al. (2011) menée auprès d’enfants et adolescents présentant un TSA évalué en moyenne à 6.54 sur 10 avec un écart type de 2.58 sur le Calibrated autism severity scale. Le laps de temps requis pour consentir à une prise de sang variait de quelques heures à quelques semaines.
Tableau 2
Résumé des recommandations basées sur l’analyse qualitative des entretiens et présentées par rapport aux facteurs étudiés
Comme souligné par d’autres auteurs travaillant avec la clientèle DI et TSA, il importe de soutenir les aidants naturels des usagers dans ces situations, car les tâches additionnelles associées aux activités peuvent engendrer un stress additionnel pour eux, dont plusieurs vivent déjà des stresseurs familiaux et financiers (Morin et al., 2014; Saunders, Tilford, Fussell, Schulz, Casey, & Kuo, 2015). Si ces derniers n’ont pas un bon sens d’auto-efficacité, ils ont tendance à démontrer des comportements de santé moins favorables envers eux-mêmes et leurs proches (Magaña, Li, Miranda & Paradiso de Sayu, 2015). Ceci peut avoir de répercussions importantes. À titre d’exemple, l’analyse de données longitudinales a démontré que l’attitude parentale serait un prédicteur significatif de la transition positive à la vie adulte pour les jeunes présentant une DI légère (Papay & Bambara, 2014).
Défis liés à la conception du programme
Une première difficulté rencontrée se retrouve dans les commentaires émis par les participants qui ont entendu parler du programme, mais qui ne l’ont pas utilisé. Certains participants trouvent que le nombre de rencontres requis pour atteindre les résultats semble trop élevé et exigeant, ce qui a expliqué leur non-utilisation du programme. Quelle serait la meilleure façon d’éveiller l’intérêt concernant ce programme? Serait-il bénéfique pour ces intervenants de réviser les stratégies spécifiques à privilégier chez les personnes présentant une DI? Il faut éviter d’inonder les intervenants d’information, sans toutefois les obliger à agir sans en comprendre le sens. Les attentes envers les intervenants doivent leur être clairement expliquées (Clement & Bigby, 2011). Quant au guide d’utilisateur du programme, il est basé sur des références pertinentes, mais elles sont énumérées seulement à la fin du guide. Elles pourraient être davantage soulignées dans le guide pour appuyer l’importance des étapes du programme pour réussir un apprentissage.
Malgré que plusieurs intervenants n’aient pas utilisé le programme, il est aussi souligné que quelques intervenants ont obtenu des résultats très bénéfiques, c’est-à-dire une coopération totale de l’usager pour la prise de sang. Or, il est connu que beaucoup d’attention doit être portée sur les facteurs d’influence par rapport aux gens qui résistent à l’adoption d’une innovation, afin d’en encourager l’adoption (Graham & Logan, 2004). Ces facteurs concernent notamment des données probantes sur le sujet, l’environnement de pratique où l’innovation doit avoir lieu et les résultats de l’implantation de l’innovation. La dissémination des résultats obtenus dans cette étude jumelée à une formation de perfectionnement pourrait servir d’agent motivateur pour les participants n’ayant pas adopté le programme. Présentement, les stratégies pour mesurer l’impact de l’implantation du programme sont peu discutées. Il importe donc de recueillir de manière fiable des données concernant les résultats de l’utilisation du programme et de les partager sur une base régulière, afin d’en promouvoir l’adoption. Il serait alors utile de mettre le programme et son matériel à la disposition des intervenants, tout en s’assurant d’un suivi auprès d’eux.
Chez les participants ayant utilisé le programme, plusieurs suggèrent que l’ajout d’une mesure du temps requis pour passer au travers des activités pourrait permettre une mesure du progrès de l’usager. En effet, des programmes répertoriés dans les bases de données présentent différentes mesures concrètes de formes variées pour suivre le progrès de l’usager. Deux recherches (Shabani & Fisher, 2006; Wolff & Symons, 2012) ont utilisé de différentes mesures du progrès des activités avec des personnes ayant un TSA et une DI qui refusaient de faire prendre leur glycémie capillaire. Il s’avère que varier le temps requis pour pratiquer la procédure reflète les conditions de la réalité, prévenant ainsi que l’usager associe la procédure à un temps fixe (Wolff & Symons, 2012). Pour Shabani et Fisher (2006), la mesure utilisée était le calcul de la distance de la lancette au doigt de l’usager. Ces exemples démontrent l’utilité d’une mesure concrète du succès des essais, bien que la nature de la mesure puisse varier.
Quels défis liés à la conception du programme sont à prioriser dans une perspective d’amélioration du programme? Les participants de cette étude ont mentionné que l’exposition au matériel utilisé pour une prise de sang est importante afin que l’usager diminue sa peur. Cependant, pour des raisons de sécurité, il y a lieu de sécuriser la manipulation de la vraie aiguille (rétracter l’aiguille avant de la laisser à l’usager). L’exposition au vrai matériel a aussi été effectuée avec succès chez un jeune adulte présentant une DI et un TSA qui refusait de faire mesurer sa glycémie capillaire (Shabani & Fisher, 2006). Plusieurs participants à cette étude ont suggéré d’inclure la crème EMLA plus tôt dans le programme. À ce sujet, Davit et al. (2011) ont noté une augmentation du stress anticipatoire chez des enfants et adolescents présentant un TSA lorsque la crème EMLA est utilisée pour une ponction veineuse, car elle doit être appliquée 30 minutes avant d’effectuer la prise de sang. L’exposition à la crème EMLA plus tôt dans le programme pourrait-elle aider à diminuer ce stress, le cas échéant?
Défis liés au contexte
Le principal défi contextuel rapporté a été une méconnaissance du programme, verbalisée de la part de certains participants. Il importe alors d’examiner ce qui peut être fait pour favoriser l’adoption et l’adhésion au programme. De façon générale, la disponibilité des concepteurs a été jugée très utile pour répondre aux questions des intervenants. Cependant, il n’y a pas de mécanismes précis établis pour recevoir de l’aide lors de la mise en oeuvre du programme.
À la suite d’une recherche dans les bases de données CINAHL, Medline, Psychological articles, ERIC et Érudit sur l’adhésion des intervenants aux programmes, des facteurs d’influence ont pu être identifiés. Ainsi, selon Martino et ses collaborateurs, les facteurs ayant favorisé l’adhérence aux programmes sont les formations dirigées par les experts ainsi que la supervision clinique axée sur l’application du programme (Martino, Ball, Nich, Franforter & Carroll, 2008). À la lumière de ces constats, il serait pertinent de préciser davantage les mécanismes d’encadrement du PSDPS. Si les intervenants n’ont pas encore le réflexe d’utiliser le PSDPS une fois que les mécanismes d’encadrement mis en place sont jugés adéquats, il faudrait alors explorer plus précisément pourquoi ils hésitent encore à utiliser le programme.
Conclusion
Avec un peu de persévérance pour franchir les étapes du programme et avec la participation de la famille de certains usagers, les objectifs du programme ont été atteints par les usagers des deux participantes ayant appliqué la démarche complète du programme. Cela contribue à une expérience de prise de sang moins stressante pour l’usager, les intervenants et les proches, menant ainsi à un meilleur suivi de l’état de santé de l’usager. L’évaluation du programme a permis d’identifier des facteurs qui contribueront à son amélioration pour la clientèle desservie. Il s’agit notamment de réviser et d’adapter le matériel du programme, de mesurer de façon plus systématique les résultats du programme, et d’offrir une mise à jour de la formation pour encourager une utilisation optimale. Dans cette étude, il est rapporté qu’un usager a généralisé ses habiletés acquises à une nouvelle situation, celle d’accepter de recevoir un vaccin (GDF, ligne 20). Il serait intéressant de poursuivre l’analyse des réactions des clientèles qui utilisent le programme.
Les recherches qui reconnaissent la contribution des programmes développés pour la clientèle DI et TSA sont un premier pas vers la reconnaissance du besoin de politiques pour diffuser ces programmes, permettant ainsi la sensibilisation de plus d’intervenants dans plus de milieux. Cette étude démontre aussi l’importance d’évaluer un programme afin de s’assurer qu’il est utilisé de façon appropriée. Ceci dans le but d’offrir à la clientèle DI et TSA la possibilité d’atteindre leur droit à un suivi optimal de leur situation de santé sans la présence d’agents stresseurs évitables.
Parties annexes
Bibliographie
- American Psychiatric Association. (2013). Diagnostic and statistical manual of mental disorders (5th ed.). Arlington, VA: APA Author.
- Balogh, R. S., Ouellette- Kuntz, H., Brownell, M., & Colantonio, A. (2011). Ambulatory care sensitive conditions in persons with an intellectual disability–development of a consensus. Journal of Applied Research in Intellectual Disabilities, 24(2), 150-158. doi: 10.1111/j.1468-3148.2010.00578.x
- Bowen, S. (2012). Guide d’évaluation dans le domaine de la recherche en santé. Institut de recherche en santé du Canada. Repéré à http://www.cihr-irsc.gc.ca/f/documents/kt_lm_guide_evhr-fr.pdf
- Bryson, S. E., Bradley, E. A., Thompson, A., & Wainwright, A. (2008). Prevalence of autism among adolescents with intellectual disabilities. Canadian Journal of Psychiatry, 53(7), 449–459.
- Buck, T., Viskochil, J., Farley, M., Coon, H., McMahon, W.M., Morgan, J. & Bilder, D.A. (2014). Psychiatric comorbidity and medication use in adults with autism spectrum disorder. Journal of Autism Developmental Disorders, 44(12), 3063-3071. doi: 10.1007/s10803-014-2170-2.
- Chen, M.-H., Su, T.-P., Chen, Y.-S., Hsu, J.-W., Huang, K.-L., Chang, W. H., et al. (2013). Comorbidity of Allergic and Autoimmune Diseases in Patients with Autism Spectrum Disorder: A Nationwide Population-Based Study. Research in Autism Spectrum Disorders, 7(2), 205–212.
- Clement, T. & Bigby, C. (2011). The development and utility of a program theory: Lessons from an evaluation of a reputed exemplary residential support service for adults with intellectual disability and severe challenging behaviour in Victoria, Australia. Journal of Applied Research in Intellectual Disabilities, 24, 554–565. Doi : 10.1111/j.1468-3148.2011.00634.x
- Davit, C. J., Hundley, R. J., Bacic, J. D., & Hanson, E. M. (2011). A pilot study to improve venipuncture compliance in children and adolescents with Autism Spectrum Disorders. Journal of Developmental & Behavioral Pediatrics, 32(7), 521–525. Doi : 10.1097/DBP.0b013e3182245b09
- Émond, A., & Charlebois, A.-M. (2004). Guide d’élaboration de modèles logiques de programmes: Utiliser les modèles logiques pour coordonner la planification, l’action et l’évaluation. Service soutien méthodologique et évaluation de la Direction de santé publique et l’évaluation de l’Agence de développement de réseaux locaux de services de santé et de services sociaux de l’Estrie, Québec. Repéré à http://www.santeestrie.qc.ca/publication_documentation/documents/guide_elaboration_programmes.pdf
- Graham, I. & Logan, J. (2004). Innovations in Knowledge Transfer and Continuity of Care. Canadian Journal of Nursing Research, 36(2), 89-103.
- Institut de la statistique du Québec. (2015). La population des régions administratives, des MRC et des municipalités du Québec en 2014. Repéré à http://www.stat.gouv.qc.ca/statistiques/population-demographie/bulletins/coupdoeil-no36.pdf
- Jansen, D. E., Krol, B., Groothoff, J. W., & Post, D. (2004). People with intellectual disability and their health problems: a review of comparative studies. Journal of Intellectual Disability Research, 48(2), 93-102.
- Julien-Gauthier, F., Héroux, J., Ruel, J., & Moreau, A. (2013). L’utilisation de « groupes de discussion » dans la recherche en déficience intellectuelle. Revue Francophone de la Déficience Intellectuelle, 24, 75-95. doi: 10.7202/1021266ar
- Kotey, S., Ertel. K., & Whitcom, B. (2014). Co-occurrence of autism and asthma in a nationally-representative sample of children in the United States. Journal of Autism and Developmental Disorders, 44(12), 3083-3088. doi: 10.1007/s10803-014-2174-y.
- Love, S.R., Matson, J. L. & West, D. (1990). Mothers as effective therapists for autistic children’s phobias. Journal of Applied Behavior Analysis, 23(3), 379-385.
- Magaña, S., Li, H., Miranda, E. & Paradiso de Sayu, R. (2015). Improving health behaviours of Latina mothers of youths and adults with intellectual and developmental disabilities. Journal of Intellectual Disability Research, 59(5), 397-410. doi: 10.1111/jir.12139
- Martino, S., Ball, S. A., Nich, C., Franforter, T. L., & Carroll, K. M. (2008). Community program therapist adherence and competence in motivational enhancement therapy. Drug and Alcohol Dependence, 96, 37–48. doi: 10.1016/j.drugalcdep.2008.01.020
- Morin, D., De Mondehare, L., Maltais, J., Picard, I. Moscato, M., & Tassé, M. (2014). Différences entre les niveaux de stress de parents d’enfants ayant ou non une DI ou un TSA. Revue Francophone de la Déficience Intellectuelle, 25, 81-96. doi: 10.7202/1028215ar
- Pal, J., Hale, L. & Mirein-Veitvh, B. (2014). Injuries and falls among adults with intellectual disability: A prospective New Zealand cohort study. Journal of Intellectual & Developmental Disability, 39(1), 35-44. doi: 10.3109/13668250.2013.867929
- Papay, C. K. & Bambara, L. M. (2014). Best practices in transition to adult life for youth with intellectual disabilities. Career Development and Transition for Exceptional Individuals, 37(3), 136-148. doi: 10.1177/2165143413486693
- Pavillon du Parc. (2015). Rapport annuel de gestion 2014-2015. Repéré à http://www.pavillonduparc.qc.ca/wp-content/uploads/2013/10/Rapport-annuel-2014-2015-internet.pdf
- Polit, D. F. & Tatano-Beck, C. (2012). Nursing Research: Generating and assessing evidence for nursing practice (9th ed.). Philadelphia: Wolters Kluwer, Lippincott Williams & Wilkins.
- Saunders, B. S., Tilford, M., Fussell, J. J. Schulz, E. G., Casey, P. H., & Kuo, D. Z. (2015). Financial and employment impact of intellectual disability on families of children with autism. Families, Systems, & Health, 33(1), 36-45. doi: 10.1037/fsh0000102
- Schlenz, A. M., Carpenter, L.A., Bradley, C., Charles, J., & Boan, A. (2015). Age differences in emergency department visits and inpatient hospitalizations in preadolescent and adolescent youth with autism spectrum disorders. Journal of Autism and Developmental Disorders, 45(8), 2382-2391. doi: 10.1007/s10803-015-2405-x
- Shabani, D. B. & Fisher, W. W. (2006). Stimulus fading and differential reinforcement for the treatment of needle phobia in a youth with autism. Journal of Applied Behaviour Analysis, 39, 449-452. doi: 10.1901/jaba.2006.30-05
- Slifer, K. J., Hankinson, J. C., Zettler, M. A., Frutchey, R. A., Hendricks, M. C., Ward, C. M., & Reesman, J. (2011). Distraction, exposure therapy, counterconditioning, and topical anesthetic for acute pain management during needle sticks in children with intellectual and developmental disabilities. Clinical Pediatrics, 50(8), 688-697. doi: 10.1177/0009922811398959
- Straetmans, J. M., van Schrojenstein Lantman-de, H. M., Valk, F. G. S., & Dinant, G. J. (2007). Health problems of people with intellectual disabilities: the impact for general practice. The British Journal of General Practice, 57(534), 64-66.
- Viscidi, E. W., Johnson, A. L., Spence, S. J., Buka, S. L., Morrow, E. M., & Triche1, E. W. (2014). The Association between Epilepsy and Autism Symptoms and Maladaptive Behaviors in Children with Autism Spectrum Disorder. Autism, 18(8), 996-1006. doi: 10.1177/1362361313508027
- Williams, C. & McClay, C.-A. (2015). What are the options for managing phobias? Prescriber, 26(9), 25-28. doi: 10.1002/psb.1348.
- Wolff, J. J. & Symons, F. J. (2012). An evaluation of multi-component exposure treatment of needle phobia in an adult with autism and intellectual disability. Journal of Applied Research in Intellectual Disabilities, 26, 344-348. doi: 10.1111/jar.12002
- Woodman, A. C., Smith, L. E., Greenberg, J. S., & Mailick, M. R. (2015). Change in autism symptoms and maladaptive behaviors in adolescence and adulthood: The role of positive family processes. Journal of Autism and Developmental Disorders, 45, 111–126. doi: 10.1007/s10803-014-2199-2
Liste des figures
Figure 1
Modèle logique du programme de sensibilisation/désensibilisation à la prise de sang pour les personnes présentant une DI ou un TSA
Liste des tableaux
Tableau 1
Les thèmes abordés par les différents profils de participants par rapport aux facteurs étudiés
Légende :
Profil 1 : Participants ayant entendu parler du programme, mais qui ne l’ont pas utilisé
Profil 2 : Participants ayant fait appliquer le programme par la famille
Profil 3 : Participants ayant utilisé le programme en entier
Profil 4 : Participants ayant conçu le programme et concepteurs ayant appliqué le programme
Tableau 2
Résumé des recommandations basées sur l’analyse qualitative des entretiens et présentées par rapport aux facteurs étudiés




 10.7202/1021266ar
10.7202/1021266ar