Résumés
Résumé
Ce texte relate l’évolution, depuis les années 1960, de plusieurs événements qui ont marqué l’histoire de la psychiatrie québécoise. À travers son expérience personnelle, l’auteur relate
l’évolution du Département de psychiatrie universitaire d’où ont émergé, au cours des années, plus de 1 000 psychiatres qui ont façonné une pratique clinique et des développements de recherche dignes de mention.
l’évolution des nosologies diagnostiques à partir du Diagnostic and Statistical Manual (DSM-II), très influencé par la psychanalyse, jusqu’au DSM-5 qui se veut a-théorique, mais qui n’est toujours pas basé sur des données objectives permettant d’établir l’étiologie des maladies mentales.
les médicaments psychiatriques que nous avons appris à prescrire de façon plus rationnelle en connaissant mieux les mécanismes d’action. Mais il n’y a pas vraiment eu de découverte de nouvelles catégories de médicaments en 50 ans ; ce sont les modalités de prescription qui ont évolué.
la grande aventure du premier manuel québécois de psychiatrie, dont la 1re édition a paru en 1980 et qui sera publié à nouveau en 2015 dans une 4e édition, améliorée et augmentée, pour tenir compte des développements en psychiatrie.
la création de la Clinique Jeunes Adultes en 1988, offrant traitement et réadaptation à des jeunes en début de schizophrénie, ainsi que soutien et information à leur famille. Au cours des années, cette clinique a eu un rayonnement considérable au Québec et dans la francophonie.
Mots-clés :
- Département de psychiatrie,
- nosologie diagnostique,
- médication psychiatrique,
- manuel de psychiatrie,
- schizophrénie
Abstract
This text narrates the evolution, since the 1960s, of different events that marked the history of psychiatry in the French-Canadian province of Quebec. From his personal experience, the author discusses
The evolution of the Département de psychiatrie de l’Université de Montréal from where were issued more than 1000 psychiatrists who shaped clinical practice and research developments worthy of mention throughout the years.
The evolution of diagnostic nosology from the DSM-II, very influenced by psychoanalysis, to the DSM-5 that is more atheoretical, but that is still not based on objective data, which remains a challenge to the etiology of mental illness.
The psychiatric drugs that we have learned to prescribe in the past 50 years in a more rational way thanks to a better understanding of their action mechanisms. In reality, there has been no discovery of new drug categories; rather it is the way we prescribe medication that evolved.
The great adventure of the first textbook of Quebec psychiatry, which was first published in 1980, and is forthcoming in its 4th edition in 2015 in an improved and expanded format. The forthcoming version takes into consideration the developments in psychiatry.
The creation of the Young Adults Clinic in 1988, providing treatment and rehabilitation to young adults in the early stages of schizophrenia, as well as psycho-educational support and information to their family members. Through the years, this clinic had a considerable acknowledgement in Quebec and other French-speaking nations.
Keywords:
- Department of psychiatry,
- diagnostic nosology,
- psychiatric drugs,
- textbook of psychiatry,
- schizophrenia
Corps de l’article
En 1964, le Département de psychiatrie de l’Université de Montréal fut fondé dans sa forme actuelle, présidé par le Dr Gérard Beaudoin. Auparavant, les médecins qui se destinaient à la psychiatrie partaient faire une formation en France ou aux États-Unis. Et j’ai pu profiter de la supervision de certains d’entre eux au cours de ma résidence en psychiatrie. En 1962, le Dr Dominique Bédard, directeur des services psychiatriques au Ministère, obligea l’ouverture de départements de psychiatrie dans les hôpitaux généraux pour offrir des soins de proximité selon le modèle de la psychiatrie communautaire ; auparavant, les malades étaient enfermés dans des asiles, à distance, pour de longues périodes, afin de profiter de l’air frais de la campagne ! À cause d’une pénurie de psychiatres, le Dr Dominique Bédard proposa une incitation monétaire à plusieurs omnipraticiens qui entreprirent une résidence en psychiatrie au Québec, afin de former un noyau de base de services psychiatriques.
De 1969 à 1973, j’ai fait ma résidence en psychiatrie qui durait alors 4 ans. En 1970, je fus l’un des premiers présidents de l’ARPUM (Association des résidents en psychiatrie de l’Université de Montréal) fondée par Dr Pierre Lapointe. À la fin de la résidence, on pouvait se trouver aisément un poste de psychiatre n’importe où à Montréal, sans obligation de formation complémentaire. C’est simplement comme ça que je me suis présenté à l’Hôpital Saint-Jean de Dieu (maintenant l’Institut universitaire en santé mentale de Montréal) et qu’on m’a offert d’emblée un bureau et une équipe de professionnels pour faire de la psychiatrie communautaire, qui était la pratique d’avant garde, à cette époque. Quelle différence, en comparaison aux hautes exigences actuelles !
Évolution des nosologies diagnostiques
En 1968, au début de ma résidence en psychiatrie, parution du DSM-II qui, comme le DSM-I, est encore très influencé par la psychanalyse. Il contient alors 182 psychopathologies structurées autour de deux formes majeures de troubles psychiques : les névroses et les psychoses, relevant d’un conflit intrapsychique et de mésadaptations à des problèmes de la vie. On y ajoute, pour la première fois, une section pour les troubles de l’enfant et de l’adolescent. Le diagnostic reste quand même bien impressionniste et est très influencé par l’idéologie, par l’opinion de nos professeurs qui nous exposent leurs théories reliées à des anecdotes. En 1968, c’était aussi l’époque turbulente des grandes contestations sociales, politiques et culturelles, dirigées contre la société traditionnelle, partout dans le monde : Mai 1968 en France, le Printemps de Prague réprimé dans le sang par l’URSS, la création du Parti Québécois, l’élection de Pierre Elliott Trudeau, les bombes du FLQ (Front de libération du Québec). L’antipsychiatrie s’épanouit en contestant les diagnostics dont on affuble les « psychiatrisés ».
En 1980, pour améliorer la fiabilité du diagnostic, parution du DSM-III qui délaisse les explications psychodynamiques, fait disparaître le concept de névrose lié à la notion invérifiable de conflits intrapsychiques inconscients. Le DSM-III se centre sur les nouveaux critères descriptifs et une classification des maladies psychiatriques en 5 axes. On peut y voir un virage antipsychanalytique vers le comportementalisme descriptif qui, à cette époque, acquiert ses lettres de noblesse en appliquant une méthode empirique.
En 1994, le DSM-IV augmente à 297 le nombre de diagnostics, mais apporte en fait peu de changements. En plein dans la décennie du cerveau, enthousiasmé par la nouvelle imagerie cérébrale, on imagine alors que le prochain DSM-5 sera une classification étiologique. Malgré ce souhait, cette nouvelle classification DSM-5 (2013) n’est toujours pas basée sur des données objectives permettant d’établir l’étiologie des maladies mentales. La force du DSM, c’est la fiabilité par une série de termes bien définis, un langage commun pour décrire les psychopathologies. Mais la faiblesse du DSM, c’est le manque de validité, parce qu’il ne repose pas sur des mesures de laboratoire fiables. Les DSM utilisent une approche purement descriptive comme dans la médecine antique, où l’on décrivait des symptômes en détail pour créer des diagnostics – et l’on traitait ces symptômes.
Aujourd’hui, personne n’imaginerait déterminer la gravité d’un infarctus du myocarde par l’intensité ou la localisation de la douleur ; on fait toujours un ECG. En sera-t-on là, un jour, en psychiatrie ? On peut espérer que le diagnostic psychiatrique soit un jour basé sur des mesures biologiques (biochimiques, génétiques, imagerie cérébrale) stables. Mais le cerveau étant un organe relationnel, ces mesures sont constamment modifiées par l’interaction avec l’environnement. On ne peut donc comprendre les maladies mentales que par une approche biopsychosociale, pas seulement par des mesures de laboratoire. Suite au constat que l’on a, jusqu’à présent, plus étudié les médicaments que les maladies, il faut revenir à la recherche sur les étiologies des maladies mentales. Les essais cliniques en psychiatrie devront désormais suivre une approche de type médecine expérimentale, visant à générer des informations sur les mécanismes sous-jacents de la pathologie. Et l’on se retrouvera peut-être un jour avec une toute nouvelle nosologie psychiatrique.
À l’avenir, il est bien probable que ce que l’on appelle aujourd’hui la schizophrénie soit subdivisé en plusieurs pathologies relevant de causes variées, interactives ou cumulatives, et nécessitant donc des ajustements thérapeutiques variés et individualisés. Les frontières mal délimitées du spectre de la schizophrénie englobent une variété de manifestations cliniques, d’histoires familiales et de réponses aux traitements qui relèvent probablement d’étiologies différentes. On peut ainsi reconnaître qu’une forme héréditaire se concentre dans certaines familles, mais la majorité des schizophrénies qui surviennent sont sporadiques et sans histoire familiale. Les symptômes schizophréniques qui apparaissent chez l’enfant, le jeune adulte ou la femme ménopausée ne sont sans doute pas basés sur les mêmes processus étiologiques, même si l’on formule un même diagnostic de schizophrénie à cause d’une séméiologie similaire. Certaines schizophrénies réagissent bien aux antipsychotiques classiques bloqueurs de dopamine, alors que d’autres, dites réfractaires, s’atténuent avec la clozapine, qui est peu sélective des récepteurs dopaminergiques D2. Du coup, on peut se demander s’il ne s’agit pas là de maladies différentes plutôt que de formes évolutives d’une même maladie. Quoi qu’il en soit, aujourd’hui, on les appelle toutes « schizophrénies », car la symptomatologie seule ne permet pas de les différentier en sous-catégories. Il faudra trouver d’autres méthodes diagnostiques plus fiables.
Usage des médicaments
Au cours de ma résidence en psychiatrie (1969 à 1973), nous disposions déjà des mêmes classes de médicaments que maintenant, et nous les utilisions alors sans en connaître les mécanismes d’action :
Antipsychotiques développés suite à la découverte de la chlorpromazine en 1951 ;
Antidépresseurs, à partir de l’imipramine découverte en 1957 ;
Benzodiazépines (chlordiazépoxide, diazépam, etc.) en 1957 ;
Lithium utilisé depuis 1949 pour la psychose maniaco-dépressive, mais accepté au Canada en 1971 par Santé Canada.
En fait, les effets de tous les médicaments psychiatriques ont été découverts par hasard. Il est vrai qu’il n’existe pas de modèle animal pour tester l’effet des molécules sur les maladies mentales. Mais il y a une exception : en 1981, le Dr Claude de Montigny, professeur à l’université de Montréal et chercheur à l’Hôpital Louis-H. Lafontaine, émit l’hypothèse psychophysiologique que, lorsque les antidépresseurs ont sensibilisé les neurones sérotoninergiques, l’ajout de lithium peut accélérer le turn-over de la sérotonine et amener une rémission rapide des symptômes dépressifs. Il testa l’hypothèse sur 30 patients et le journal La Presse publia en première page « La dépression est enfin vaincue ».
Pour les antipsychotiques, nous utilisions la classification de Lambert et Revol (1960), deux psychiatres français, qui nous proposaient des doses optimales de neuroleptiques et nous incitaient à combiner ceux de gauche (sédatifs) et ceux de droite (incisifs) pour traiter la psychose (voir la figure 1).
Figure 1
Classification des neuroleptiques selon Lambert et Revol (1960)
C’est en 1963 que Carlsson & Lindqvist émirent l’hypothèse dopaminergique de la schizophrénie, en constatant que tous ces neuroleptiques bloquaient la dopamine au niveau postsynaptique. Alors vint l’époque où l’on préconisait des antipsychotiques ayant purement une affinité dopaminergique comme l’halopéridol (Haldol) et le pimozide (Orap), qu’on utilisait à hautes doses (p. ex., Haldol 10 mg aux heures ad sédation) pour protéger rapidement le cerveau des effets délétères de la psychose, croyait-on. Aujourd’hui, on utilise des doses moindres pour ces antipsychotiques classiques de 1re génération, bloqueurs des quatre faisceaux dopaminergiques et inducteurs de dystonies, comme principal effet secondaire. Avec l’arrivée de la clozapine, l’antipsychotique le plus efficace grâce à son action sur de multiples neurotransmetteurs, force fut de constater que le fonctionnement mental optimal dépend d’une interaction modulée de plusieurs régions cérébrales, donc d’un équilibre subtil entre plusieurs neurotransmetteurs. Se basant sur ce modèle, les antipsychotiques de 2e génération sont arrivés sur le marché. Ils bloquent aussi la dopamine, mais plus spécifiquement dans le faisceau mésolimbique, et ils bloquent également la sérotonine permettant une modulation plus subtile de la neurotransmission cérébrale. Cependant, plusieurs d’entre eux ont affecté les patients par un gain de poids et un syndrome métabolique. On n’a pas encore trouvé la molécule idéale.
Cependant, la bonification du pronostic de la schizophrénie ne découle pas seulement d’une amélioration de la pharmacologie, mais aussi grandement de l’essor des interventions psychosociales qui s’ajoutent à la médication, que nous avons beaucoup développées à la clinique Jeunes Adultes (voir le tableau 1).
Tableau 1
Évolution de la schizophrénie (Lieberman et al., 2006)
Deux innovations importantes
Dans ce panorama, il faut aussi mentionner deux réalisations importantes qui illustrent le dynamisme et la créativité de notre Département de psychiatrie universitaire.
1. Le manuel Psychiatrie clinique qui est, depuis le début, une grande aventure ayant donné à des centaines de psychiatres, cliniciens et chercheurs l’occasion de s’associer pour publier divers chapitres. En 1980, le Dr Frédéric Grunberg m’a incité à collaborer avec lui pour préparer le premier manuel Psychiatrie clinique, approche contemporaine, représentant la compréhension québécoise de la psychiatrie de cette époque. Nous avons recruté des collègues pour écrire 39 chapitres destinés aux étudiants et aux stagiaires de nos hôpitaux. La publication de cette 1re édition a été favorisée par le Dr Camille Laurin, psychiatre, alors ministre d’État au Développement culturel dans le gouvernement péquiste de René Lévesque ; avec bienveillance, le Dr Laurin nous a mis en contact avec l’éditeur Gaétan Morin qui en était alors à ses débuts dans l’édition universitaire.
Puis, une 2e édition est sortie en 1988 en augmentant le nombre de chapitres et de pages. Et l’on recommence le travail de recrutement d’auteurs, de révision de textes.
En 1999, avec la collaboration du Dr Jocelyn Aubut, le tome I de la 3e édition a paru. L’augmentation des connaissances nous obligeait à faire deux volumes, mais il a fallu attendre jusqu’en 2001 pour qu’arrive le tome II avec 85 chapitres au total et plus de 2000 pages.
Le tableau 2 montre un aperçu de la répartition des chapitres dans les quatre éditions du manuel Psychiatrie clinique.
Tableau 2
Nombre de chapitres dans chaque édition
Dans l’évolution, depuis ce premier manuel québécois de psychiatrie, il est intéressant de remarquer que
le nombre de chapitres a doublé depuis la 1re édition et le nombre d’auteur(e)s a presque quintuplé.
dans la 1re édition, j’avais écrit un petit chapitre de 5 pages sur « l’état limite (borderline) » qui ne faisait pas partie alors des troubles de la personnalité. Il est intéressant de voir l’ampleur que ce syndrome a prise au cours des 35 dernières années et l’évolution des concepts qui occupe maintenant une cinquantaine de pages dans la 4e édition. Aujourd’hui, des cliniques spécialisées offrent des thérapies efficaces grâce à une meilleure compréhension de la psychodynamique de ces patients souffrants. Il est intéressant de remarquer qu’autrefois, les troubles de personnalités borderline suscitaient souvent des contre-transferts rejetants et même hostiles de la part des cliniciens.
le nombre de chapitres est identique (85) dans la 3e et la 4e édition. Mais dans la 3e édition, il y avait 8 chapitres écrits par des psychiatres européens qui ont été retirés de la 4e édition. Nous souhaitions alors offrir une tribune à des écrits d’outre-mer pour permettre de comparer avec l’approche québécoise.
Les textes des trois premières éditions seront bientôt accessibles, en version intégrale, sur le site Internet Les Classiques des sciences sociales <http://classiques.uqac.ca> afin de contribuer à l’accès libre et gratuit de notre patrimoine intellectuel québécois en psychiatrie.
Maintenant, nous travaillons une 4e édition qui compte 85 chapitres rédigés en collaboration par près de 200 auteurs. Depuis le début, l’ouvrage s’appuie sur une approche biopsychosociale éclectique, qui sert de trait d’union dans cette diversité et qui permet de concilier, en une synthèse harmonieuse, des données scientifiques complémentaires, pour une meilleure compréhension du comportement humain normal et pathologique. La psychiatrie contemporaine doit continuellement faire l’intégration de ces trois composantes – biologique, psychique et sociale – de l’être humain pour arriver à des diagnostics plus précis et des traitements mieux adaptés aux différentes facettes des difficultés que vivent les patients aux prises avec une maladie mentale et d’autres problèmes de santé mentale.
Pour le lecteur francophone, ce manuel ouvre une fenêtre sur la psychiatrie nord-américaine fondée sur une méthode scientifique et descriptive qui est à la base de la nosographie du DSM-5 ; il fait aussi systématiquement le lien avec l’empirisme et le raffinement de la psychiatrie européenne, notamment au niveau de la richesse sémiologique.
Unique en son genre en français, l’ouvrage s’adresse en particulier aux médecins de famille et aux étudiants en médecine, mais les psychiatres et les autres professionnels de la santé y trouveront aussi une information accessible et pratique. Facile à lire, ce livre rend enfin la psychiatrie compréhensible et intéressante, même pour le profane, sans pour autant faire de concessions à la rigueur scientifique. Il fait le point sur les connaissances actuelles – bien que toujours à enrichir – de la psychiatrie contemporaine.
2. Le Programme Jeunes Adultes. En 1988, j’ai débuté, avec une petite équipe, à l’Hôpital Louis-H. Lafontaine, le Programme Jeunes Adultes offrant traitement et réadaptation à des jeunes en début de schizophrénie, ainsi que soutien et information à leur famille. À l’époque, il s’agissait d’une innovation importante, unique en son genre en français dans le monde. Nous avions pour objectif, une intervention intensive précoce qui touchait tous les aspects biopsychosociaux de leur psychose naissante ; et je pense que nous avons changé le destin de bien des jeunes (Abdel-Baki et al., 2011). Nous nous inspirions des approches américaines et australiennes qui commençaient à se développer en ce domaine. Au cours des années, cette clinique a eu un rayonnement considérable au Québec et dans la francophonie. Et maintenant, ce genre d’intervention intensive est offerte dans plusieurs régions en vue d’améliorer le destin de ces jeunes au début de leur maladie psychotique.
Les concepts ont aussi évolué :
Quand j’étais résident, on offrait à tous les patients une médication et une psychothérapie qu’on souhaitait introspective d’inspiration psychanalytique.
À l’ouverture de la clinique Jeunes Adultes, on a implanté de multiples activités de réadaptation où, par une « démarche à petits pas », on entraînait les patients à développer leurs habiletés sociales et leur compétence dans une variété d’activités de la vie quotidienne.
Puis, sortant de notre réserve, nous avons multiplié les occasions d’information auprès du grand public (conférences, reportages télévisés, kiosques d’information, etc.) pour modifier les perceptions alimentées par les préjugés, la stigmatisation, pour favoriser la réhabilitation. Il reste cependant encore bien du chemin à faire pour rétablir ces personnes dans leurs droits, dans l’estime, la considération d’autrui, à mesure qu’elles se relèvent d’incapacités.
Ces approches qui semblent aujourd’hui aller de soi, n’ont pas toujours fait partie de notre pratique ; elles ont été graduellement développées, au cours des dernières années par des équipes dévouées et inspirées par des visées de rétablissement.
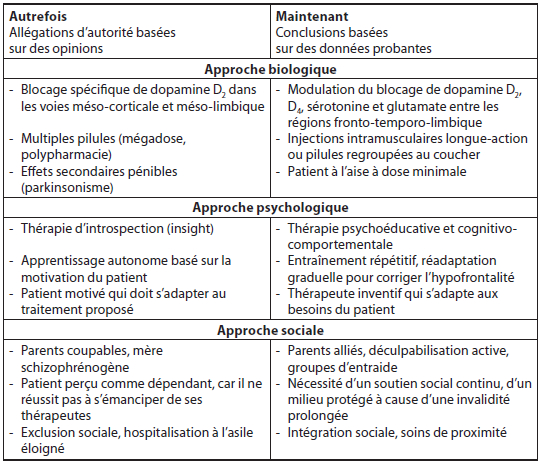
Le tableau 3 offre une comparaison entre les approches d’autrefois (à la naissance du département de psychiatrie, il y a 50 ans) et la compréhension contemporaine qui sous-tend l’intervention actuelle concernant la schizophrénie. Qu’en sera-t-il dans 50 ans ?
Tableau 3
Évolution de la compréhension du traitement de la schizophrénie
Il me fera toujours plaisir de suivre l’évolution des nombreux étudiants auxquels j’ai contribué à la formation, quand ils vont faire avancer les connaissances et les interventions en vue d’améliorer la qualité de vie des personnes souffrant de maladie mentale. La psychiatrie est une science et un art qui, je pense, a plus d’avenir que de passé.
Parties annexes
Bibliographie
- Abdel-Baki, A., Lesage, A., Nicole, L., Cosette, M., Salvat, E., Lalonde, P. (2011) Schizophrenia, an illness with bad outcome : myth or reality ? Can J Psychiatry, 56(2):92-101.
- Carlsson, A. et Lindqvist, M. (1963). Effect of chlorpromazine or haloperidol on formation of 3-methoxytyramine and normetanephrine in mouse brain. Acta Pharmacol. Toxicol, 20:140-144.
- Lambert, P. A. et Revol, L. (1960). Classification psychopharmacologique et clinique des différents neuroleptiques, indications thérapeutiques générales dans la psychose. Presse Med, 41:1509-11.
- Lieberman, J. A., Stroup, T. S. et Perkins, D. O. (2006) Textbook of Schizophrenia, Arlington, VA : APA.
Liste des figures
Figure 1
Classification des neuroleptiques selon Lambert et Revol (1960)
Liste des tableaux
Tableau 1
Évolution de la schizophrénie (Lieberman et al., 2006)
Tableau 2
Nombre de chapitres dans chaque édition
Tableau 3
Évolution de la compréhension du traitement de la schizophrénie