Résumés
Résumé
Contexte La disparition de la nomenclature des troubles du sommeil dits primaires ou secondaires, rendue obsolète par le Manuel diagnostique et statistique des troubles mentaux (DSM-5), représente bien l’engouement académique actuel pour ce domaine de recherche. Il est de plus en plus reconnu que les troubles du sommeil sont plus que de simples conséquences d’un trouble psychiatrique et qu’ils peuvent persister malgré un traitement adéquat de la condition comorbide et même précéder ou exacerber cette dernière. Les troubles du sommeil dans les troubles psychotiques, très fréquents, sont donc devenus un sujet d’actualité, représentant une cible d’intervention jusqu’ici sous-estimée.
Objectif Cet article vise à présenter l’état des connaissances actuelles sur la relation entre les troubles du sommeil et les troubles psychotiques ainsi que sur l’utilisation de la thérapie cognitivo-comportementale (TCC) pour traiter les troubles du sommeil dans ce contexte.
Méthode L’article fait une recension narrative de la littérature pour décrire la relation bidirectionnelle entre la psychose et les troubles du sommeil, les corrélations cliniques et les traitements ciblant l’insomnie chez les patients psychotiques.
Résultats Malgré la présence d’une relation entre les troubles du sommeil et les troubles psychotiques, les mécanismes neuronaux, hormonaux et socioculturels régissant cette relation demeurent encore incertains. Bien que l’association reliant les troubles du sommeil et les troubles psychotiques demeure à clarifier, les études démontrent qu’elle serait bidirectionnelle et peut engendrer un cercle vicieux où ces deux composantes s’aggravent mutuellement. Dans ce contexte de comorbidités, les modèles unifiés en TCC deviennent un traitement de choix, à condition d’adapter les protocoles de TCC pour insomnie (TCC-i) à une population avec trouble psychotique (TCC-ip).
Conclusion Malgré la complexité de la relation entre les troubles psychotiques et ceux du sommeil, la TCC-i a été démontrée efficace pour traiter les troubles du sommeil dans une population psychotique et pourrait, dans certains cas, permettre d’alléger la symptomatologie psychotique. De futures études sur ce domaine pourraient permettre le développement de protocoles de thérapie cognitivo-comportementale pour les troubles du sommeil mieux adaptés à la population avec troubles psychotiques.
Mots-clés :
- troubles psychotiques,
- schizophrénie,
- troubles du sommeil,
- insomnie,
- TCC,
- sommeil
Abstract
Context Psychotic disorders are severe mental disorders that can cause a loss of contact with reality. Along with positive symptoms (delusions and hallucinations), they also encompass many other dysfunctions, such as sleep problems, which themselves can cause great distress and impairment in patients.
Objective To review current literature on the relationship between sleep disorders and psychosis, on the clinical impact of such a relationship, and the psychological treatment of sleep disorders in the context of psychosis.
Method Narrative overview of the literature synthesizing the findings about the relationship between psychosis and sleep disorders, and the psychological treatment of the latter, retrieved from searches of computerized databases, hand searches, and authoritative texts.
Results Evidence shows a bidirectional relationship between psychosis and sleep disorders. Despite many hypotheses involving genetics, hormones, or neuronal functions regarding the nature of this association, the exact mechanism remains elusive. However, sleep-related problems are an interesting therapeutic target to improve quality of life and psychotic symptoms and respond well to psychological interventions.
Conclusion Patients with psychotic disorders can benefit from CBT for insomnia, given a few adaptations to existing protocols. Additional studies are necessary to determine which patients are most likely to benefit from such interventions and to clarify the relationship between psychosis and sleep disorders, and the clinical implications of them co-existing.
Keywords:
- psychotic disorders,
- schizophrenia,
- sleep disorders,
- insomnia,
- CBT,
- sleep
Corps de l’article
Introduction
Les troubles psychotiques sont des conditions sévères et généralement persistantes, évoluant sur un continuum de sévérité et touchant de 1 à 3 % de la population (Lieberman et coll., 2006). Le terme psychose réfère à plusieurs diagnostics distincts, évoluant sur un gradient de sévérité, et se définit globalement par une perte de contact avec la réalité. Les perturbations du sommeil seraient possiblement impliquées dans la pathogenèse de plusieurs symptômes retrouvés dans la psychose (Freeman et coll., 2015). Dès leur première description clinique par Kraepelin en 1919, les troubles psychotiques ont été associés aux troubles du sommeil (Ferrarelli et Tononi, 2016) et ces derniers sont de plus en plus reconnus comme facteurs majeurs contribuant aux déficits liés aux psychoses et associés à une altération marquée du fonctionnement social et occupationnel. Les troubles du sommeil représentent également une cible de traitement auparavant négligée chez les gens souffrant de psychose et des interventions visant cette dimension peuvent avoir un impact significatif sur les symptômes psychotiques et le rétablissement (Freeman et coll., 2015). Le présent article fait une recension narrative de la littérature pour décrire la relation bidirectionnelle entre la psychose et les troubles du sommeil, les corrélations cliniques et les traitements ciblant l’insomnie chez les patients psychotiques.
Sommeil : petits rappels et généralités
La régulation du sommeil
Le sommeil est un processus actif, régi par plusieurs systèmes en interaction : neuronaux, hormonaux et socioculturels (Godbout, 2016). Chaque individu a son propre chronotype (type du soir, type du matin), déterminé par deux influences : a) l’horloge biologique circadienne, régulée par la transcription rythmique de certains gènes et par des synchroniseurs extrinsèques, les zeitgebers (comme la lumière ambiante et les exigences sociales) ; et b) la tolérance à la dette de sommeil accumulé depuis le réveil matinal (c.-à-d. la « pression homéostatique »). Le cycle veille-sommeil est donc soumis à des facteurs physiologiques et psychologiques dont l’interaction confère à un individu un horaire et un besoin de sommeil qui lui sont spécifiques.
Les stades du sommeil
L’architecture du sommeil désigne la façon dont le sommeil est structuré à travers la nuit et peut être évaluée par polysomnographie. Le sommeil est constitué : a) d’une phase lente (aussi appelée non-rapid eye movement ou NREM) comprenant, en ordre croissant de profondeur de l’état de sommeil, les stades N1, N2 et N3) ; et b) d’une phase de sommeil paradoxal (aussi appelée REM). Ces deux phases alternent de façon cyclique au cours de la nuit et la composition de chaque cycle évolue au cours de la nuit : le sommeil lent profond (N3) est retrouvé presque exclusivement dans les deux premiers cycles de la nuit, tandis que le sommeil paradoxal prédomine dans la deuxième moitié de la nuit (Godbout, 2016).
L’alternance des périodes de sommeil lent profond-sommeil paradoxal se fait selon des mécanismes neuronaux complexes et finement régulés par plusieurs neurotransmetteurs dont ceux qui facilitent l’éveil (orexine, histamine, dopamine, noradrénaline, sérotonine, glutamate), ceux qui facilitent le sommeil (adénosine, acide gamma-aminobutyrique [GABA]) et ceux qui jouent sur les deux tableaux, comme l’acétylcholine.
Le sommeil en psychiatrie
Devant la complexité des systèmes et réseaux assurant la régulation du cycle du sommeil, il n’est pas étonnant de constater la myriade de présentations différentes des troubles du sommeil ainsi que leur grande prévalence, particulièrement dans la population psychiatrique. En 2013, la nécessité de considérer les troubles du sommeil comme des pathologies à part entière sous-tendait la nouvelle classification du DSM-5 pour les troubles de l’alternance veille-sommeil (DSM-5, 2013). L’ancienne dichotomie trouble primaire – trouble secondaire, démontrée obsolète et peu utile cliniquement, a été mise de côté au profit d’un investissement dans le traitement des troubles du sommeil indépendamment du traitement de la condition comorbide : bien qu’une amélioration de cette dernière demeure habituellement l’objectif principal, elle n’est souvent pas suffisante pour améliorer les perturbations du sommeil et les répercussions négatives d’un mauvais sommeil sur la qualité de vie.
Troubles psychotiques et troubles du sommeil : une relation bidirectionnelle ?
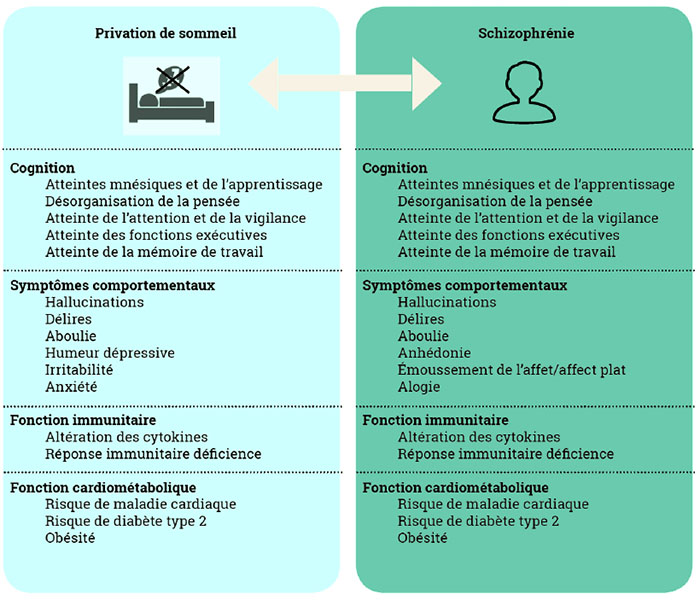
Kraepelin (1919) a été le premier à associer les troubles du sommeil aux troubles psychotiques, préconisant « le repos au lit, supervision et soutien au sommeil et à l’alimentation » comme dimension essentielle du traitement des troubles psychotiques. Par la suite, Bleuler a lui aussi remarqué que les dysfonctions du sommeil faisaient partie intégrante des troubles psychotiques, notant que « plusieurs patients refusent de dormir, car ils (…) craignent pour leur sécurité » (Ferrarelli et Tononi, 2016). Ce n’est pas un hasard si deux grands noms de l’histoire des troubles psychotiques ont mis de l’avant les distorsions du sommeil dans la présentation clinique et les interventions thérapeutiques. Les chercheurs ont longtemps été intrigués par la connexion entre la schizophrénie et les rêves, utilisant ceux-ci comme modèle de la psychose (Voss et coll., 2018). Les hallucinations et les rêves sont phénoménologiquement similaires, caractérisés par des expériences sensorielles vivides qui n’appartiennent pas au domaine de la réalité, mais qui sont perçues comme réelles et dont le caractère bizarre n’est pas reconnu. Une hypothèse postulait alors que la psychose était une intrusion du sommeil paradoxal à l’état d’éveil (voir Seeman, 2017). Bien que cette hypothèse n’ait pas été reconnue (voir plus loin), les similitudes entre les symptômes des troubles du sommeil et ceux de la schizophrénie justifient l’intérêt encore présent pour l’association entre ces deux troubles (figure 1).
Les troubles du sommeil sont fréquents dans les populations atteintes de troubles psychotiques, allant jusqu’à atteindre des prévalences entre 30 et 80 % (Anderson, 2013 ; Benca et coll., 1992 ; Poulin et coll., 2010 ; Soehner et coll. 2013), selon le stade de la maladie[1], la sévérité des symptômes psychotiques, l’âge, le sexe et la présence ou absence de traitement pharmacologique (Cohrs, 2008).
Le degré de distorsion du sommeil semble également corrélé positivement avec la symptomatologie psychotique, les patients atteints de troubles sévères du sommeil (principalement l’insomnie) présentant souvent une majoration des symptômes positifs (Afonso et coll., 2011 ; Bauer et coll., 2006 ; Cohrs, 2008 ; Waters et coll., 2011). Une corrélation négative entre le nombre d’heures de sommeil à l’admission sur une unité psychiatrique et la durée de séjour hospitalier a aussi été observée, tout comme le fait qu’une fluctuation importante des paramètres du sommeil (comme le temps total de sommeil) d’une nuit à l’autre était fortement associée à une décompensation psychotique (Langsrud et coll., 2016). Il n’est donc pas étonnant que les patients avec troubles psychotiques souffrant d’insomnie rapportent de faibles scores dans tous les domaines de qualité de vie, même après ajustement pour les facteurs tels que la dépression et la détresse (Ritsner et coll., 2004).
Figure 1
Similitudes cliniques entre la privation de sommeil et la schizophrénie (adapté de Pocivavsek et Rowland, 2018)
L’insomnie provoque l’apparition de symptômes psychotiques dans la population générale
La perte de sommeil chez les gens en bonne santé affecte le fonctionnement cérébral et peut entraîner des symptômes psychiatriques (incluant hallucinations, délires et perturbations de l’humeur) (Waters et coll., 2018), des atteintes cognitive (Fortier-Brochu et coll., 2012) et immunitaire (Besedovsky et coll., 2019) ainsi qu’une augmentation du risque de développer des maladies chroniques (Liu et coll., 2013). Ces caractéristiques sont similaires à celles retrouvées dans la schizophrénie et la privation de sommeil chez les sujets non cliniques a donc été utilisée en laboratoire comme modèle de psychose (figure 1) (Pocivavsek et Rowland, 2018). Les études épidémiologiques suggèrent aussi que l’association entre les perturbations du sommeil et l’exacerbation de symptômes psychotiques pourrait être, du moins en partie, une relation de causalité (Freeman et coll., 2012 ; Freeman et coll., 2009 ; Koyanagi et coll., 2015 ; Sheaves et coll., 2016). Les données tirées du 2000 British National Psychiatric Morbidity Survey, regroupant plus de 8 000 individus, démontraient un risque de paranoïa 2 à 3 fois plus élevé en présence d’insomnie (Freeman et coll., 2010), relation répliquée lors d’analyses subséquentes (Freeman et coll., 2010b ; Freeman et coll., 2012). De plus, chez les individus ne souffrant pas de psychose, mais étant considérés à ultra-haut risque, les troubles du sommeil sont des facteurs de prédiction de l’apparition et de la persistance d’expériences psychotiques (Lee et coll., 2012 ; Lunsford-Avery et coll., 2015) ainsi que de la transition vers la psychose (Ruhrmann et coll., 2010). Ces individus présentent des épisodes d’expériences similaires à la psychose, mais qui en diffèrent par leur intensité, fréquence ou durée. La persistance de ces expériences a été identifiée comme un facteur de risque pour le développement de la psychose, illustrant l’importance de reconnaître et d’intervenir précocement (Bradley et coll., 2017). Plusieurs cliniciens étant raisonnablement réticents à traiter ces individus avec des antipsychotiques, les interventions visant à consolider le sommeil, comme la thérapie cognitivo-comportementale de l’insomnie (TCC-i), demeurent intéressantes puisque les gens ayant été traités pour l’insomnie diminuent leur risque de rencontrer les critères d’un risque ultra-haut pour la psychose (Freeman et coll., 2017).
Plusieurs auteurs ont tenté de reproduire ces résultats en contexte expérimental, en étudiant l’effet d’une privation de sommeil chez des individus sans histoire de trouble psychotique, permettant de démontrer qu’une privation ou diminution de sommeil peut engendrer des symptômes similaires à la psychose (paranoïa, hallucinations auditives, distorsions perceptuelles, désorganisation cognitive ou déficit d’inhibition latente), particulièrement chez les individus qui en présentaient plus à l’état de base. Cependant, malgré l’augmentation de tels symptômes, aucun n’atteignait un niveau clinique. De plus, le faible nombre de participants ainsi que certaines contradictions sur le plan des résultats (bien que chaque étude concluait à une augmentation de symptômes similaires à la psychose, ceux-ci différaient entre les études) témoignent d’une association actuellement ténue (Hurdiel et coll., 2015 ; Kahn-Green et coll., 2007 ; Petrovsky et coll., 2014 ; Reeve et coll., 2017). Il a cependant été suggéré que l’association entre la diminution du sommeil et symptômes psychotiques ferait l’objet d’une médiation par les affects négatifs, comme l’anxiété ou la dépression (Reeve et coll., 2017 ; Reeve et coll., 2018). Il est d’ailleurs reconnu que l’insomnie est une cause d’anxiété, de dépression, d’erreur de raisonnement et d’anomalies perceptuelles (Freeman et coll., 2015 ; Myers et coll., 2011), facteurs qui exacerbent eux-mêmes le risque de paranoïa (Freeman, 2007).
Un essai randomisé contrôlé visant à déterminer si le traitement de l’insomnie (par un programme de TCC-i en ligne, Sleepio) pouvait mener à une diminution de la paranoïa et des hallucinations[2] dans une population non psychotique (1 891 étudiants universitaires). Ce programme interactif, composé de 6 séances de 20 minutes, était accessible par ordinateur ou téléphone intelligent et était personnalisé selon un algorithme suite à l’évaluation initiale. Malgré un taux d’abandon élevé (18 % ont complété les 6 séances), l’intervention était associée avec une diminution significative de l’insomnie, de la paranoïa et des hallucinations (Freeman et coll., 2017).
Mécanismes physiopathologiques reliant les troubles du sommeil et les troubles psychotiques
Les mécanismes physiopathologiques précis expliquant la forte prévalence de perturbations du sommeil dans les populations avec troubles psychotiques sont encore inconnus, mais des perturbations du rythme circadien et de l’homéostasie du sommeil ont été observées. Il est également intéressant de noter que la signalisation dopaminergique via les récepteurs D2 a été associée avec la régulation circadienne par les produits protéiniques de certains des gènes de l’horloge circadienne. Il est donc suggéré que des polymorphismes de ces gènes menant à une transmission dopaminergique aberrante seraient impliqués non seulement dans la pathophysiologie de la schizophrénie, mais également dans les troubles du sommeil retrouvés dans cette population (Takao et coll., 2007). Il est généralement accepté qu’une augmentation de la synthèse et de la sécrétion de la dopamine dans le striatum est associée aux symptômes positifs de la schizophrénie, tandis que les symptômes négatifs et cognitifs seraient associés à une hypodopaminergie dans le cortex préfrontal dorsolatéral. De même, plusieurs autres neurotransmetteurs impliqués dans le cycle sommeil-éveil et dans la transition entre le sommeil lent et le sommeil paradoxal sont également perturbés dans les troubles psychotiques, comme de hauts taux d’acétylcholine (ACh), de faibles taux de sérotonine (5-HT) et des taux élevés de GABA (Dzirasa et coll., 2006 ; Kantrowitz et coll., 2009 ; Rao et coll., 1994). Cette relation pourrait être impliquée dans l’apparition de troubles du sommeil avant même la décompensation psychotique ou même pendant les prodromes (Diaz et coll., 2017) et dans la forte prévalence de perturbation de l’architecture du sommeil dans les troubles psychotiques. L’hypothèse selon laquelle l’hyperdopaminergie pourrait jouer un rôle dans la pathophysiologie des troubles du sommeil dans la schizophrénie est appuyée par des études pharmacologiques : les agonistes des récepteurs D2 comme la bromocriptine augmentent l’éveil et diminuent le sommeil tandis que les antagonistes sélectifs D2 favorisent plutôt le sommeil (léger) dans les modèles animaux (Kamath, 2015). Habituellement, le sommeil paradoxal est facilité par l’activité de neurones cholinergiques qui lui sont spécifiques et inhibé par les neurones 5-HT et noradrénergiques du tronc cérébral (Hobson et coll., 1998). Il a donc été proposé que la diminution du délai d’apparition du sommeil paradoxal telle que constatée dans la schizophrénie pourrait être reliée à une neurotransmission cholinergique accrue ou à une neurotransmission 5-HT et noradrénergique diminuée, formant l’hypothèse d’un débalancement cholinergique/aminergique comparable à ce qui a été proposé pour la dépression (Janowsky et coll., 1972).
Profils des troubles du sommeil dans la population atteinte de troubles psychotiques
Architecture et cycle du sommeil
Bien que la grande majorité des études démontrent une plus grande prévalence de troubles du sommeil dans la population avec troubles psychotiques, les résultats varient souvent quant à la nature même de ces anomalies, sans doute à cause de l’utilisation de méthodes différentes. Le tableau 1 résume les trois méta-analyses publiées à ce jour alors que le tableau 2 rend compte de la synthèse des différents profils d’anomalies du sommeil faite à partir de la littérature scientifique.
Tableau 1
Résumé des méta-analyses sur les troubles du sommeil dans la schizophrénie
(TST : temps de sommeil total ; ES : efficacité du sommeil ; LS = latence du sommeil ; SLP : sommeil lent profond ; LATSP : latence du sommeil paradoxal ; densité MORs = densité des mouvements oculaires rapides en SP ; TEN : temps d’éveils nocturnes ; N1 = sommeil lent léger de stade 1 ; N2 : sommeil lent léger de stade 1 ; N3 : sommeil lent profond de stades 3 + 4.
Tableau 2
Synthèse des profils d’anomalies du sommeil chez les personnes atteintes de psychose
Latence du sommeil (SL) : temps nécessaire pour s’endormir ; Temps de sommeil total (TST) : somme des minutes passées dans un de stades de sommeil ; période de sommeil : durée de temps écoulé entre l’endormissement et le réveil final (incluant les réveils nocturnes) ; Temps d’éveils nocturne (TEN) : durée de temps éveillé entre le moment d’endormissement et le réveil final ; Efficacité du sommeil (ES) : (TST/période de sommeil) * 100.
L’état actuel des connaissances démontre que les individus atteints de psychose présentent des altérations marquées du sommeil qui se manifestent principalement par des difficultés d’induction et de maintien du sommeil, mais également par un débalancement du rythme circadien (Bromundt et coll., 2011 ; Diaz et coll., 2017 ; Ferrarelli et col. l, 2007 ; Franzen et coll., 2017 ; Sasidharan et coll., 2017 ; Soehner et coll., 2013 ; Waters et Manoach, 2012), lequel peut se manifester par un retard ou avance de phase de la période principale de sommeil ou par une perte de synchronisation avec le cycle lumière-obscurité. Cette perte de l’horaire circadien peut être marquée chez les patients qui ont un rythme de vie incompatible avec le maintien d’un emploi ou d’activités sociales. Plusieurs études ont tenté d’éclaircir les anomalies circadiennes chez les patients avec troubles psychotiques, mais les résultats demeurent variés et ne permettent pas un consensus. Parmi les patients présentant des rythmes circadiens aberrants, certains avaient une production de mélatonine normale (Wirz-Justine, 1997) tandis que d’autres montraient des perturbations de sécrétion de mélatonine (Afonso et coll., 2011).
La ou les causes de ces perturbations reflètent possiblement une perte de sensibilité aux zeitgebers, perturbant ainsi la routine veille-sommeil. Dans certains cas, un cycle différent de 24 heures pourrait alors émerger à cause de cette diminution de la sensibilité aux indices externes (Bersani et coll., 2012). Suite à la découverte d’anomalies de la sécrétion de mélatonine chez plusieurs patients, des études ont été faites sur les polymorphismes des gènes liés à cette hormone. Cela a permis d’identifier un rôle potentiel du gène du récepteur MT1 de la mélatonine dans les troubles du sommeil de la schizophrénie (Park et coll., 2011). Des études dans les modèles animaux ont montré que la mélatonine pouvait interagir favorablement ou défavorablement avec la dopamine, ce qui suggère donc que des anomalies de la mélatonine pourraient jouer un rôle dans la pathophysiologie de la schizophrénie, en plus de son rôle déjà reconnu dans le cycle du sommeil (Monti et coll., 2013).
La polysomnographie est la méthode à privilégier pour analyser la structure interne d’une nuit de sommeil. Les données montrent que l’incapacité à s’endormir ainsi que la tendance à interrompre un stade de sommeil par un autre stade prévalent chez les patients schizophrènes (Benca et coll., 1992 ; Benson, 2006 ; Chouinard et coll., 2004 ; Kamath, 2015). Un recensement des trois méta-analyses existantes permet de mettre en évidence que les anomalies du sommeil les plus fréquemment retrouvées dans une population avec troubles psychotiques sont l’insomnie d’initiation (allongement de la latence au sommeil), une augmentation du temps d’éveil après l’endormissement résultant en une diminution de l’efficacité de sommeil et du temps total de sommeil. La méta-analyse de Chouinard et coll. (2004) fut la première à démontrer des différences selon l’absence ou la présence de traitement antipsychotique, notant un temps d’éveil après l’endormissement augmenté et une diminution du stade de sommeil N2 dans la population n’ayant jamais reçu de traitement antipsychotique. Il est donc possible que les traitements pharmacologiques induisent une normalisation à long terme des réveils nocturnes et du sommeil N2, bien qu’il semble également y avoir une amplification de certains autres problèmes en lien avec des effets résiduels d’un sevrage des antipsychotiques (Chan et coll., 2017 ; Chouinard et coll., 2004). Outre la présence d’un traitement pharmacologique, plusieurs autres facteurs peuvent influencer les profils d’anomalies identifiés, tels que la phase de la maladie, le sous-type diagnostique ou les symptômes prédominants (Chan et coll., 2017).
La majorité des études montre un déficit du sommeil lent profond (stade N3) dans la schizophrénie. Cette anomalie refléterait un mécanisme par lequel il y aurait un élagage synaptique aberrant durant l’adolescence (Feinberg, 1982) empêchant le cortex préfrontal de générer les ondes EEG lentes propres à ce stade. Des études récentes ont démontré une association entre la production de ces ondes et le niveau de synchronisation des neurones corticaux, qui dépend de la force et densité synaptiques (Kurth et coll., 2010). Certains auteurs croient qu’une amélioration du sommeil lent profond chez les patients schizophrènes pourrait revêtir un avantage clinique significatif (Benson, 2006).
Les données polysomnographiques sont variables en ce qui a trait au sommeil paradoxal. La méta-analyse de Chan et coll. (2017) est la seule à déceler un raccourcissement du délai d’apparition de ce stade. La revue systématique de Benson et coll. (2005) et une méta-analyse (Chouinard et coll., 2004) n’ont pas montré d’augmentation ou diminution dans la durée du sommeil paradoxal chez les patients schizophrènes alors que la méta-analyse de Chan et coll. (2017) met en évidence une diminution seulement dans les sous-groupes de patients avec une maladie chronique (plus de 3 ans de maladie) et ceux qui sont sous traitement antipsychotique, laissant supposer encore une fois un effet secondaire dû à la médication.
Corrélations neurophysiologiques et structurales
Plusieurs études ont quantifié les ondes cérébrales durant le sommeil chez les patients avec schizophrénie, démontrant une diminution dans l’activité des ondes lentes, une augmentation de l’activité à haute fréquence beta et gamma chez les patients non médicamentés (et corrélés avec les symptômes psychotiques) et une diminution du nombre et de l’amplitude des fuseaux du sommeil, suggérant ainsi une anomalie dans les circuits thalamo-réticulaire et thalamo-cortical (Kamath et coll., 2015). Ces anomalies différencieraient les patients souffrant de psychose des sujets sains, mais également de leurs parents du premier degré (Cosgrave et coll., 2018).
Autres troubles du sommeil
Syndrome d’apnées/hypopnées du sommeil
On suggère depuis longtemps que la prévalence du syndrome d’apnée/hypopnées du sommeil (SAHS) était plus élevée dans la population avec psychose que dans la population non clinique (Ancoli-Israel et coll., 1999 ; Benson et coll., 1994 ; Kalucy et coll., 2013 ; Sharafkhaneh et coll., 2005 ; Waters et coll., 2012 ; Wu et coll., 2020), possiblement en lien avec une incidence élevée d’obésité, de consommation d’alcool, de tabagisme et d’utilisation d’hypnotiques ou benzodiazépines (Waters et Manoach, 2012). Cependant, certains auteurs déplorent le manque d’études formelles dans ce domaine, qui explique des résultats contradictoires au sein de la littérature, avec des prévalences rapportées entre 1,6 et 52 % (Surani, 2014). Une revue systématique et méta-analyse faite récemment n’a d’ailleurs pas pu mettre en évidence une prévalence plus élevée de SAHS dans les troubles psychotiques que dans d’autres conditions psychiatriques (Gupta et coll., 2015 ; Stubbs et coll., 2016).
Rêves et cauchemars
La schizophrénie, de par ses symptômes entraînant une perte de contact avec la réalité, a longtemps fasciné chercheurs et cliniciens s’intéressant à l’onirologie. L’identification du sommeil paradoxal et son association avec la production de rêves en 1955 ont renforcé l’hypothèse d’une intrusion des mauvais rêves et des cauchemars dans l’état d’éveil chez les personnes schizophrènes. Il semble toutefois que l’expérience onirique des patients atteints de schizophrénie, qu’ils soient stabilisés avec neuroleptiques (Lusignan et coll., 2009, 2010) ou en phase aiguë d’un épisode psychotique (Lusignan et coll., 2005), ne se distingue guère de ceux des participants témoins, si ce n’est qu’elle tende à inclure un plus grand nombre de personnages étrangers que connus et que leurs récits sont plus courts (même suite à un contrôle du nombre de questions posées). Lorsque les participants ont à coter la bizarrerie de leurs rêves, ils les jugent moins bizarres que ne le font les sujets témoins (Lusignan et coll., 2009).
Il n’en demeure pas moins qu’une revue systématique a montré une association entre les mauvais rêves/cauchemars et les troubles mentaux, association qui ne serait qu’en partie expliquée par la prise de psychotropes (qui peuvent provoquer des rêves vivides chez certains). La relation avec les troubles psychotiques est moins claire, mais plusieurs études ont relevé une fréquence importante de cauchemars dans cette population (Chouinard et coll., 2002 ; Lusignan et coll., 2009 ; Waters et coll., 2017) qui seraient associés à une plus grande sévérité de la maladie (Sheaves et coll., 2015) et à un risque accru de gestes suicidaires (en comorbidité avec l’insomnie) (Li et coll., 2015). La littérature suggère d’ailleurs que lorsque les cauchemars gagnent en intensité, ils pourraient être le prélude d’une décompensation psychotique (Levin et Daly, 1998). Parmi les parasomnies, la récurrence de cauchemars serait le meilleur facteur prédicteur d’une psychose à l’adolescence (Thompson et coll., 2015). L’American Academy of Sleep Medicine recommande comme traitement le prazosin (un antagoniste des récepteurs adrénergiques alpha 1), mais également la TCC-i. Les traitements psychologiques des cauchemars semblent agir par l’augmentation du sentiment de contrôle, une diminution de la peur, la restauration du sommeil et la restructuration de croyances inappropriées (Seeman, 2017). La thérapie cognitivo-comportementale des cauchemars pour la population schizophrène est une avenue prometteuse de traitement (Sheaves et coll., 2019).
Mouvements involontaires liés au sommeil
Peu d’études existent sur la présence des troubles du mouvement au cours du sommeil chez les patients avec schizophrénie. Il semble toutefois que chez les patients sous traitement avec antipsychotiques, la prévalence du syndrome des jambes sans repos (SJSR) serait deux fois plus élevée que dans la population générale (Benson, 2015). Ce syndrome, ainsi que le trouble du mouvement périodique des membres (PLMD) peuvent être associés à l’insomnie et sont souvent peu reconnus chez les patients avec troubles psychotiques ou confondus avec l’acathisie (Pampoulova et coll., 2001). À l’heure actuelle, la littérature ne permet pas de confirmer si ces anomalies du mouvement s’inscrivent dans la pathologie de la schizophrénie ou s’ils sont une conséquence de l’hypodopaminergie induite par le traitement antipsychotique. Le SJSR et le PLMD répondent effectivement bien aux agonistes dopaminergiques, suggérant l’implication d’un déficit de dopamine dans leur pathophysiologie. Ce ne sont cependant pas tous les patients sous antipsychotiques qui développent ces anomalies et il a été proposé qu’une vulnérabilité génétique (possiblement comme un polymorphisme du gène BTBD9) serait nécessaire (Benson, 2015).
Corrélations cliniques
La corrélation clinique entre ce qui est observé en laboratoire de sommeil et les atteintes fonctionnelles d’un individu demeure à établir, bien que certaines perturbations, comme l’insomnie, sont reconnues comme symptômes précurseurs ou annonciateurs d’une décompensation psychotique ou rechute (Benson, 2006). Par ailleurs, le clinicien est souvent confronté à deux grands pôles de perturbations du cycle veille-sommeil dans la population avec schizophrénie : formes positives, caractérisées par des altérations du cycle importantes (réductions du temps de sommeil, difficultés d’endormissement, réveils fréquents, grande variation d’une nuit à l’autre) et les formes déficitaires, où il est possible d’observer une tendance à vouloir rester au lit ou une inversion du rythme circadien, qui peuvent être associés aux symptômes négatifs ou aux bizarreries comportementales (Vanelle, 2009).
Le tableau 3 résume les corrélations cliniques entre les troubles du sommeil et les dimensions de l’expérience psychotique.
L’importance d’une prise en charge globale
Ces données illustrent bien que les troubles du sommeil, bien qu’absents des critères diagnostiques des troubles psychotiques, ne peuvent être négligés dans le plan thérapeutique avec cette population. Il est primordial d’inclure les deux conditions dans les interventions, car les données actuelles suggèrent fortement que les troubles du sommeil exacerbent et maintiennent les symptômes psychotiques, qui à leur tour, vont perturber le sommeil, créant ainsi un cercle pathologique (Morgenthaler et coll., 2006 ; DSM-5, 2013 ; Winokur, 2015).
Les antipsychotiques, pierre angulaire du traitement des troubles psychotiques, sont généralement reconnus pour entraîner une amélioration du sommeil la nuit, mais parfois au prix d’une somnolence diurne. Des études par polysomnographie ont démontré une amélioration objective des paramètres du sommeil, sans toutefois atteindre la rémission totale : malgré une variation dans les résultats rapportés par la littérature, il semble que les antipsychotiques de 1ère génération soit associés à une amélioration de l’induction et du maintien du sommeil, mais également à une inhibition du sommeil paradoxal, tandis que les antipsychotiques de seconde génération facilitent la consolidation du sommeil et augmentent les phases de sommeil profond lent et du sommeil paradoxal (Godbout et Lusignan, 2016). Leur utilisation comme hypnotique chez les populations exemptes de comorbidités psychiatriques n’est toutefois pas appuyée par la littérature.
Tableau 3
Relation entre les symptômes cliniques et les variables du sommeil chez les patients avec schizophrénie
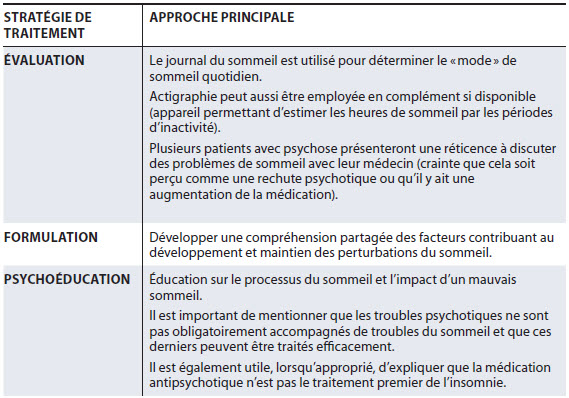
Il est généralement accepté que le traitement avec antipsychotiques, de même que l’arrêt de ce traitement, affectent l’architecture du sommeil des patients avec psychose. Les études sur le sujet suggèrent fortement que les paramètres du sommeil varient selon les sous-types de traitement, leur durée ainsi que la durée depuis leur arrêt. Les patients n’ayant jamais reçu de traitement présentent des profils beaucoup plus homogènes que ceux ayant reçu des traitements (même cessés) (Chouinard et coll., 2004). Malgré la normalisation de certains paramètres du sommeil suite à l’introduction d’un antipsychotique, la médication est souvent peu efficace, génère trop d’effets secondaires ou est mal acceptée, d’où l’importance d’offrir des interventions différentes ciblant les problèmes du sommeil dans cette population. Dans ce contexte de comorbidités, particulièrement aussi intriquées que sont les troubles psychotiques et du sommeil, une approche comme la thérapie cognitivo-comportementale pour l’insomnie (TCC-i), est de mise.
L’approche de la TCC-i est particulièrement intéressante compte tenu du flou existant au sujet des mécanismes pathophysiologiques des troubles psychotiques et des troubles du sommeil et la relation existant entre les deux. Les manifestations de la psychose sont multiples et touchent les perceptions, les pensées, les émotions et les comportements des individus qui en sont atteints et peuvent entraîner des troubles du sommeil par plusieurs mécanismes neurobiologiques encore mal définis. La TCC-i permet donc de traiter la plainte indépendamment du mécanisme d’apparition du symptôme. De plus, une perte de sommeil est associée à des styles d’adaptation problématiques, incluant une préférence diminuée pour la réévaluation cognitive positive (Cohrs, 2008). Ce dernier point est cliniquement pertinent puisqu’il n’y a pas que des mécanismes biologiques qui expliquent l’évolution négative des troubles du sommeil chez les gens atteints de schizophrénie : en présence d’affects négatifs et de sommeil objectivement perturbé, la perception qu’à un individu de son sommeil (c.-à-d. l’évaluation subjective positive) sera un facteur de protection (Cosgrave et coll., 2016 ; Cosgrave et coll., 2018). Il devient donc essentiel de travailler les cognitions entourant le sommeil.
La TCC-i inclut des interventions éducatives (psychoéducation, hygiène du sommeil), comportementales (relaxation, restriction du sommeil, contrôle des stimuli, intention paradoxale) ou cognitives (identification et restructuration des distorsions cognitives et inquiétudes excessives à propos du sommeil) (Goulet et coll., 2013 ; Morin et coll., 2012 ; Morin et coll., 2003). La plus récente des méta-analyses regroupait 87 études et confirmait l’efficacité globale de la TCC-i pour traiter l’insomnie primaire (van Straten et coll., 2018).
La TCC-i pour les individus à ultra-haut risque de psychose
Comme les troubles du sommeil sont souvent présents dans la phase prodromique des troubles psychotiques et que ceux-ci sont des facteurs prédictifs de l’apparition et du maintien des expériences psychotiques chez les adolescents, leur conférant ainsi un risque « ultra-haut » de transition vers la psychose, le traitement des troubles du sommeil dans cette population pourrait potentiellement contribuer à prévenir cette évolution. Une étude pilote a démontré que les interventions TCC-i étaient réalisables et acceptables avec un groupe d’individus âgés entre 14 et 24 ans considérés à ultra-haut risque de psychose. Les interventions étaient adaptées à ce groupe particulier, abordant plus spécifiquement la restriction des appareils électroniques en soirée ou durant la nuit et établissant une hiérarchie des comportements favorisant le sommeil plutôt que le contrôle des stimuli strict (puisque les adolescents n’ont habituellement que leur chambre comme lieu personnel et intime, avec leur lit servant plusieurs fonctions). En plus d’une amélioration significative sur le plan des troubles du sommeil (large taille d’effet), des améliorations modestes à modérées ont été observées sur le bien-être psychologique et les expériences psychotiques. (Bradley et coll., 2017). Ces résultats ont par la suite été répliqués (Waite et coll., 2018).
La tcc-i pour les individus atteints de troubles psychotiques
Plusieurs études et méta-analyses ont démontré que la TCC-i génère des résultats positifs même lorsque l’insomnie est associée à d’autres conditions psychiatriques comme la psychose (Freeman et coll., 2015 ; Myers et coll., 2011). Les protocoles doivent cependant être adaptés à l’individu, au contenu de ses symptômes psychotiques ainsi qu’aux milieux dans lesquels il évolue.
Par exemple, il a été démontré que la durée d’une hospitalisation pouvait être en partie prédite par les troubles du sommeil chez les patients psychotiques (Langsrud et coll., 2016) : il devient donc intéressant de proposer des adaptations au contexte hospitalier pouvant améliorer l’efficacité du traitement (Tsiachristas et coll., 2018). Sheaves et collègues (2017) ont ainsi conçu un protocole de TCC-i avec trois adaptations : 1) optimisation de l’exposition à la lumière et noirceur pour stabiliser les rythmes circadiens ; 2) discussion sur le sommeil et l’activité, mesurés par appareils ambulatoires, pour favoriser l’engagement des patients et leur motivation ; et 3) administration des interventions dans un délai de 2 semaines (5 séances minimum). Les 20 patients ayant reçu ce modèle d’intervention, plutôt que le traitement standard, ont connu une amélioration plus rapide de leurs troubles du sommeil et ont également eu congé plus d’une semaine avant le groupe contrôle. Cette étude a démontré qu’il est possible d’offrir un traitement psychothérapeutique aux patients hospitalisés et que ceux-ci ont souvent la motivation d’y participer.
Bien que d’autres études soient nécessaires pour établir un protocole de TCC-i spéficique à la population avec psychose, il semble que les protocoles standards (avec certaines modifications – tableau 4) puissent être utilisés avec succès.
Tableau 4
Composantes clés de la thérapie cognitivo-comportementale pour l’insomnie dans la population psychotique (inspirées de Chiu et coll., 2016 et de Goulet et coll., 2013)
Conclusion
Les recherches récentes sur les troubles psychotiques ont permis de confirmer la grande prévalence des troubles du sommeil dans cette population et d’identifier les principaux profils des perturbations du cycle d’éveil/sommeil (malgré le manque de consensus). Bien que l’association reliant les troubles du sommeil et les troubles psychotiques demeure à clarifier, les études démontrent qu’elle serait bidirectionnelle et peut engendrer un cercle vicieux où ces deux composantes s’aggravent mutuellement. En conséquence, les troubles du sommeil représentent une cible thérapeutique importante pour l’intervention sur les symptômes positifs et cognitifs. Dans ce contexte de comorbidités, les modèles unifiés en thérapie cognitivo-comportementales (TCC) pourraient être un traitement de choix, à condition d’adapter les protocoles de TCC-i à une population avec trouble psychotique (TCCip). Pourtant, alors que les mécanismes pathophysiologiques et corrélats neurobiologiques derrière cette relation sont de plus en plus étudiés, l’expérience subjective de ces troubles du sommeil chez les gens atteints de psychose demeure un sujet de recherche négligé. Il est raisonnable de penser que l’expérience des perturbations du sommeil dans ce groupe particulier peut différer de la population générale, en lien avec le large éventail des symptômes dont ils souffrent et les préjugés dont ils sont victimes. De futures études sur ce domaine pourraient permettre le développement de protocoles de thérapie cognitivo-comportementale pour les troubles du sommeil adaptés à la population avec troubles psychotiques.
Parties annexes
Notes
-
[1]
Les auteurs ont observé des perturbations du sommeil (insomnie initiale et terminale, éveils nocturnes, pauvre efficacité du sommeil) chez 83 % des patients en phase aiguë et 47 % en phase chronique (Cohrs, 2008).
-
[2]
Ces paramètres ont été évalués par les outils suivants : « Green et coll. Paranoid Thought Scales (GPTS), partie B » pour la paranoïa (principalement les idées de persécution) et « Specific Psychotic Experience Questionnaire (sous-échelle des hallucinations) » pour les hallucinations (Freeman et coll., 2017).
Bibliographie
- Afonso, P., Figueira, M.L. et Paiva, T. (2011). Sleep-promoting action of the endogenous melatonin in schizophrenia compared to healthy controls. Int J Psychiatry Clin Pract, 15, 311-315.
- American Psychiatric Association. (2013). Diagnostic and statistical manual of mental disordersDSM-5 (5e éd.). Arlington, VA : American Psychiatric Publishing.
- Ancoli-Israel, S., Martin, J., Jones, D.W. et coll. (1999). Sleep-disordered breathing and periodic limb movements in sleep in older patients with schizophrenia. Biological Psychiatry, 45, 1426-1432.
- Anderson, K.N. et Bradley, A.J. (2013). Sleep disturbance in mental health problems and neurodegenerative disease. Nat Sci Sleep, 5, 61-75.
- Anderson, C. et Platten, C.R. (2011). Sleep deprivation lowers inhibition and enhances impulsivity to negative stimuli. Behav Brain Res, 217, 463-466.
- Bauer, M., Grof, P., Rasgon, N., Bschor, R. et coll. (2006). Temporal relation between sleep and mood in patients with bipolar disorder. Bipolar Disorders, 8(2), 160-167.
- Benca, R.M., Obermeyer, W.H., Thisted, R.A. et coll. (1992). Sleep and psychiatric disorders : a meta-analysis. Arch Gen Psychiatry, 49, 651-668.
- Benson, K.L. (2015). Sleep in schizophrenia : pathology and treatment. Sleep Med Clin, 10(1), 49-55.
- Benson, K.L., Faull, K.F. et Zarcone, V.P. (1991). Evidence for the role of serotonin in the regulation of slow wave sleep in schizophrenia. Sleep, 14, 133-139.
- Benson, K.L. et Feinberg, I. (2010). Schizophrenia. In : Kryger, M.H., Roth, T., Dement, W.C., editors. Principles and practice of sleep medicine. 5th edition. Philadelphia : Elsevier Saunders ; p. 1501-1511.
- Benson, K.L., Sullivan, E.V., Lim, K.O. et coll. Slow wave sleep and CT measures of brain morphology in schizophrenia. Psychiatry Res, 60, 125-134.
- Benson, K. et Zarcone, V.P. (1993). REM sleep eye movement activity in schizophrenia and depression. Arch Gen Psychiatry, 50, 474-482.
- Benson, K. et Zarcone, V.P. (1994). Schizophrenia. In : Kryger, M., Roth, T. and Dement, W., Eds., Principles and Practices of Sleep Medicine, Elsevier Limited, Philadelphia.
- Bersani, F.S., Iannitelli, A., Pacitti, F. et Bersani, G. (2012). Sleep and biorythm disturbances in schizophrenia, mood and anxiety disorders : a review. Rivista di psichiatria, 47(5), 365-375.
- Besedovsky L, Lange T et Haack M. (2019). The Sleep-Immune Crosstalk in Health and Disease. Physiol Rev, 99(3) :1325-1380.
- Bradley, J., Freeman, D., Chadwick, E., Harvey, A.G., Mullins, B. et coll. (2017). Treating sleep problems in young people at ultra-high risk of psychosis : a feasibility case series. Behav Cogn Psychother, 30, 1-16.
- Bromundt, V., Köster, M., Georgiev-Kill, A., Opwis, K., Wirz-Justice, A., Stoppe, G. et coll. (2011). Sleep-wake cycles and cognitive functioning in schizophrenia. Br J Psychiatry, 198, 269-276.
- Chiu, V.W., Harvey, R.H., Sloan, N.B., Ree, M., Lin, A., Janca, A. et Waters, F. (2015). Cognitive and behavioral factors associated with insomnia in inpatients with schizophrenia and related psychoses. Journal of Nervous & Mental Disease, 203(10), 798-803.
- Chiu, V.W., Ree, M., Janca, A. et Waters, F. (2016). Sleep in schizophrenia : Exploring subjective experiences of sleep problems, and implications for treatment.Psychiatric Quarterly, 87(4), 633-648.
- Chouinard, S., Pampoulova, T., Poulin, J., Lecomte, Y. et coll. (2002). Dream characteristics in middle-aged, non hospitalized patients with chronic schizophrenia. Sleep,25 (suppl.), A301-302.
- Chouinard, S., Poulin, J., Stip, E. et Godbout, R. (2004). Sleep in untreated patients with schizophrenia : A meta-analysis. Schizophrenia Bulletin, 30(4), 957-967.
- Cohrs, S. (2008). Sleep disturbances in patients with schizophrenia : impact and effect of antipsychotics. CNS Drugs, 22(11), 939-962.
- Cosgrave, J., Haines, R., van Heugten-van der Kloet, D., Purple, R., Porcheret, K., Foster, R. et Wulff, K. (2016). The interaction between subclinical psychotic experiences, insomnia and objective measures of sleep. Schizophrenia Research.
- Cosgrave, J., Wulff, K. et Gehrman, P. (2018). Sleep, circadian rhythms, and schizophrenia : where we are and where we need to go. Curr Opin Psychiatry, 31(3), 176-182. doi :10.1097/YCO.0000000000000419
- Daley, M., Morin, C.M., Le Blanc, M., Grégoir, J.P. et Savard, J. (2009). The economic burden of insomnia : direct and indirect costs for individuals with insomnia syndrome, insomnia symptoms, and good sleepers. Sleep, 32, 55-64.
- Daley, M., Morin, C.M., Le Blanc, M., Grégoir, J.P. et Savard, J. (2009b). Insomnia and its relationship to health-care utilization, wotk absenteism, productivity and accidents. Sleep Med, 10, 427-438.
- de Bruin, E.J., Bögels, S.M., Oort, F.J. et Meijer, A.M. (2015). Efficacy of cognitive behavioral therapy for insomnia in adolescents : a randomized controlled trial with internet therapy, group therapy and a waiting list condition. Sleep, 38, 1913-1926.
- Diaz, G.A., Costanzo, M.C., Rosas, M.E. et Arroyo, M.B. (2017). Sleep disorders in schizophrenia. A review of literature. Theranostics of Brain Disorders, 1(5), 555575
- Dzirasa, K., Ribeiro, S., Costa, R., Santos, L.M., Lin, S.-C., Grosmark, A., Sotnikova, T.D., Gainetdinov, R.R., Caron, M.G. et Nicolelis, M.A.L. (2006). Dopaminergic control of sleep-wake states. Journal of Neuroscience, 26(41), 10577-10589.
- Ekirch, A.R. (2006). At Days Close : Night in Times Past (1ère éd.). New York : W.W. Norton & Company.
- Feinberg, I., Koresko, R.L. et Gottlieb, F. (1965). Further observations on electrophysiological sleep patterns in schizophrenia. Comp Psychiatry, 6, 21-24.
- Feinberg I. (1982). Schizophrenia : caused by a fault in programmed synaptic elimination during adolescence ?. J Psychiatr Res, 17(4), 319-334.
- Ferrarelli, F., Huber, R., Peterson, M.J., Massimini, M., Murphy, M., Riedner, B.A. et coll. (2007). Reduced sleep spindle activity in schizophrenia patients. Am J Psychiatry, 164(3), 483-492.
- Ferrarelli, F. et Tononi, G. (2016). What are sleep spindle deficits telling us about schizophrenia ? Biological Psychiatry, 80, 577-578.
- Fortier-Brochu, E., Beaulieu-Bonneau, S., Ivers, H. et Morin, C.M. (2012). Insomnia and daytime cognitive performance : a meta-analysis. Sleep Med Rev, 16(1), 83-94.
- Franzen, P.L. et Buysse, D.J.(2017). Sleep in psychiatric disorders. In : Chokroverty, S. (éd), Sleep Disorders Medicine, Springer Science+ Business Media, New York.
- Freeman, D. (2007). Suspicious minds : the psychology of persecutory delusions. Clinical Psychology Review, 27, 425-457.
- Freeman, D., Brugha, T., Meltzer, H., Jenkins, R., Stahl, D. et coll. (2010). Persecutory ideation and insomnia : findings from the second British National survey of psychiatry mobidity. Journal of Psychiatric Research, 44, 1021-1026.
- Freeman, D., McManus, S., Brugha, T., Meltzer, H., Jenkins, R. et coll. (2010b). Concomitants of paranoia in the general population. Psychological Medicine, 1-14.
- Freeman, D., Stahl, D., McManus, S., Meltzer, H., Brugha, T. et coll. (2012). Insomnia, worry, anxiety and depression as predictors of the occurrence and persistence of paranoid thinking. Soc Psychiatry Psychiatr Epidemiol, 47(8), 1195-1203.
- Freeman, D., Pugh, K., Vorontsova, N. et Southgate, L. (2009). Insomnia and paranoia. Schizophrenia Research, 108, 280-284.
- Freeman, D., Sheaves, B., Goodwin, G.M., Yu, L.-M., Nickless, A., Harrison, P.J. et coll. (2017). The effects of improving sleep on mental health (OASIS) : a randomised controlled trial with mediation analysis. Lancet Psychiatry, 4, 749-758.
- Freeman, D., Waite, F., Startup, H., Myers, E., Lister, R. et coll. (2015). Efficacy of cognitive behavioural therapy for sleep improvement in patients with persistent delusions and hallucinations (BEST) : a prospective, assessor-blind, randomised controlled pilot trial. Lancet Psychiatry, 2, 975-983.
- Ganguli, R., Reynolds, C.F.III. et Kupfer, D.J. (1987). EEG sleep in young, never medicated, schizophrenic patients : a comparison with dekusional and nondelusional depressives and with healthy controls. Arch Gen Psychiatry, 44, 36-45.
- Godbout, R. (2016). Troubles du sommeil et de la vigilance. Dans P.Lalonde et G.-F. Pinard (Eds.), Psychiatrie clinique Approche biopsychosociale (pp. 714-749). Chenelière Éducation.
- Godbout, R., et Lusignan, F.-A. (2016). Le sommeil et les rêves dans la schizophrénie. Santé mentale, 205, 37-42.
- Goeree, R. et coll. (2005) « The economic burden of schizophrenia in Canada in 2004’, Current Medical Research and Opinion. Taylor & Francis, 21(12), 2017-2028.
- Goldman, M., Tandon, R., DeQuardo, J.R., Taylor, S.F. et coll. (1996). Biological predictors of 1-year outcome in schizophrenia in males and females. Schizophrenia Research, 21, 65-73.
- Goulet, J., Chaloult, L. et Ngô, T.L. (2013). Guide de pratique pour le traitement de l’insomnie.
- Gupta, M.A., Simpson, F.C. (2015). Obstructive sleep apnea and psychiatric disorders : a systematic review. J Clin Sleep Med, 11(2), 165-175.
- Hartmann, E. et Russ, D. (1979). Frequent nightmares and the vulnerability to schizophrenia : the personality of the nightmare sufferer. Psychopharmacol Bull, 15(1), 10-12.
- Hartmann, E., Russ, D., Oldfield, M., Sivan, I. et Cooper, S. (1987). Who has nightmares ? The personality of the lifelong nightmare sufferer : relationship to schizophrenia and creativity ? Am J Psychiatry, 138(6), 794-797.
- Hobson, J.A., Stickgold, R. et Pace-Schott, E.F. (1998). The neuropsychology of REM sleep dreaming. Neuroreport, 9, R1-14.
- Hoffman, R., Hendrickse, W., Rush, A.J. et coll. Slow-wave activity during non-REM sleep in men with schizophrenia and major depressive disorders. Psychiatry Res, 95, 215-225.
- Holmes, E.P., Corrigan, P.W., Knight, S. et Flaxman, J. (1995). Development of a sleep management program for people with severe mental illness. Psychiatric Rehabilitation Journal, 19(2), 9-15.
- Howland, R.H. (1997). Sleep-onset rapid eye movement periods in neuropsychiatric disorders : implications for the pathophysiology of psychosis. J Nerv Men Dis, 185, 730-738.
- Hurdiel, R., Pezé, T., Daugherty, J. et coll. (2015). Combined effects of sleep deprivation and strenuous exercise on cognitive performances during the North Face Ultra Trail du Mont Blanc (UTMB). J Sports Sci, 33, 670-674.
- Janowsky, D.E., E1-Yousef, M.K., Davis, J.M. et Sekerke, H.J. (1972). A cholinergic-adrenergic hypothesis of mania and depression. Lancet, 2, 632-635.
- Kahn-Greene, E.T., Killgore, D.B., Kamimori, G.H., Balkin, T.J. et Killgore, W.D. (2007). The effects of sleep deprivation on symptoms of psychopathology in healthy adults. Sleep Med, 8. 215-221.
- Kalucy, M.J., Grunstein, R., Lambert, T. et Glozier, N. (2013). Obstruction sleep apnoea and schizophrenia—a research agenda. Sleep Med Rev, 17(5), 357-365.
- Kamath, J., Virdi, S. et Winokur, A. (2015). Sleep disturbances in schizophrenia. Psychiatr Clin N Am, 38, 777-792.
- Kantrowitz, J., Citrome, L. et Javitt, D. (2009). GABAB receptors, schizophrenia and sleep dysfunction. CNS Drugs, 23(8), 681-691.
- Kato, M., Kajimura, N., Okuma, T. et coll. (1999). Association between delta waves during sleep and negative symptoms in schizophrenia. Neuropsychobiology, 39, 165-172.
- Kempenaers, C., Kerkhofs, M., Linkowski, P. et coll. (1988). Sleep EEG variables in young schizophrenic and depressive patients. Biol Psychiatry, 24, 833-838.
- Keshavan, M.S., Miewald, J., Haas, G. et coll. (1995). Slow-wave sleep and symptomatology in schizophrenia and related psychotic disorders. J Psychiatry Res, 29, 303-314.
- Keshavan, M.S., Pettegrew, J.W., Reynolds, C.F.III. et coll. (1995). Biological correlates of slow wave sleep deficits in functional psychoses : 31P-magnetic resonance spectroscopy. Psychiatry Res, 57, 91-100.
- Keshavan, M.S., Reynolds, C.F.III., Ganguli, R. et coll. (1991). Electroencephalographic sleep and cerebral morphology in functional psychosis : a preliminary study with computed tomography. Psychiatry Res, 39, 293-301.
- Keshavan, M.S., Reynolds, C.F.III. et Miewald, J.M., et coll. Delta sleep deficits in schizophrenia. Arch Gen Psychiatry, 55, 443-448.
- Kessler, R.C. et Wang, P.S. (2008). The descriptive epidemiology of commonly occurring mental disorders in the United States. Annual Review of Public Health, 29, 115-129.
- Koresko, R., Snyder, F. et Feinberg, I. Dream time in hallucinating and non-hallucinating schizophrenic patients. Nature, 199, 1118-1119.
- Koyanagi, A. et Stickley, A. (2015). The association between sleep problems and psychotic symptoms in the general population : a global perspective. Sleep, 38(12), 1875-1885.
- Kraepelin E., Barclay R.M. et Robertson G.M. (1919). Dementia Praecox and Paraphrenia. Edinburgh : E. & S. Livingstone.
- Kurth, S., Jenni, O. G., Riedner, B. A., Tononi, G., Carskadon, M. A. et Huber, R. (2010). Characteristics of sleep slow waves in children and adolescents. Sleep, 33(4), 475-480. https://doi.org/10.1093/sleep/33.4.475
- Langsrud, K., Vaaler, A.E., Kallestad, H. et Morken, G. (2016). Sleep patterns as a predictor for length of stay in a psychiatric intensive care unit. Psychiatry Research, 237, 252-256.
- Lauer, C.J., Schreiber, W., Pollmächer, T. et coll. Sleep in schizophrenia : a polysomnographix study on drug-naive patients. Neuropsychopharmacology, 16, 51-60.
- Lee, Y.J., Cho, S.-J., Cho, I.H., Jang, J.H. et Kim, S.J. (2012). The relationship between psychotic-like experiences and sleep disturbances in adolescents. Sleep Medicine, 13, 1021-1027.
- Levin, R. et Nielsen, T.A. (2007). Disturbed dreaming, posttraumatic stress disorder, and affect distress : a review and neurocognitive model. Psychol Bull, 133(3), 482-528.
- Li, S.X., Lam, S.P., Zhang, J. et coll. (2016). Sleep disturbances and suicide risk in an 8-year longitudinal study of schizophrenia-spectrum disorders. Sleep, 39(6), 1275-1282.
- Lieberman JA, Stroup TS, Perkins DO et coll. (2006). The American Psychiatric Publishing textbook of schizophrenia 1st ed. American Psychiatric Pub., Washington, DC, pp xvii, 435 p.
- Liu, Y., Croft, J.B., Wheaton, A.G. et coll. Association between perceived insufficient sleep, frequent mental distress, obesity and chronic diseases among US adults, 2009 behavioral risk factor surveillance system. BMC Public Health 13, 84 (2013). https://doi.org/10.1186/1471-2458-13-84
- Lunsford-Avery, J.R., Le Bourgeois, M.K., Gupta, T. et Mittal, V.A. (2015). Actigraphic measured sleep disturbance predicts increased positive symptoms in adolescents at ultra high-risk for psychosis. Schizophr Res ; published online March 26.
- Lusignan, F.A., Zadra, A., Dubuc, M.J., Daoust, A.M., Mottard, J.P. et Godbout, R. (2009). Dream content in chronically-treated persons with schizophrenia. Schizophrenia Research, 112, 164-173.
- Lusignan, F.A., Godbout. R., Dubuc, M.J., Daoust, A.M., Mottard, J.P. et Zadra, A. (2010). NonREM sleep mentation in chronically-treated persons with schizophrenia. Consciousness and Cognition, 19(4), 977-985.
- Lusignan, F.A., Daoust, A.M., Stip, E. et Godbout, R. (2005). Dream content in drug-naive schizophrenia : a laboratory investigation. 18th Annual Meeting of the Association of Professional Sleep Societies, Denver (CO), June 18-23 2005. Sleep 2005, 28 (suppl.), A309-A310.
- Lyne, J., Quinlivan, L., Byrne, C.A., Malone, K. et Walsh, C. (2011). Sleep hygiene use in a psychiatry outpatient setting. Irish Medical Journal, 104(2), 49-50.
- Manoach, D.A., Cain, M.S., Vangel, M.G. et coll. (2004). A failure of sleep-dependent procedural learning in chronic, medicated schizophrenia. Biol Psychiatry, 56, 951-956.
- Mansour, H.A., Wood, J., Logue, T. et coll. (2006). Association study of eight circadian genes with bipolar I disorder, schizoaffective disorder and schizophrenia. Genes Brain Behav, 5, 150-157.
- Monti, J.M., BaHammam, A.S., Pandi-Perumal, S.R. et coll. (2013). Sleep and circadian rhythm dysregulation in schizophrenia. Progress in Neuro-Psychopharmacology & Biological Psychiatry, 43(2), 209-216.
- Monti, J.M. et Monti, D. (2004). Sleep in schizophrenia patients and the effects of antipsychotic drugs. Sleep Med Rev, 8(2), 133-148.
- Morgenthaler, T., Kramer, M., Alessi, C., Friedman, L., Boehlecke, B., Brown, T., Coleman, J., Kapur, V., Lee-Chiong, T., Owens, J., Pancer, J. et Swick, T. (2006). Practice Parameters for the psychological and behavioral treatment of insomnia : An update. An American Academy of Sleep Medicine Report. Sleep, 29(11), 1415-1419.
- Morin, C.M. et Benca, R. (2012). Chronic insomnia. Lancet, 379(9821), 1129-1141.
- Morin, C.M., Espie, C.A. (2003). Insomnia : a clinical guide to assessment and treatment. New York : Kluwer Academic/Plenum Publishers.
- Myers, E., Startup, H. et Freeman, D. (2011). Cognitive behavioural treatment of insomnia in individuals with persistent persecutory delusions : A pilot trial. J Behav Ther Exp Psychiatry, 42(3), 330-336.
- Myles, H., Myles, N., Antic, N.A., Adams, R., Chandratilleke, M., Liu, D., Mercer, J., Vakulin, A. et coll. (2016). Obstructive sleep apnea and schizophrenia : a systematic review to inform clinical practice. Schizophrenia Research170, 220-225.
- Neylan, T.C., van Kammen, D.P., Kelley, M.E. et coll. (1992). Sleep in schizophrenic patients on and off haloperidol therapy. Arch Gen Psychiatry, 49, 643-649.
- National Institute for Health and Clinical Excellence (NICE) (2015). Managing long-term insomnia (>4 week). NICE Clinical Knowledge Summary.
- Pampoulova, T., Stip, E. et Godbout, R. (2001). Restless legs syndrome and neuroleptic-induced akathisia in schizophrenia : An exploratory study. International Congress on Schizophrenia Research, Whistler (British Columbia), April 28-May 02 2001. Schizophrenia Research, 49, (1-2, suppl.) : 288.
- Peirson, S.N. et Foster, R.G. Sleep and circadian rhythm disruption in psychosis. In : Colwell, C.S. (éd) Circadian Medicine, First edition, 2015, John Wiley & Sons.
- Petrovsky, N., Ettinger, U., Hill, A. et coll. Sleep deprivation disrupts prepulse inhibition and induces psychosis-like symptoms in healthy humans, 2014. J Neurosci, 34. 9134-9140.
- Pocivavsek, A. et Rowland, L.M. (2018). Basic Neuroscience illuminates causal relationship between sleep and memory translating to schizophrenia. Schizophrenia Bulletin, 44(1), 7-14.
- Poulin, J., Daoust, A., Forest, G., Stip, E. et coll. (2003). Sleep architecture and its clinical correlates in first episode and neuroleptic-naïve patients with schizophrenia. Schizophr Res, 62, 147-153.
- Poulin, J., Chouinard, S, Pampoulova, T., Lecomte, Y., Stip, E. et Godbout, R. (2010). Sleep habits in middle-aged, non-hospitalized men and women with schizophrenia : a comparison with healthy controls. Psychiatry Research, 179(3), 274-278.
- Rao, M.L., Gross, G., Strebel, B., Halaris, A., Huber, G., Bräunig, P. et Marler, M. (1994). Circadian rhythm of tryptophan, serotonin, melatonin, and pituitary hormones in schizophrenia. Biological Psychiatry, 35(3), 151-163.
- Reeve, S., Emsley, R., Sheaves, B. et Freeman, D. (2017). Disrupting Sleep : the effects of sleep loss on psychotic experiences tested in an experimental study with mediation analysis. Schizophrenia Bulletin, 44(3), 662-671.
- Reeve, S., Nickless, A., Sheaves, B. et Freeman, D. (2018). Insomnia, negative affect, and psychotic experiences : Modelling pathways over time in a clinical observational study. Psychiatry Research, 269, 673-680. doi : 10.1016.j.psychres.2018.08.090
- Ritsner, M., Kurs, R., Ponizovsky, A. et coll. (2004). Perceived quality of life in schizophrenia : relationships to sleep quality. Qual Life Res, 13(4), 783-791.
- Ruhrmann, S., Schultze-Lutter, F., Salokangas, R.K.R., Heinimaa, M., Linszen, D. et coll. (2010). Prediction of psychosis in adolescents and young adults at high risk : results from the prospective European prediction of psychosis study. Archives of General Psychiatry, 67, 241-251.
- Sadock, B. J., Kaplan, H. I. e Sadock, V. A. (2014). Kaplan & Sadock’s synopsis of psychiatry : Behavioral sciences/clinical psychiatry (11th ed.). Philadelphia : Wolter
- Sasidharan, A., Kumar, S., Kumar Nair, A., Lukosem A,m Marigowda, V., John, J.P. et Kutty, B.M. (2017). Further evidences for sleep instability and impaired spindle-delta dynamics in schizophrenia : a whole-night polysomnography study with neuroloop-gain and sleep-cycle analysis. Sleep Medicine, 38, 1-13.
- Schlarb, A.A., Liddle, C. C. et Hautzinger, M. (2010). JuSt—a multimodal program for treatment of insomnia in adolescents : a pilot study. Nature and Science of Sleep, 3, 13-20.
- Schwartz, M.D., Kilduff, T.S. (2015). The neurobiology of sleep and wakefulness. Psychiatr Clin N Am, 38, 615-644.
- Seeman, M.V. (2017). Sleep, Nightmares and schizophrenia. Journal of Sleep Disorders and Management, 3(1), 017.
- Sharafkhaneh, A., Giray, N., Richardson, P. et coll. (2005). Association of psychiatric disorders and sleep apnea in a large cohort. Sleep, 28, 1405-1411.
- Sheaves, B., Onwumere, J., Keen, N. et Kuipers, E. (2009). Nightmare in schizophrenic and depressed patients. Eur J Psychiatry, 23, 177-183.
- Sheaves, B. et coll. Nightmares in patients with psychosis : the relation with sleep, psychotic, affective, and cognitive symptoms. The Canadian Journal of Psychiatry. 2015 ; 60(8), 354-361.
- Sheaves, B., Holmes, E. A., Rek, S., Taylor, K. M., Nickless, A., Waite, F., Germain, A., Espie, C. A., Harrison, P. J., Foster, R. et Freeman, D. (2019). Cognitive Behavioural Therapy for Nightmares for Patients with Persecutory Delusions (Nites) : An Assessor-Blind, Pilot Randomized Controlled Trial. Canadian journal of psychiatry. Revue canadienne de psychiatrie, 64(10), 686-696.
- Sheaves B., Bebbington P. E., Goodwin G. M., Harrison P. J., Espie C. A., Foster R. G. et Freeman D. (2016). Insomnia and hallucinations in the general population : findings from the 2000 and 2007 British Psychiatric Morbidity Surveys. Psychiatry Research, 241, 141-146.
- Soehner, A.M., Kaplan, K.A. et Harvey, A.G. (2013). Insomnia comorbid to severe psychiatric illness. Sleep Med Clin ; 8(3), 361-371.
- Stahl, S.M., Mignon, L. et Meyer, J.M. (2009). Which comes first : atypical antipsychotic treatment or cardiometabolic risk ? Acta Psychiatr Scand, 119(3), 171-179.
- Steger, B. (2003). Getting Away with Sleep : Social and Cultural Aspects of Dozing in Parliament. Social Science Japan Journal,6(2), 181-197.
- Stubbs, B., Vancampfort, D., Veronese, N., Solmi, M., Gaughran, F., Manu, P. et coll. (2016). The prevalence and predictors of obstructive sleep apnea in major depressive disorder, bipolar disorder and schizophrenia : A systematic review and meta-analysis. Journal of Affective Disorders, 197, 259-267.
- Surani, S.R. (2014). Diabetes, sleep apnea, obesity and cardiovascular disease : why not address them together ? World J Diabetes, 5(3), 381-384.
- Takao, T., Tachikawa, H., Kawanishi, T. et coll. (2007). CLOCK gene T3111C polymorphism is associated with Japanese schizophrenics : a preliminary study. Eur Neuropsychopharmacol, 17, 273-276.
- Tandon, R., Shipley, J.E., Taylor, S. et coll. (1992). Electroencephalographic sleep abnormalities in schizophrenia : relationship to positive/negative symptoms and prior neuroleptic treatment. Arch Gen Psychiatry, 49, 185-194.
- Taylor, S.F., Tandon, R., Shipley, J.E. et coll. Sleep onset REM periods in schizophrenic patients. Biol Psychiatry, 30, 205-209.
- Tekell, J.L., Hoffman, R., Hendrickse, W. et coll. (2005). High frequency EEG activity during sleep : characteristics in schizophrenia and depression. Clin EEG Neurosci, 36, 25-35.
- Thaker, G.K., Wagman, A.M.I. et Tamminga, C.A. (1990). Sleep polygraphy in schizophrenia : methodological issues. Biol Psychiatry, 28, 240-246.
- Thompson, A., Lereya, S.Y., Lewis, S., Zammit, L.S., Fisher, L. et coll. (2015). Childhood sleep disturbance and risk of psychotic experiences at 18 : UK birth cohort. Br J Psychiatry, 207, 23-29.
- Tsiachristas, A., Waite, F., Freeman, D. et Luengo-Fernandez, R. (2018). Cost-effectiveness of cognitive-behavioural therapy for sleep disorder added to usual care in patients with schizophrenia : the BEST study. BJPsych open, 4(3), 126-135.
- Vanelle, J.M. (2009). Schizophrénie et rythmes circadiens. L’Encéphale, Supplément2, S80-83.
- Van Kammen, D.P., Van Kammen, W.M., Peters, J. et coll. (1988). Decreased slow-wave sleep and enlarged lateral ventricles in schizophrenia. Neuropsychopharmacology, 1, 265-271.
- Van Straten, A., van der Zweerde, T., Kleiboer, A., Cuijpers, P., Morin, C.M. et Lancee, J. (2018). Cognitive and behavioral therapies in the treatment of insomnia : A meta-analysis. Sleep Medicine Reviews, http://dx.doi.org/10.1016/j.smrv.2017.02.001
- Voss, U., D’Agostino, A., Kolibius, L., Klimke, A., Scarone, S. et Hobson, J. A. (2018). Insight and Dissociation in Lucid Dreaming and Psychosis. Frontiers in Psychology, 9, 2164.
- Waite, F., Bradley, J., Chadwick, E., Reeve, S., Bird, J.C. et Freeman, D. (2018). The experience of sleep problems and their treatment in young people at ultra-high risk of psychosis : a thematic analysis. Front. Psychiatry, 9(35). doi :10.3389/fpsyt.2018.00375
- Waters, F., Sinclair, C., Rock, D., Jablensky, A., Foster, R.G. et Wulff, K. (2011). Daily variations in sleep-wake patterns and severity of psychopathology : a pilot study in community-dwelling individuals with chronic schizophrenia. Psychiatry Research, 187(1-2), 304-306, doi : 10.1016/j.psychres.2011.01.006
- Waters, F., Chiu, V., Atkinson, A. et Blom, J. D. (2018). Severe sleep deprivation causes hallucinations and a gradual progression toward psychosis with increasing time awake. Frontiers in Psychiatry, 9, 303.
- Waters, F., Chiu, V., Janca, S., Atkinson, A. et Ree, M. (2015). Preferences for different insomnia treatment options in people with schizophrenia and related psychoses : A qualitative study. Frontiers in Psychology.
- Waters, F. et Manoach, D.S. (2012). Sleep dysfunctions in schizophrenia : a practical review. Open Journal of Psychiatry, 2, 384-392.
- Waters, F., Faulkner, D., Naik, N. et coll. (2012). Effects of polypharmacy on sleep in psychiatric inpatients. Schizophrenia Research, 139, 225-228.
- Waters, F., Moretto, U. et Dang-Vu, T.T. (2017). Psychiatric illness and parasomnias : a systematic review. Curr Psychiatry Rep, 19 (37).
- Winokur, A. (2015). The relationship between sleep disturbances and psychiatric disorders : introduction and overview. Psychiatr Clin N Am, 38 ; 603-614.
- Wu, Y.Y., Chang. E.T., Yang, Y.C., Chen, S.F., Hsu, C.Y. et Shen, Y.C. (2020) Risk of obstructive sleep apnea in patients with schizophrenia : a nationwide population-based cohort study [published online ahead of print, 2020 May 13]. Soc Psychiatry Psychiatr Epidemiol. Doi :10.1007/s00127-020-01870-4
- Wulff, K., Dijk, D.-J., Middleton, B., Foster, R.G. et Joyce, E.M. (2012). Sleep and circadian rhythm disruption in schizophrenia. British Journal of Psychiatry, 200, 308-316.
- Yang, C. et Winkelman, J. (2006). Clinical significance of sleep EEG abnormalities in chronic schizophrenia. Schiz Res, 82, 251-260.
- Zarcone, V.P. et Benson, K.L. (1997). BPRS symptom factors and sleep variables in schizophrenia. Psychiatry Res, 66, 111-120.
- Zarcone, V.P., Benson K.L. et Berger, P.A. Abnormal rapid eye movement latencies in schizophrenia. Arch Gen Psychiatry, 44, 45-48.
Liste des figures
Figure 1
Similitudes cliniques entre la privation de sommeil et la schizophrénie (adapté de Pocivavsek et Rowland, 2018)
Liste des tableaux
Tableau 1
Résumé des méta-analyses sur les troubles du sommeil dans la schizophrénie
(TST : temps de sommeil total ; ES : efficacité du sommeil ; LS = latence du sommeil ; SLP : sommeil lent profond ; LATSP : latence du sommeil paradoxal ; densité MORs = densité des mouvements oculaires rapides en SP ; TEN : temps d’éveils nocturnes ; N1 = sommeil lent léger de stade 1 ; N2 : sommeil lent léger de stade 1 ; N3 : sommeil lent profond de stades 3 + 4.
Tableau 2
Synthèse des profils d’anomalies du sommeil chez les personnes atteintes de psychose
Latence du sommeil (SL) : temps nécessaire pour s’endormir ; Temps de sommeil total (TST) : somme des minutes passées dans un de stades de sommeil ; période de sommeil : durée de temps écoulé entre l’endormissement et le réveil final (incluant les réveils nocturnes) ; Temps d’éveils nocturne (TEN) : durée de temps éveillé entre le moment d’endormissement et le réveil final ; Efficacité du sommeil (ES) : (TST/période de sommeil) * 100.
Tableau 3
Relation entre les symptômes cliniques et les variables du sommeil chez les patients avec schizophrénie
Tableau 4
Composantes clés de la thérapie cognitivo-comportementale pour l’insomnie dans la population psychotique (inspirées de Chiu et coll., 2016 et de Goulet et coll., 2013)