Résumés
Résumé
Une des approches actuelles de la réhabilitation offerte aux patients avec un trouble schizophrénique privilégie la combinaison de stratégies cognitives et psychosociales. Paradigme de ce courant, le programme IPT (Integrated Psychological Treatment) a fait l’objet de plusieurs recherches contrôlées et son efficacité ne semble plus devoir être prouvée. Néanmoins, son utilisation et son efficacité dans la pratique clinique courante sont encore des questions ouvertes et peu explorées. Cet article s’intéresse à ces questions et prend comme assises notre expérience avec l’IPT dans un contexte ambulatoire de psychiatrie adulte. Les résultats montrent que seule une minorité de patients participe à l’IPT dans son intégralité. De plus, les patients qui récusent ou ceux qui agréent le projet de participer aux activités de réhabilitation ont un profil analogue sur les plans démographique, clinique, symptomatique et cognitif. Par ailleurs, nous avons constaté que ces deux groupes de patients présentent une évolution similaire deux ans après l’évaluation initiale au niveau du taux de réadmission, du nombre d’hospitalisations, de la durée des séjours et du nombre de suicides. Ce constat suggère que dans un milieu psychiatrique riche, l’apport spécifique des diverses stratégies de l’IPT se perd vraisemblablement dans la synergie avec d’autres types d’interventions. En outre, il soulève la question de définir un plan de réhabilitation plus individualisé et conforme aux projets propres à chaque patient.
Abstract
Among the actual rehabilitation programs offered to patients with schizophrenic disorders, the IPT (Integrated Psychological Treatment) is one paradigm which combines cognitive and psychosocial strategies. A solid body of evidence, derived from controlled studies, indicates that IPT improves cognitive and social functioning and reduces symptoms severity. Nevertheless, little is known about its efficacy in routine clinical conditions. In this article, the authors address this issue. Our clinical experience with IPT in an ambulatory psychiatric service is presented. The results show that only few patients find useful to participate to all IPT strategies. Patients who refuse or accept to be enrolled in this rehabilitation program share the same demographic, clinical., symptoms and cognitive characteristics. After two years, the outcome of these two groups is similar when we consider the rate of readmissions, the number of hospitalisations, the length of stay and the number of suicides. These observations suggest that IPT strategies in clinical routine are probably less efficient than in well controlled studies. They also raise the question to define an individualised rehabilitation program that fits particular patients’ needs.
Resumen
Uno de los enfoques actuales de la rehabilitación, que se ofrece a los pacientes con un trastorno de esquizofrenia, privilegia la combinación de estrategias cognitivas y psicosociales. Paradigma de esta corriente, el programa IPT (Integrated Psychological Treatment) ha sido objeto de varios estudios controlados y su eficacia no parece tener que ser probada. No obstante, su utilización y su eficacia en la práctica clínica corriente son aún cuestiones abiertas y poco exploradas. Este artículo se interesa por estas cuestiones y toma como base nuestra experiencia con el IPT en un contexto ambulatorio de psiquiatría adulta. Los resultados muestran que sólo una minoría de los pacientes participa en el IPT en su totalidad. Además, los pacientes que rechazan o aquellos que acceden al proyecto de participar en las actividades de rehabilitación tienen un perfil análogo en el plano demográfico, clínico, sintomático y cognitivo. Por otra parte, hemos constatado que estos dos grupos de pacientes, dos años después de la evaluación inicial, presentan una evolución similar, a nivel de la tasa de readmisión, el número de hospitalizaciones, la duración de las mismas y el número de suicidios. Esta constante sugiere que en un medio psiquiátrico rico, el aporte específico de las diversas estrategias del IPT verosímilmente se pierde en la sinergia con otros tipos de intervenciones. Además, plantea el problema de definir un plan de rehabilitación más individualizado y conforme a los proyectos propios de cada paciente.
Resumo
Uma das abordagens atuais da reabilitação oferecida aos pacientes que sofrem de um transtorno esquizofrênico privilegia a combinação de estratégias cognitivas e psicossociais. Paradigma desta corrente, o programa IPT (Integrated Psychological Treatment) foi objeto de várias pesquisas controladas, e sua eficácia não necessita mais ser comprovada. Entretanto, sua utilização e sua eficácia na prática clínica corrente são ainda questões abertas e pouco exploradas. Este artigo interessa-se por estas questões e toma como base nossa experiência com o IPT em um contexto ambulatório de psiquiatria adulta. Os resultados demonstram que apenas uma minoria de pacientes participa do IPT em sua totalidade. Além disto, os pacientes que recusam ou os que aceitam o projeto de participar das atividades de reabilitação têm um perfil análogo nos planos demográfico, clínico, sintomático e cognitivo. Por outro lado, constatamos que estes dois grupos de pacientes apresentam uma evolução similar dois anos depois da avaliação inicial no que diz respeito à taxa de readmissão, ao número de hospitalizações, à duração dos internamentos e ao número de suicídios. Esta constatação sugere que, em um meio psiquiátrico rico, a relação específica das várias estratégias do IPT perde-se provavelmente na sinergia com outros tipos de intervenções. Além disto, ela ressalta a questão de definir um plano de reabilitação mais individualizado e que corresponda aos projetos próprios a cada paciente.
Corps de l’article
La schizophrénie se caractérise par la présence de symptômes psychotiques ainsi que par des difficultés relationnelles, affectives et professionnelles (APA, 1996). Aujourd’hui, il est admis que les perturbations cognitives font également partie de ce tableau (Heinrichs et Zakzanis, 1998). Au vu de l’ensemble de ces particularités, néanmoins hétérogènes, proposer aux patients présentant un trouble schizophrénique un traitement adapté à leurs principales difficultés constitue à la fois un défi et une préoccupation majeure des services psychiatriques hospitaliers et ambulatoires. De nos jours, l’approche thérapeutique des troubles schizophréniques aspire non seulement à éradiquer la présence des symptômes psychiatriques ou à réduire leur intensité mais aussi à améliorer le fonctionnement social et la qualité de vie des patients. Pour atteindre ces objectifs, non seulement de nouveaux médicaments antipsychotiques avec moins d’effets indésirables ont été mis au point (Hawkins et al., 1999 ; Kern et al., 1999 ; Meltzer et McGurk, 1999), mais aussi a-t-on assisté au développement d’approches cognitivo-comportementales globales (Perris, 1994) ou focalisées sur les symptômes positifs résiduels (Chadwick et Lowe, 1994 ; Garety et al., 1996 ; Drury et al., 1996a et b) ainsi qu’à la création de divers modules de réhabilitation cognitivo-comportementaux structurés, standardisés et manualisés (Liberman, 1991). Depuis les années 80, ce dernier mouvement n’a cessé de prendre de l’ampleur.
Dans ce contexte, en Europe, le programme IPT (Integrated Psychological Treatment) de Brenner et collaborateurs (Roder et al., 1988 ; Brenner et al., 1994 ; Pomini et al., 1998) fait actuellement figure de pionnier. L’IPT s’appuie sur le modèle de l’organisation hiérarchique du comportement qui fournit une compréhension des relations complexes entre le stress et le cercle vicieux pathologique qui s’installe entre les perturbations neurobiologiques, les anomalies cognitives et les difficultés d’adaptation sociale (Brenner, 1987). Suivant l’hypothèse centrale de ce modèle, les moyens d’action thérapeutiques cognitifs et psychosociaux devraient permettre d’enrayer ce cercle vicieux. C’est dans cette optique que l’IPT a été développé. Son objectif principal est de réduire par compensation progressive les divers dysfonctionnements cognitifs et sociaux. L’IPT se compose de cinq sous-programmes hiérarchisés. Chaque sous-programme est subdivisé en plusieurs étapes. Les interventions thérapeutiques se situent sur un axe qui procède du cognitif vers le social, du simple vers le complexe et d’un style d’animation directif vers la discussion ouverte centrée. Cependant, l’interaction entre les aspects cognitifs et sociaux demeure constante au cours du programme.
Les trois premiers sous-programmes (« Différenciation cognitive », « Perception sociale » et « Communication Verbale ») restaurent le fonctionnement cognitif alors que les deux derniers (« Habiletés Sociales » et « Résolution de Problèmes ») favorisent l’apprentissage de l’aisance dans les relations sociales. Plusieurs fois par semaine, les patients participent par petits groupes à un des sous-programmes. Néanmoins, aucun de ceux-ci n’aborde directement la vie affective ou l’intégration sociale et professionnelle des patients. C’est pourquoi, l’IPT a été enrichi de modules complémentaires « Gestion des émotions » (Hodel et Zanello, 1993 ; Hodel et al., 1995 ; 1996 ; 1997 ; 1998 ; Hodel et Brenner, 1997 ; Hodel et Brenner, 2002a), « Habitat », « Loisirs » et « Travail » (Zorn et Roder, 2002 ; Roder et al., 2001 ; 2002).
Figure 1
Représentation schématique du programme IPT
Plusieurs études contrôlées ont examiné les effets de l’utilisation intensive (4 à 5 séances de groupe par semaine) en milieu hospitalier ou ambulatoire de l’IPT, de parties de programmes, de sous-programmes ou de modules spécifiques. Une méta-analyse récente recense 28 études contrôlées indépendantes représentant au total plus de 1300 patients (Roder et al., 2004). Ses résultats démontrent que les patients des groupes expérimentaux obtiennent de meilleurs résultats aux diverses mesures de psychopathologie, cognitives ou sociales (« effect size » = 0.51), que ceux inclus dans les groupes contrôles (groupes « attention-placebo » et « traitement standard », respectivement « effect size » 0.24 et 0.13). À un an d’intervalle, la supériorité de l’IPT par rapport aux autres types de traitement se maintient. De plus, les patients hospitalisés bénéficient des apports de l’IPT de la même manière que ceux suivis en ambulatoire. Toutefois, il apparaît que les patients avec un long passé de maladie profitent moins de ces diverses stratégies d’entraînement spécifique.
Toutefois, le projet de la démarche de réhabilitation consiste non seulement à favoriser la récupération instrumentale et sociale des patients, mais aussi à diminuer autant que faire se peut les exacerbations symptomatiques, les réadmissions en milieu hospitalier, la durée des séjours ainsi que les actes hétéro ou auto-agressifs (Liberman, 1991). Peu de travaux, à notre connaissance, entrepris avec l’IPT considèrent ces dernières problématiques. Dans une étude contrôlée, il apparaît que 18 mois après le traitement IPT, le nombre de ré-hospitalisations est moindre chez les patients du groupe expérimental (Brenner et al., 1987). De plus, il a été montré que les patients en cours de programme consultent moins fréquemment leur médecin traitant et sont moins souvent admis à l’hôpital qu’auparavant, bien que la durée moyenne du séjour et le recours à des centres d’urgence restent tous deux inchangés (Vasiliadis et al., www.cahspr.ca). Actuellement, il apparaît nécessaire d’étudier la pertinence de l’utilisation des programmes de réhabilitation dans la pratique clinique courante (Brenner, 2000).
Ce travail clinique s’inscrit dans cette perspective. Premièrement, il décrit les caractéristiques générales des patients adressés aux activités de réhabilitation. Deuxièmement, il expose notre manière d’utiliser l’IPT et le module « Gestion des Emotions » dans un contexte ambulatoire de psychiatrie adulte. Troisièmement, il considère la participation au programme de réhabilitation. Quatrièmement, il essaie de dégager un éventuel profil démographique, clinique et de fonctionnement cognitif propre aux patients qui refusent et à ceux qui acceptent cette offre thérapeutique. Pour terminer, il compare le suivi à deux ans des patients de ces deux groupes.
Méthode
Description de l’échantillon global
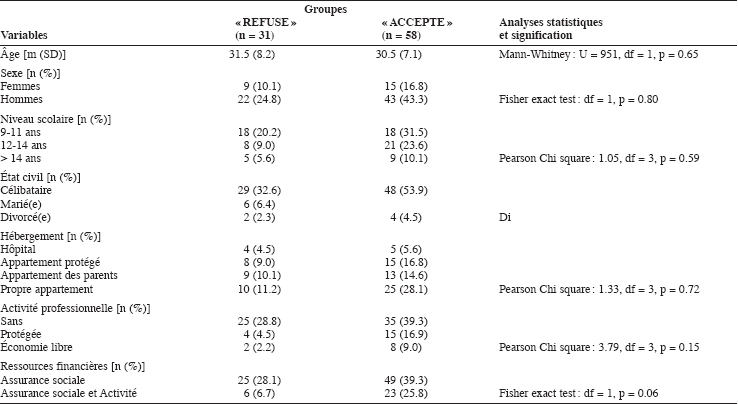
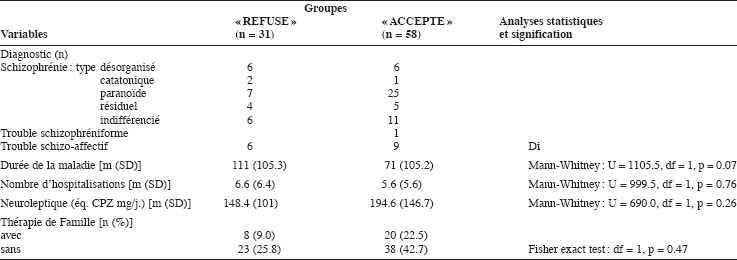
L’échantillon considéré ici représente environ 20 % des patients suivis dans notre secteur de psychiatrie adulte. Il n’est donc probablement pas représentatif de la population ayant besoin de soins psychiatriques. Il se compose de 89 patients, 24 femmes (27 %) et 65 hommes (73 %), âgés en moyenne de 30.8 (SD = 7.5) ans adressés au programme de réhabilitation de 1991 à 1998. Ils remplissaient les critères diagnostiques de schizophrénie (n = 73), trouble schizophréniforme (n = 1) et de trouble schizo-affectif (n = 15) selon le DSM-IIIR ou le DSM-IV (APA, 1996). La répartition par type de schizophrénie est la suivante : désorganisé (n = 12), paranoïde (n = 32), catatonique (n = 3), résiduel (n = 9) et indifférencié (n = 29). Quatre-vingt-six patients recevaient une dose antipsychotique équivalant en moyenne à 180 mg (SD = 135) de chlorpromazine (Calanca et al., 1997) alors que trois patients ne prenaient pas de médicaments. La durée de la maladie depuis leur premier contact avec un service de psychiatrie est en moyenne de 84.9 mois (SD = 84.1). Le nombre médian d’hospitalisations est de 4 (rang 0-30). L’analyse de leur parcours scolaire ou professionnel exclut toute suspicion de trouble du développement. En effet, 46 (51.7 %) ont terminé leur scolarité obligatoire ou une formation professionnelle élémentaire (9-11 ans de scolarité), 29 (32.6 %) ont atteint un niveau de formation professionnelle avec certificat, sans forcement terminer leur cursus (12-14 ans de scolarité) et 14 (15.7 %) ont obtenu leur baccalauréat et entrepris des études universitaires (> 14 ans d’études). La majorité d’entre eux, soit 77 (86.5 %), est célibataire, 6 (6.7 %) sont mariés et 6 (6.7 %) divorcés. Au niveau professionnel, 60 (67.4 %) n’exercent aucune activité, 19 (21.3 %) travaillent dans un atelier protégé et 10 (11.2 %) occupent un poste dans l’économie libre. Ainsi, sur le plan financier, bien que tous (100 %) soit au bénéfice d’une rente sociale, 29 la complètent par un revenu lié à une activité. En ce qui concerne leur lieu de vie, au moment de l’évaluation d’entrée dans le programme, 9 (10.1 %) vivent à l’hôpital psychiatrique depuis quelques années, 23 (25.8 %) dans un foyer protégé, 22 (24.7 %) chez leurs parents et 35 (39.3 %) dans leur propre appartement.
À l’exception des patients hospitalisés, les autres étaient régulièrement suivis dans une unité ambulatoire de psychiatrie adulte (Consultation du Département de psychiatre de Genève) sur un modèle de traitements combinés. Celui-ci incluait une pharmacothérapie et une prise en soins psychosociale (entretiens médicaux, entretiens infirmiers, suivi social, thérapie ou entretiens de famille, groupes de discussion libre ou d’expression artistique ou de mobilisation corporelle ou de psychomotricité ou d’ergothérapie). Plusieurs associations partenaires du Département de psychiatrie offraient également à ces patients de nombreuses activités de loisir et/ou d’occupation et un espace d’échange d’expérience aux proches.
Les patients étaient orientés vers les activités spécifiques de réhabilitation par leur médecin traitant. Cette indication était justifiée soit par les plaintes cognitives ou difficultés relationnelles exprimées des patients, soit par les observations du médecin traitant ou celles des infirmiers (ères). À signaler également, que les patients hospitalisés se déplaçaient à pied puis en bus (environ une heure de trajet) pour se rendre jusqu’à la consultation et y suivre les activités de réhabilitation.
Mesures
À l’entrée du programme de réhabilitation
Avant d’intégrer le programme de réhabilitation, chaque patient était examiné individuellement par un psychologue. Bien que l’examen fut adapté à chaque situation particulière, certaines épreuves étaient systématiquement administrées en raison de leur brièveté ou parce que l’expérience a montré qu’elles étaient bien tolérées des patients. Cette batterie comprenait une mesure d’efficience intellectuelle générale, (Progressive Matrices 38 version courte, PM38, Thuillard et Assal, 1991 ou une estimation du Quotient Intellectuel, QI, à partir des sub-test Cubes et Vocabulaire de la WAIS, Wechsler, 1989), des épreuves fines de langage, (lecture continue et dénomination continue, Jacot-Descombes et Assal, 1986), d’attention sélective (Stroop et al., 1986), d’attention (d2, Brickencamp, 1998), de fonctionnement exécutif (fluence verbale catégorielle, Thuillard et Assal, 1991) et de mémoire visuo-spatiale (Visual Retention Test, Benton, 1965). Deux échelles, une de symptômes (Brief Psychiatric Rating Scale, Pichot et al., 1969) et une de plaintes cognitives subjectives (Frankfurter Beschwerde-Fragebogen, Neis et Jurth, 1983 ; Neis et Süllwold, 1983) étoffaient ce bref examen.
Afin d’utiliser une même unité de mesure, les performances aux PM38 et QI ont été transformées en centiles par rapport aux normes de référence établies pour de larges populations non cliniques ; ensuite les résultats des patients ont été répartis en trois catégories : fonctionnement intellectuel général a) inférieur au centile 10, b) entre les centiles 10 et 25 et c) supérieur au centile 25.
Au suivi à deux ans après l’évaluation initiale
Les mesures objectives suivantes sont considérées : le taux de patients réadmis à l’hôpital, le nombre d’hospitalisations, la durée des séjours ainsi que le nombre de suicides (Jones et al., 2000).
Description des stratégies thérapeutiques de réhabilitation
Les stratégies cognitives, sociales et émotionnelles furent utilisées conformément au manuel de l’IPT disponible en langue française (Pomini et al., 1998). Au total, l’ensemble du programme de réhabilitation pouvait s’étendre sur 90 séances, réparties sur approximativement 2 ans. Deux thérapeutes (infirmier, infirmière, ergothérapeute, assistante sociale ou psychologue) animaient les différents groupes. L’équipe de réhabilitation prit part à divers séminaires de formation à l’IPT, aux séances d’intervision hebdomadaires et aux supervisons régulières par l’une des conceptrices de l’IPT (Hodel B.).
Stratégies cognitives
Chacune des trois stratégies cognitives présentées ci-après était prévue sur quinze séances, à raison de deux séances par semaine. La durée de chaque séance variait de 45 à 60 minutes.
Les divers exercices ludiques du premier sous-programme, « Différenciation cognitive », aspirent à réduire les dysfonctionnements aux niveaux de l’attention, de la mémoire et de la compréhension. Les premières quatre à cinq séances de groupe portaient sur des tâches de mémorisation et de réalisation de consignes, de plus en plus complexes, de classement de cartes variant suivant différents critères (couleur, chiffres, formes géométriques, jours de la semaine). Les séances suivantes exerçaient la modulation de concepts verbaux (définition de mots, catégorisation, découverte de concepts verbaux, mots changeant de signification suivant les contexte, synonymes, antonymes). Enfin, les deux dernières séances visaient à optimiser les stratégies de recherche d’objets dans la salle où se déroulait le groupe puis à l’extérieur de celle-ci. Les thérapeutes renforçaient toute réponse ou ébauche de réponse correcte, veillaient à ne pas mettre les patients en situation d’échec et à stimuler progressivement l’interaction sociale entre les participants afin de préparer le sous-programme suivant.
La « Perception sociale » restructure le champ perceptif visuel et améliore l’appréhension et l’interprétation de situations sociales concrètes. Au cours de chaque séance les patients analysaient une diapositive représentant une situation sociale. Les thérapeutes focalisaient l’attention sur les détails saillants de l’image (que voyez-vous sur cette image ?, où se déroule la scène ?, que font les personnages ?, que montrent leurs expressions faciales ?) et s’assuraient que chaque patient ait vu le détail. Régulièrement, un des patients résumait l’ensemble des détails. Ensuite, chacun fournissait son interprétation en précisant les éléments qui la soutenait (que signifie l’image ?, sur quels détails basez-vous votre interprétation ?, que pensent les autres membres du groupe de cette interprétation ?). Enfin, les thérapeutes encourageaient l’échange de points de vues (analyse des points communs et divergences des titres que les patients donnaient à l’image). Ces deux dernières étapes mettaient également l’accent sur l’écoute et le respect de l’avis d’autrui, ce qui constitue une transition vers la prochaine l’étape.
La « Communication verbale » entraîne en particulier trois habiletés de base de la communication, l’écoute, la compréhension et la réponse aux autres. D’abord, il s’agissait de répéter littéralement puis de paraphraser des phrases de longueur croissante (jusqu’à 20 mots). Ce sous-programme se poursuivait par une tâche de génération de phrases à partir de mots concrets puis affectifs. Ensuite, les patients s’entraînaient à poser et à répondre à des questions ouvertes (questions débutant par qui, que, quand, pourquoi, comment, où….). Les dernières étapes consistaient en une discussion dirigée sur un thème préparé avec un des thérapeutes (activités sportives, loisirs, commentaires d’un article de presse) et à la communication libre. Les thérapeutes renforçaient l’utilisation des questions ouvertes et les réponses plus étoffées et avaient soin d’introduire progressivement une composante d’habiletés sociales comme par exemple regarder son interlocuteur, parler en veillant à bien articuler les mots.
Stratégies sociales
Les deux prochaines stratégies thérapeutiques se déroulaient sur 15 séances au rythme de 2 séances par semaine de 1h30, avec une brève pause.
L’ « Entraînement aux Habiletés sociales » vise le développement des habiletés cognitives, affectives et posturo motrices impliquées dans les échanges sociaux. Le groupe travaillait sur des situations sociales à faible risque d’échec (par exemple : remercier, demander un renseignement, refuser) puis à risque d’échec plus élevé (par exemple : critiquer, réclamer, s’affirmer, entamer une conversation) au moyen du jeu de rôle. Ce dernier était préparé soigneusement au cours de la phase de structuration cognitive. Celle-ci comprend une description claire et concise de la situation et du but à atteindre. À ce stade, les thérapeutes s’assuraient que tous aient compris le but à atteindre en demandant aux patients de donner un titre à la situation. Ensuite, le groupe rédigeait le dialogue du jeu de rôle. Les patients discutaient les éventuels écueils que chacun imaginait rencontrer au cours du jeu de rôle. Chaque patient évaluait le degré de sévérité de ces difficultés sur une échelle de 1 (très facile) à 5 (très difficile). Avant de passer au jeu de rôle, les thérapeutes distribuaient à chacun une tâche d’observation. Alors, les thérapeutes effectuaient une démonstration et demandaient ensuite aux patients ce qu’ils avaient observé et apprécié (feed-back positif) au cours de l’interaction fictive. Après cela, chaque patient était invité à s’engager dans un jeu de rôle avec l’un des thérapeutes, suivi par un feed-back positif et circonstancié des observateurs. Les éventuelles corrections, au niveau des paramètres verbaux (ton de la voix, fluidité verbale) et non verbaux (posture corporelle, regard) de la communication, suggérées par le thérapeute principal étaient aussitôt mises en pratique dans un nouveau jeu de rôle. Lorsque les patients étaient familiarisés avec l’ensemble du processus, l’étape de rédaction du dialogue était abandonnée au profit de l’improvisation, ce qui augmentait légèrement l’anxiété.
La « Résolution de problèmes interpersonnels » élargit le répertoire comportemental des patients et les rend moins vulnérables aux multiples stress sociaux. Dans ce sous-programme, les patients apprenaient à identifier minutieusement les problèmes interpersonnels rencontrés dans leur vie courante en suivant diverses étapes. D’abord, les patients décrivaient une situation problématique personnelle, puis définissaient un but clair et précis et imaginaient des solutions dont ils évaluaient par la suite la pertinence en termes d’avantages et d’inconvénients. La solution choisie faisait l’objet d’un jeu de rôle. Parfois, les thérapeutes conseillaient d’utiliser cette solution dans une situation réelle (tâche à domicile) et d’en faire part au groupe à la séance suivante. À d’autres moments, lorsque la situation s’y prêtait l’exercice était transposé immédiatement dans la réalité. Pour cela les participants accompagnés des thérapeutes se rendaient dans un magasin ou restaurant du quartier pour jouer la scène in vivo. Les impressions des patients étaient recueillies à chaud et, si besoin, travaillées à la séance suivante.
Stratégie centrée sur les émotions
Dans le module « Gestion des Émotions » les patients apprennent à percevoir, reconnaître et replacer dans leur contexte les différentes émotions de base (honte, peur, colère, dégoût, joie, tristesse, culpabilité) afin qu’ils puissent à leur tour les exprimer sans crainte et réagir de manière constructive à leurs éventuelles conséquences. Ce module complémentaire était proposé sur 15 séances de 1h30 chacune. Les patients se réunissaient deux fois par semaine pour décrire et analyser l’émotion d’une personne représentée sur une image. Puis, ils étaient invités à évoquer une émotion similaire éprouvée récemment. Ensuite, son origine et son intensité étaient soigneusement examinées, de même que les sensations physiques, les pensées et les comportements qu’elle engendrait. L’étape suivante consistait à évaluer les différentes stratégies de coping possibles et à sélectionner celle qui était la plus efficace pour chacun. La stratégie sélectionnée était appliquée au cours d’un jeu de rôle reproduisant la situation originale puis dans un nouveau contexte afin de promouvoir la généralisation. Pour chaque émotion, ce travail pouvait s’étendre sur 2 à 4 séances.
Analyses statistiques
Les variables continues des différents groupes sont comparées avec les tests non paramétriques Mann Whitney U-test ou Kruskal Wallis, alors que les variables catégorielles, lorsque l’effectif est suffisant, sont analysées par le Fisher exact test et le Pearson Chi square. Les données sont traitées par le logiciel Systat (SPSS Inc., Chicago, IL). Un seuil de signification à 0.05 est considéré pour chaque test.
Résultats
Comparaison des groupes « REFUSE » et « ACCEPTE » les stratégies de réhabilitation
Une partie des patients de notre échantillon initial refuse (groupe « REFUSE » : n = 31, 34.8 %) alors qu’une autre accepte (groupe « ACCEPTE » : n = 58, 65.2 %) de participer à au moins une activité de réhabilitation. Les tableaux 1 et 2 résument, respectivement, les caractéristiques démographiques et cliniques et présentent les résultats des comparaisons de ces deux groupes. Au niveau démographique, seule la variable « Ressources financières » tend à différencier les deux groupes » (tableau 1). En ce qui concerne les aspects cliniques, les patients du groupe « ACCEPTE » tendent à avoir une moins longue histoire de la maladie (tableau 2).
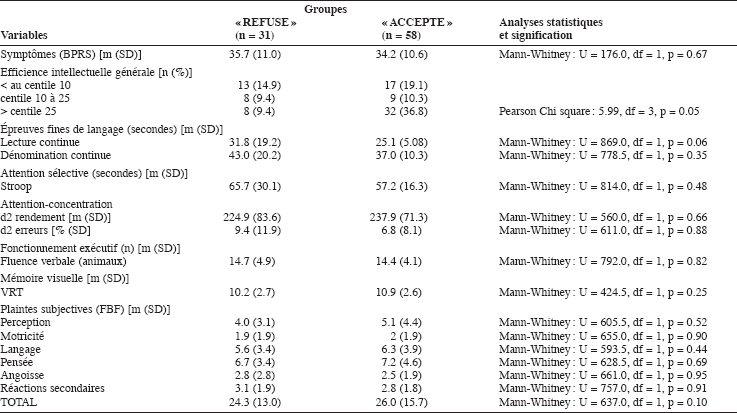
La symptomatologie psychiatrique générale, les performances cognitives et les plaintes subjectives de deux groupes sont présentées au tableau 3. Des analyses statistiques, il ressort que les patients du groupe « ACCEPTE » ont un meilleur potentiel intellectuel général et qu’ils tendent à se montrer plus rapides à une épreuve de lecture continue.
Aucune autre différence ou tendance statistique entre les deux groupes n’a été mise en évidence.
Participation aux différentes stratégies de réhabilitation
Comme le suggère le tableau 4, les patients du groupe « ACCEPTE », ne s’engagent pas tous de la même manière dans les différentes stratégies de réhabilitation. Un tiers environ met fin avant terme (« drop-outs ») au programme de réhabilitation. Le taux de « drop-outs » varie sensiblement d’un sous-programme à l’autre. Toutefois, une tendance se dessine : la « Perception sociale » semble être le sous-programme le plus assidûment suivi.
Bien qu’une indication spécifique aux stratégies thérapeutiques sociales et émotionnelles fut posée pour certains (n = 10), la majorité des patients (n = 48) a débuté le programme de réhabilitation par le sous-programme « Différenciation cognitive ». Un patient participe en moyenne à 2 stratégies thérapeutiques (m = 2.5, SD = 2), ce qui représente environ 30 séances réparties sur 4 mois. Seuls, 10 patients (11.2 % de l’échantillon global) participent à l’ensemble du programme IPT (soit 75 séances de groupe) et 7 (7.9 % de l’échantillon global) le poursuivent par le module « Gestion des émotions » (soit 90 séances de groupe) ; pour ces derniers, en raison des vacances et du délai d’attente de mise en place d’un groupe, le programme d’activités de réhabilitation s’est étalé sur environ 18 mois.
Tableau 1
Comparaisons des caractéristiques démographiques
Tableau 2
Comparaison des caractéristiques cliniques
Tableau 3
Comparaisons de la sévérité des symptômes, des performances cognitives et plaintes subjectives
BPRS = Brief Psychiatric Rating Scale, VRT = Visual Retention Test, FBF = Frankfurter Beschwerde-Fragebogen
Tableau 4
Indications et terminaisons anticipées
Évolution comparée à deux ans des groupes « REFUSE » et « ACCEPTE »
Les patients hospitalisés de manière ininterrompue pendant les deux ans qui ont suivi l’évaluation initiale (n = 5), ainsi que ceux orientés vers d’autres secteurs (n = 32) ont été exclus des analyses statistiques présentées ci-après. Au total, nous avons donc étudié l’évolution de 62 patients dont 23 avaient refusé les activités de réhabilitation et 39 avaient accepté et terminé au moins l’une d’elles. Au niveau des variables de suivi considérées ici, il n’existe aucune différence entre ces deux groupes (tableau 5).
Afin de vérifier si la durée de participation aux activités de réhabilitation influait sur ces mêmes variables, nous avons divisé le groupe « ACCEPTE » en deux sous-groupes : Programme Court (PC) et Programme Long (PL). Respectivement, ils se composent des patients qui ont terminé moins de 3 (n = 23) et 3 et plus (n = 16) stratégies thérapeutiques. Aucune des analyses statistiques n’est significative (tableau 6).
Discussion
Un des objectifs de ce travail était de mettre en relief les caractéristiques des patients référés au programme de réhabilitation IPT et module « Gestion des émotions ». Comme nous l’avons vu, notre échantillon global se compose d’une majorité de patients de sexe masculin, âgés d’une trentaine d’années, d’un niveau socio-éducatif plutôt bas et le plus souvent célibataires. La durée moyenne d’évolution de leur maladie est de 7 ans. Ces patients ont été admis en moyenne à 4 reprises à l’hôpital psychiatrique. La plupart d’entre eux n’exerce aucune activité lucrative et vit du montant d’une rente sociale. Ce portrait type est proche de celui que brossent Roder et al., 2004 des patients inclus dans leur méta-analyse des études contrôlées de l’IPT et des modules complémentaires. Néanmoins, nos patients sont en moyenne cinq ans plus jeunes et reçoivent une dose d’antipsychotiques (en équivalent chlorpromazine par jour) 4 fois inférieure. Globalement, on peut considérer que le profil démographique et clinique de nos patients est similaire à celui communément décrit dans différentes études conduites avec des patients chroniques présentant un trouble schizophrénique. Cela est en particulier le cas des patients enrôlés dans les études portant sur l’entraînement aux habiletés sociales (Marder et al., 1996 ; Liberman et al., 1998), sur les retombées de la thérapie cognitive (Bechdolf et al., 2004), sur les effets de la psychoéducation (Buchkremer et al., 1997) ou encore dans diverses méta-analyses focalisées sur l’efficacité des traitements psychosociaux (Merinder et al., 2000 ; Pilling et al., 2002).
Tableau 5
Évolution à deux ans (n = 62)
Tableau 6
Évolution à deux ans (n = 62)
PC = Programme court (1 ou 2 stratégies thérapeutiques), PL = Programme Long (3 et plus stratégies thérapeutiques)
Di = données insuffisantes
Chaque stratégie de réhabilitation, détaillée ci-dessus, était proposée à un rythme bi-hebdomadaire sur 15 séances d’une durée de 45 à 90 minutes. Les patients s’engageaient contractuellement à participer à une des stratégies. À la fin des 15 séances, le patient était libre de renouveler un contrat de participation pour la stratégie suivante. La fréquence de deux séances par semaine a été choisie pour permettre aux patients de bénéficier en parallèle, le cas échant, d’autres activités thérapeutiques groupales ou individuelles (par exemple, psychomotricité, ergothérapie, thérapie de famille, entretiens médico-infirmiers ou sociaux) et pour certains, de continuer leur activité professionnelle. Cette manière moins intense d’utiliser les différentes stratégies thérapeutiques IPT n’est certainement pas sans conséquences sur leur efficacité. En effet, il apparaît que l’ampleur des « effects size » est étroitement associée au nombre de séances hebdomadaires (Roder et al., 2004).
Comme nous pouvions l’anticiper, les activités de réhabilitation ne sont pas acceptées par tous les patients. Approximativement un tiers des patients se désintéresse de celles-ci. Cette proportion est comparable à celle d’une étude conduite avec l’IPT (Vallina et al., 1999) ou d’autres approches thérapeutiques proposées à ces patients (Marder et al., 1996 ; Merinder et al., 2000 ; O’Donnell et al., 2003 ; Bechdolf et al., 2004). En outre, il faut rappeler que 31 % des patients du groupe « ACCEPTE » sortent prématurément du programme. Un taux de « drop-outs » analogue est retrouvé dans diverses études de réhabilitation cognitivo-comportementale (Marder et al., 1996 ; Vallina et al., 1999) ou méta-analyses portant sur l’efficacité de la thérapie cognitive (Jones et al., 2000). Néanmoins, ce résultat contraste avec ceux d’autres auteurs qui rapportent des taux de « drop-outs » nettement inférieurs : 13 % à 20 % (Liberman et al., 1998 ; Merinder et al., 2000 ; Bechdolf et al., 2004). Les paramètres qui interviennent dans l’acceptation et dans la poursuite d’un traitement de réhabilitation sont innombrables (par exemple, la motivation des patients, parce d’autres traitements sont privilégiés, changements de secteur de soins, référentiels théoriques différents des soignants) et échappent en partie à la quantification rigoureuse. Cependant, il ne fait aucun doute qu’un renforcement constant et individualisé des patients contribue à augmenter le taux de participation aux activités de réhabilitation dans la mesure où celles-ci permettent d’atteindre des objectifs ou de remplir des intérêts propres à chacun (Liberman et al., 1998). Il est probable que la manière d’utiliser l’IPT de manière globale et hiérarchique sur le long terme, comme exposée ici, dans un contexte clinique ambulatoire décourage certains patients d’y participer. Plus simplement, il peut être aussi évoqué que certaines des stratégies ne répondent pas ou trop partiellement aux attentes des patients. Cela pourrait expliquer que seule une minorité de patients participe à l’ensemble du programme et au module « Gestion des émotions ». Les taux de « drop-outs » par stratégie sont en revanche sensiblement plus faibles, ce qui plaide en faveur d’un recours ponctuel à certaines de ces stratégies. Cependant, cette interprétation doit être considérée avec circonspection tant les effectifs de certaines stratégies sont réduits.
Ce travail n’a pas permis de dégager un profil propre aux patients qui refusent ou acceptent les activités de réhabilitation. En effet, les diverses analyses statistiques que nous avons effectuées ne permettent pas de différencier clairement les groupes « REFUSE » et « ACCEPTE ». Les quelques nuances qui apparaissent dans ce tableau semblent à notre avis insuffisantes pour être utilisées comme des critères d’indication au programme de réhabilitation. Au niveau démographique la tendance statistique observée à la variable « Ressources financières » indique que les patients du groupe « ACCEPTE » complètent davantage leur rente sociale par le revenu d’une activité. Toutefois, il est délicat et hasardeux d’interpréter ce résultat sans tenir compte de divers facteurs. Par exemple, les « Ressources financières », telles que considérées ici, dépendent non seulement du tableau clinique et des capacités de travail actuelles des patients mais aussi du niveau professionnel atteint par le patient, de la conjoncture économique propre à une région, les capacités d’accueil des structures protégées ainsi que de la représentation et l’attitude de la population à l’égard de la maladie mentale. Sur le plan clinique, les deux groupes de patients partagent les mêmes caractéristiques. Maintenant, en ce qui concerne la sphère cognitive nos résultats suggèrent que les patients du groupe « ACCEPTE » ont un meilleur fonctionnement intellectuel général et tendent à être plus rapides à une épreuve de lecture. Deux raisons nous amènent à considérer ces derniers résultats avec la plus grande prudence. D’une part, il s’agit de rappeler que dans ce travail la variable « Efficience intellectuelle générale » est une estimation dérivée soit de deux sub-tests seulement de la WAIS soit des PM 38 version abrégée. D’autre part, la catégorisation des performances en trois classes, forcée par le besoin de comparer les résultats obtenus à ces deux tests, est basée sur les centiles provenant de populations non cliniques différentes. De ce fait, il se peut que nos résultats ne reflètent pas les capacités intellectuelles globales réelles de ces patients. À noter également qu’une attitude statistique plus conservatrice (correction pour comparaisons multiples de Bonferroni) aurait éliminé toute différence statistique entre les deux groupes.
L’évolution des patients des groupes « REFUSE » et « ACCEPTE », deux ans après l’évaluation initiale, est identique d’un point de vue statistique. D’autres auteurs rapportent des résultats comparables deux ans après traitement. Par exemple, le taux de réadmission à l’hôpital psychiatrique des patients bénéficiant d’interventions spécifiques (psychoéducation, thérapie cognitive, « key-person counselling ») est similaire à celui des patients participant à un groupe loisirs (Bruchkremer et al., 1997). La durée des séjours en milieu hospitalier des patients qui bénéficient d’une approche cognitivo-comportementale spécifique centrée sur l’observance de la prise des médicaments ne diffère pas de celle des patients à qui on fournit des interventions non spécifiques (O’Donnell et al., 2003). Par ailleurs, il a été montré que l’occupation des lits d’hôpital ou le recours à des centres d’urgence ne diminue pas en cours de programme de réhabilitation IPT (Vasiliadis et al., www.cahspr.ca). La comparaison des nombres de décès par suicide dans les groupes « REFUSE » et « ACCEPTE » n’est pas significative. Dans une étude comparant l’issue à 4 ans de deux groupes de patients non compliants, Kampman et al. (2003), aboutissent à la même observation.
Il nous a été impossible d’étudier ici l’issue de ces deux groupes sur d’autres plans ; notamment des exacerbations symptomatiques, du nombre de consultations en milieu extra-hospitalier, du fonctionnement cognitif, de l’adaptation sociale (par exemple, changement d’habitat, activité, loisirs) ou de la qualité de vie. Nous estimons que ceci constitue une importante limite de notre travail.
Conclusion
Bien que plusieurs études contrôlées démontrent que le programme IPT participe à réduire la symptomatologie ainsi que les dysfonctionnements cognitifs et sociaux des patients présentant un trouble schizophrénique, il semble que les résultats issus de la clinique, comme ici, tempèrent quelque peu cet optimisme lorsqu’on considère l’évolution à moyen terme. En effet, la participation aux stratégies de réhabilitation IPT ne semble pas influer sur les paramètres « durs » de l’évolution tels que le taux de patients ré-hospitalisés, le nombre de réadmissions, la durée des séjours et le nombre de suicides. Ces résultats accréditent, à notre avis, les nombreuses interrogations qui subsistent en ce qui concerne la généralisation des modifications du niveau cognitif au domaine social (Hodel et Brenner, 2002b). Néanmoins, il est important de souligner que l’évolution des patients devrait être examinée non seulement en considérant des paramètres objectifs, mais aussi par des mesures standardisées, afin de permettre une comparaison entre différentes études et par des critères subjectifs propres et/ou établis pour chacun de ces patients. Cela constitue une des principales limites de notre travail.
Dans un contexte clinique particulièrement favorisé comme le nôtre, il devient malaisé d’apprécier l’importance exacte du rôle joué par le programme IPT et les modules complémentaires dans l’évolution individuelle des patients. En effet, leur apport spécifique se dissipe probablement dans la synergie des divers traitements. Ce qui pose la question de la combinaison optimale des diverses interventions de soins offertes à ces patients. En outre, il s’agirait de mettre en évidence les facteurs spécifiques qui assurent l’efficacité de l’IPT dans les études contrôlées et de vérifier leur pertinence clinique (Brenner, 2000).
Comme nous l’avons vu, la faible participation à l’ensemble du programme IPT et le taux de « drop-outs » suggèrent qu’il faille à l’avenir poser des indications différentielles aux diverses stratégies et d’adapter leur utilisation (Roder, 1998 ; Zanello, 2002). Récemment, nous avons proposé de condenser certaines parties de l’IPT tout en gardant sa philosophie afin de le rendre plus attractif pour les patients et limiter les « drop outs » (Zanello, 2002).
De manière plus générale, il reste encore à déterminer si les interventions de réhabilitation « prêtes à porter », comme l’IPT et les modules complémentaires, souvent justifiées par un souci de maîtriser les coûts de la santé, sont effectivement supérieures à long terme à celles « taillées sur mesure » comme le préconise la tendance actuelle (Hogarty, 2002 ; Merlo, 2002).
Parties annexes
Références
- American Psychiatric Association, 1994, Diagnostic and Statistical Manual of Mental Disorders, fourth edition (DSM-IV), Washington D.C. A.P.A. Traduction française par Guelfi, J. D. et al., 1996, Manuel diagnostique et statistique des troubles mentaux, Paris, Masson.
- Bechdolf, A., Knost, B., Kunstermann, C., Schiller, S., Klosterkötter, J., Hambrecht, M., Pukrop, R., 2004, A randomized comparison of group cognitive-behavioural therapy and group psychoeducation in patients with schizophrenia, Acta Psychiatrica Scandinavica, 110, 21-28.
- Breton, A. L., 1965, Le test de rétention visuelle, Paris, ECPA.
- Brenner, H. D., 1987, On the importance of cognitive disorders in treatment and rehabilitation, In Strauss, J. S., Boker, W., Brenner, H. D., eds., Psychological Treatment of Schizophrenia : Multidimensional Concepts, Psychological, Family and Self-help Perspectives, Toronto, Lewiston N.Y., Bern, Stuttgart, Hans Huber Publishers, 136-151.
- Brenner, H.D., Hodel, B., Kube, G., Roder, V., 1987, Kognitive Therapie bei Schizophrenen : Problemanalyse und empirische Ergebnisse, Der Nervenartzt, 58, 72-83.
- Brenner, H. D., Roder, V., Hodel, B., Kienzle, N., Reed, D., Liberman, R. P., 1994, Integrated Psychological Therapy for Schizophrenic Patients, Seattle, WA, Hogrefe et Huber Publishers.
- Brenner, H. D, 2000, Psychological therapy in schizophrenia : what is the evidence ?, Acta Psychiatrica Scandinavica, 102 (suppl. 407), 74-77.
- Brickenkamp, R., 1998, d2. Test d’Attention Concentrée, Paris, ECPA.
- Buchkremer, G., Klingberg, S., Holle, Schulze Mönking, H., Hornung, W. P., 1997, Psychoeducational psychotherapy for schizophrenic patients and their key relatives or care-givers : results of a 2-year follow-up, Acta Psychiatrica Scandinavica, 96, 483-491.
- Calanca, A., Bryois, C., Buclin, T., 1997, Vade-mecum de thérapeutique psychiatrique, Médecine et hygiène, Genève.
- Chadwick, P. D. J., Lowe, C. F., 1994, A cognitive approach to measuring and modifying delusions, Behaviour Research and Therapy, 32, 3, 355-367.
- Drury, V., Birchwood, M., Cochrane, R., 1996a, Cognitive therapy and recovery from acute psychosis : a controlled trial : I. Impact on psychotic symptoms, British Journal of Psychiatry, 169, 5, 593-601.
- Drury, V., Birchwood, M., Cochrane, R., 1996b, Cognitive therapy and recovery from acute psychosis : a controlled trial : II. Impact on recovery time, British Journal of Psychiatry, 169, 5, 602-607.
- Garety, P. A., Fowlwe, D., Kuipers, E., 1996, Cognitive-behavioral therapy for medication-resistant symptoms, Schizophrenia Bulletin, 26, 1, 73-86.
- Hawkins, K. A., Mohamed, S., Woods, S. W., 1999, Will the novel antipsychotics significantly ameliorate neuropsychological deficits and improve adaptative functioning in schizophrenia, Psychological Medicine, 29, 1-8.
- Heinrichs, R.W., Zakzanis, K. K., 1998, Neurocognitive deficit in schizophrenia : a quantitative review of the evidence, Neuropsychology, 12, 426-445.
- Hodel, B., Zanello, A., 1993, Weiterenwicklungen des IPT : das Training Umgang mit Emotionen im Vergleich mit dem Training Kognitive Differenzierung, Poster présenté dans le cadre : Neuere Entwicklungen in der Behandlung schizophrener Psychosen, Haar, octobre.
- Hodel, B., Zanello, A., Brenner, H. D., 1995, Zur Weiterentwicklung des Integrierten Psychologischen Therapieprogrammes für schizophrene Patienten (IPT) : Eine Vergleichsstudie zwischen der Neuentwicklung Bewältigung von maladaptiven Emotionen und dem IPT Unterprogramm Kognitive Differenzierung, in Bender, W., Hubmann W., Mohr, F., Neuere Entwicklungen in der Behandlung schizophrener Psychosen, München-Haar, V.T.S.-Verlag, 259-275.
- Hodel, B., Zanello, A., Eiselé, R., Brenner, H. D., 1996, “Gestion des Emotions inadaptées” (GEI), une nouvelle facette de la prise en charge des patients schizophrènes, éléments d’une étude pilote, Poster présenté aux 24e Journées Scientifiques de l’Association Française de Thérapie Comportementale et Cognitive, Paris, décembre.
- Hodel, B., Zanello, A., Weilling, A., Müller-Szer, R., Sanders, M., Wohlwend, A., Wechsler, Y., 1997, Ein Therapieprogramm zur Bewältigung von maladapativen Emotionen bei schizophren Erkrankten : Ergebnisse einer Multicenter-Studie, in Mundt, C. M., Linden, M., Barnett, W., Psychotherapie in der Psychiatrie, Wien, Springer- Verlag, 86-89.
- Hodel, B., Brenner, H.D., 1997, A new development in integrated psychological therapy for schizophrenic patients (IPT) : First results of emotional management training, in Brenner, H.D., Boker, W., Genner, R., 1997, Towards a Comprehensive Therapy for Schizophrenia, Seattle, Toronto, Berne, Göttingen, Hogrefe et Huber Publishers, 118-134.
- Hodel, B., Brenner, H. D., Merlo, M., Teuber, J. F., 1998, Emotional management therapy in early psychosis, British Journal of Psychiatry, 172, suppl.33, 128-133.
- Hodel, B., Brenner, H.D., 2002a, A training program for coping with maladaptive emotions : further development to the Integrated Psychological Therapy for schizophrenic patients, in Merlo, M. G., Perris, C., Brenner, H.D., eds., Cognitive Therapy with Schizophrenic Patients, Göttingen, Hogrefe and Huber Publishers, 125-135.
- Hodel, B., Brenner, H. D., 2002b, Therapies for information processing in schizophrenia, in Merlo, M.G., Perris, C., Brenner, H.D., eds., Cognitive Therapy with Schizophrenic Patients, Göttingen, Hogrefe and Huber Publishers, 18-30.
- Hodel , B., Kern, R.S., Brenner, H.D., 2004, Emotion Management Training (EMT) in persons with treatment-resistant schizophrenia : first results, Schizophrenia Research, 68, 1, 107-8.
- Hogarty, G. E., 2002, Personal Therapy for Schizophrenia and Related Disorders, A guide to Individualized Treatment, New York, Guilford Press.
- Jacot-Descombes, C., Assal., G., 1986, Épreuves continues : lecture, dénomination et dénomination en condition stroop (pour “Alléger” l’examen neuropsychologique), Revue suisse de psychologie pure et appliquée, 45, 255-270.
- Jones, C., Cormac, I., Mota, J., Campbell, C., 2000, Cognitive behaviour therapy for schizophrenia, The Cochrane Library, Issue 4, Oxford.
- Kampman, O., Illi, A., Poutanen, P., Leinonen, E., 2003., Four-year outcome in non-compliant schizophrenia patients treated with or without home-based ambulatory outpatient care, European Psychiatry, 18, 1-5.
- Kern, R. S., Green, M. F., Marshall, B. D., Wirshing, W.C., Wirshing, D., McGurk, S. R., Marder, S. R., Mintz, J., 1999, Risperidone versus Haloperidol on secondary memory : can newer medications aid learning ?, Schizophrenia Bulletin, 25, 223-232.
- Liberman, R. P., 1991, Réhabilitation psychiatrique des malades mentaux chroniques, Paris, Masson.
- Liberman, R. P., Charles, J. W., Blackwell, G., Kopelowicz, A., Vaccaro, J. V., Mintz, J., 1998, Skills training versus psychosocial occupational therapy for persons with persistent schizophrenia, American Journal of Psychiatry, 155, 1087-1091.
- Marder, S. R., Wirshing, W.C., Mintz, J., McKenzie, J., Johnston, K., Eckman, T. A., Lebell, M., Zimmerman, K., Liberman, R. P., 1996, Two-year outcome of social skills training and group psychotherapy for outpatients with schizophrenia, American Journal of Psychiatry, 150, 12, 1585-1592.
- Meltzer, H. Y., McGurk, S. R., 1999, The effects of Clozapine, Risperidone, and Olanzapine on cognitive function in schizophrenia, Schizophrenia Bulletin, 25, 233-255.
- Merinder, L. B., 2000, Patient education in schizophrenia : a review, Acta Psychiatrica Scandinavica, 102, 98-106.
- Merlo, M. C. G., Gelke, W., 2002, Psychological treatment of schizophrenic disorders : structuring information processing and information exchange, in Merlo, M.C.G., Perris, C., Brenner, H.D., eds., Cognitive Therapy with Schizophrenic Patients, Göttingen, Hogrefe and Huber Publishers, 3-17.
- Neis, L., Jurth, R., 1983, La liste des plaintes (FBF2), un questionnaire d’auto-évaluation pour le patient schizophrène (adaptation française), Rapport Scientifique no 36, Institut de Psychologie de l’Université de Fribourg, Fribourg (CH).
- Neis, L., Süllwold, L., 1983, La liste des plaintes (FBF2), un questionnaire d’auto-évaluation pour le patient schizophrène (Manuel d’application), Rapport Scientifique no 37, Institut de Psychologie de l’Université de Fribourg, Fribourg (CH).
- O’Donnell, C., Donohoe, G., Sharkey, L., Owens, N., Migone, M., Harries, R., Kinsella, A., Larkin, C., O’Callaghan, E., 2003, Compliance therapy : a randomised controlled trial in schizophrenia, British Medical Journal, 327, 834, 1-4.
- Perris, C., 1994, Psicoterapia del paziente difficile : guida pratica all’ approccio cognitivo nei servizi di salute mentale, Métis, Chieti.
- Pichot, P., Overall, J. E., Samuel-Lajeunesse, S., Dreyfus, J. F., 1969, Structure factorielle de l’échelle abrégée d’appréciation psychiatrique (BPRS), Revue de psychologie appliquée, 19, 3, 217-232.
- Pilling, S., Bebbington, P., Kuipers., Garety, P., Geddes, J., Martindale, B., Orbach, G., Morgan, C., 2002, Psychological treatments in schizophrenia : II. Meta-analyses of randomized controlled trials of social skills training and cognitive remediation, Psychological Medicine, 32, 783-791.
- Pomini, V., Neis, L., Brenner, H. D., Hodel, B., Roder, V., 1998, Thérapie psychologique des schizophrénies, Liège, Mardaga.
- Roder, V., 1998, Instruments diagnostiques pour l’indication différentielle et l’évaluation de la thérapie, in Pomini, V., Neis, L., Brenner, H.D., Hodel, B., Roder, V., (en collaboration avec F. Seywert), Thérapie psychologique des schizophrénies, Liège, Mardaga, 33-40.
- Roder, V., Brenner, H. D., Kienzle, N., Hodel, B., 1988, Intergriertes psychologisches therapienprogramm für schizophrene Patienten (IPT), München, Wienheim, Psychologisches Verlags Union.
- Roder, V., Zorn, P., Muller, D., Brenner, H.D., 2001, Improving recreational, residential, and vocational outcomes for patients with schizophrenia, Psychiatric Services, 52, 11, 1439-41.
- Roder, V., Brenner, H. D., Muller, D., Lachler, M., Zorn, P., Reish, T., Bosch, J., Bridler, R., Christen, C., Jaspen, E., Schmidl, F., Schwemmer V., 2002, Development of specific social skills training programmes for schizophrenia patients : results of a multicentre study, Acta Psychiatrica Scandinavica, 105, 5, 363-71.
- Roder, V., Muller, D. R., Brenner, H. D, 2004, Integrated Psychological Therapy (IPT) for schizophrenia patients in different settings, patients sub samples and site conditions : A meta-analysis, Communication Orale au 12e Congrès AEP (Association of European Psychiatrists) Genève (CH), 14 -18, avril.
- Thuillard, F., Assal, G., 1991, Données neuropsychologiques chez le sujet âgé normal., in Habib, M., Joanette, Y., Pue, I., M., éds., Démences et syndromes démentiels : approche neuropsychologique, Paris, Masson, 125-133.
- Vallina, O., Lemos, S., García, A., Otero, A., Alonso, M., Gutierrez, A. M., 1999, Integrated psychological treatment for schizophrenic patients, Psychology in Spain, 3, 1, 25-35.
- Vasiliadis, H., Briand, C., Lesage, A., Reinharz, D., Stip, E., Nicole, L., Lalonde, P., Implementation in various Quebec sites of Integrated Psychological Treatment (IPT) : An economic impact, www.cahspr.ca/conference/proceedings/Vasiliadis_poster. pdf.
- Wechsler, D., 1989, Manuel de l’Échelle d’Intelligence de Wechsler pour Adultes, forme révisée, Paris, ECPA.
- Zanello, A., 2002, Modules de réhabilitation cognitivo-comportementale pour patients schizophrènes suivis en milieu psychiatrique ambulatoire, in Guimon, J., Weber-Rouget, B., Thérapies de groupe brèves : Conduites et illustrations cliniques, Paris, Masson, 125-155.
- Zorn, P., Roder, V., 2002, Social skills training programmes for schizophrenic patients, in Merlo, M. G., Perris, C., Brenner, H.D., éds., Cognitive Therapy with Schizophrenic Patients, Göttingen, Hogrefe and Huber Publishers, 95-106.
Liste des figures
Figure 1
Représentation schématique du programme IPT
Liste des tableaux
Tableau 1
Comparaisons des caractéristiques démographiques
Tableau 2
Comparaison des caractéristiques cliniques
Tableau 3
Comparaisons de la sévérité des symptômes, des performances cognitives et plaintes subjectives
Tableau 4
Indications et terminaisons anticipées
Tableau 5
Évolution à deux ans (n = 62)
Tableau 6
Évolution à deux ans (n = 62)