Résumés
Résumé
Différentes formes d’interventions de groupe sont offertes aux personnes souffrant de troubles mentaux tel que la schizophrénie. Leur contenu varie considérablement de même que leurs orientations théoriques selon la clientèle visée ainsi que la cible thérapeutique. Cet article propose de décrire trois interventions de groupe : 1) une intervention visant l’amélioration de l’estime de soi, 2) une intervention ciblant la gestion du stress, et 3) une intervention portant sur la diminution de la détresse liée aux symptômes psychotiques par le biais d’une approche cognitive comportementale. Des détails portant sur la mise sur pied de ces trois types de groupe ainsi que leur pertinence théorique et clinique pour les personnes souffrant de psychose réfractaire seront présentés.
Abstract
Various types of group interventions exist for people with severe mental disorders such as schziophrenia. The content and theoretical backgrounds vary according to the therapeutic goals as well as the clientele targeted. This article describes three group interventions : 1) one aiming at improving self-esteem, 2) one aiming at improving competence through stress management, and 3) one aiming at diminushing distress linked to psychotic symptoms with cognitive behavior therapy. Details on how to conduct these three group interventions, as well as their clinical and theoretical relevance for individuals with refractory psychosis will be described.
Resumen
Se ofrecen diferentes formas de intervenciones de grupo a las personas que sufren de trastornos mentales tales como esquizofrenia. Su contenido varía considerablemente, al igual que sus orientaciones teóricas, según la clientela a la que se dirigen, así como su objetivo terapéutico. Este artículo propone describir tres intervenciones de grupo: 1) una intervención que busca la mejora de la estima de sí mismo, 2) una intervención que tiene por objetivo la gestión del estrés, y 3) una intervención que trata la disminución de la angustia relacionada con los síntomas psicóticos por medio de un enfoque cognitivo comportamental. Serán presentados los detalles sobre la puesta en marcha de estos tres tipos de grupo, así como de su pertinecia teórica y clínica para las personas que sufren de psicosis refractaria.
Resumo
Diferentes formas de intervenções em grupo são oferecidas às pessoas que sofrem de problemas mentais, como a esquizofrenia. Seu conteúdo varia consideravelmente, assim como suas orientações teóricas, segundo a clientela visada e o alvo terapêutico. Este artigo propõe descrever três intervenções em grupo: 1) uma intervenção que visa a melhoria da auto-estima, 2) uma intervenção focalizada na gestão do estresse, e 3) uma intervenção que trata sobre a diminuição da depressão ligada aos sintomas psicóticos, através de uma abordagem cognitiva comportamental. São apresentados detalhes sobre a criação destes três tipos de grupo, assim como sua pertinência teórica e clínica para pessoas que sofrem de psicose refratária.
Corps de l’article
Depuis quelques décennies, les interventions psychologiques ou psychosociales destinées aux personnes souffrant de psychose reçoivent de plus en plus d’attention en raison de leur effets thérapeutiques démontrés empiriquement. Les interventions psychosociales visent différentes sphères de la réadaptation, selon le stade de la maladie, les buts thérapeutiques et les besoins spécifiques de l’individu. En fait, un ouvrage récent intitulé Manuel de réadaptation psychiatrique (Lecomte et Leclerc, 2004) illustre de manière détaillée les nouvelles interventions et souligne les considérations importantes associées au traitement psychosocial des personnes souffrant de psychose. Certaines de ces interventions, dont les interventions de groupe, sont particulièrement recommandées pour les personnes souffrant de psychose réfractaire et recevant des soins intensifs. En fait, la majorité des unités de soins psychiatriques en Amérique du Nord utilisent différentes formes de thérapies de groupe auprès des personnes souffrant de troubles mentaux graves comme la schizophrénie, en raison non seulement de l’avantage économique qu’offre le groupe, mais également en raison des avantages cliniques et sociaux (Scheidlinger, 1994). En effet, l’intervention de groupe présente plusieurs avantages par rapport à l’intervention individuelle. Le groupe génère des comportements sociaux adaptés en favorisant l’écoute respectueuse et le partage d’opinion. Il permet également à l’individu de contextualiser et de normaliser son expérience. Enfin, le groupe crée un sentiment d’appartenance et d’entraide qui permet à chaque participant de surmonter plus rapidement ses difficultés (White, 2000). La section suivante décrit trois interventions de groupe pouvant être offertes aux personnes souffrant de psychose réfractaire. La troisième section traite des particularités liées à l’offre de groupes aux personnes souffrant de psychose réfractaire et enfin, la dernière section discute des cibles thérapeutiques offertes à cette population.
Description de trois interventions de groupe
Nous présentons trois modules destinés à des groupes de personnes souffrant de schizophrénie. L’efficacité de deux de ces modules a été vérifiée empiriquement auprès de personnes souffrant de psychose réfractaire et le troisième est présentement en évaluation dans le cadre d’une vaste étude expérimentale menée dans divers sites canadiens (Lecomte et Leclerc, 2004). Pour les trois modules, les critères d’éligibilité se résument à un diagnostic de trouble mental grave (schizophrénie et trouble schizo affectif, récent, contrôlé ou réfractaire), et à la maîtrise de la langue dans laquelle le groupe est offert. Pour ces études, les groupes contrôle recevaient le traitement habituel.
Les trois modules proposent des cibles différentes : un module cible l’augmentation de l’estime de soi (Je suis super !), un module cible le coping et la compétence (J’apprends à gérer mon stress) et un module cible le contrôle et la diminution des symptômes psychotiques (Le module TCC : Thérapie Cognitive Comportementale). Les modules sont des traitements structurés qui présentent toutes les activités devant être réalisées lors des rencontres de groupe. Ils offrent non seulement un contenu détaillé de chacune des rencontres, mais proposent aussi des activités pouvant être réalisées individuellement (devoirs), des formulaires additionnels de certaines activités que les participants pourront utiliser à leur rythme après la fin du groupe, de même qu’un guide destiné aux animateurs de ces groupes. Les trois modules présentés ont été élaborés par les auteurs de cet article qui les ont animés à plusieurs reprises. Ils existent actuellement en français et en anglais. Ces modules ont également été utilisés par d’autres thérapeutes et ont fait l’objet d’études randomisées avec groupes contrôles dont les résultats (présentés plus loin) appuient leur efficacité. Pour chacun de ces modules, il faut prévoir entre seize et vingt-quatre rencontres de groupe.
Le module d’estime de soi « Je suis super »
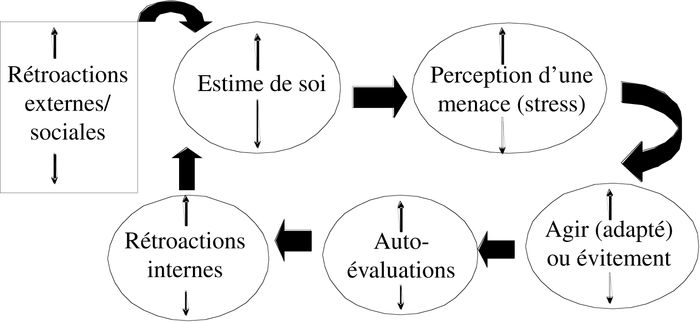
Ce module a été conçu par un des auteurs (T.L.) spécifiquement pour des participants souffrant de psychose réfractaire. Le but de ce module est de créer les conditions environnementales et personnelles nécessaires à la consolidation de l’estime de soi. Cette intervention est justifiée puisque les personnes souffrant de psychose réfractaire, de par leurs histoires, leurs hospitalisations nombreuses, et leurs échecs, perdent souvent la capacité de se percevoir comme une personne digne de bonheur et de succès (Lecomte et al., 1997 ; Morrison et al., 1999). De plus, certaines études suggèrent un lien déterminant entre l’estime de soi et les délires paranoïdes (Bentall et al., 2001), entre l’estime et le maintien des symptômes psychotiques (Freeman et al., 2002) ainsi qu’entre l’estime de soi et le fonctionnement social (Bradshaw et Brekke, 1999 ; Roe, 2003). Sans une bonne estime de soi, l’apprentissage de nouvelles stratégies d’adaptation devient inaccessible puisque l’apprentissage est perçu comme impossible. L’estime de soi peut fluctuer selon les expériences individuelles de succès, les perceptions positives ou réalistes assimilées, et les rétroactions des personnes significatives de la personne (voir figure 1). Une intervention visant à améliorer l’estime de soi devient donc possible. Selon certains auteurs, l’estime de soi se construit à la fois de manière séquentielle et circulaire (Bednar et Peterson, 1995), et inclut un minimum de cinq composantes de base (Reasoner, 1992), soit : 1) Le sentiment de sécurité ; 2) Le sentiment d’identité, 3) Le sentiment d’appartenance, 4) Le sentiment de direction et, 5) Le sentiment de compétence. Le sentiment de sécurité permet de se sentir à l’abri des dangers dans son propre environnement, en développant sa capacité à faire confiance aux autres, en s’appuyant sur ses expériences passées afin d’affronter de nouvelles situations, tout en étant conscient des règles et des façons de faire dans cet environnement. L’identité réfère à la perception de soi, incluant la reconnaissance de ses forces personnelles, de ses faiblesses et de ses désirs, en plus de la prise de conscience de l’image projetée auprès des autres. Le sentiment d’appartenance se développe lorsque l’on se sent accepté socialement, que l’on fait partie d’un groupe avec qui l’on partage des attributs communs, ainsi que lorsqu’il est possible d’obtenir de son réseau social l’aide requise. Le sentiment de direction implique la prise de décisions, l’établissement et l’atteinte de buts personnels, la capacité de traverser les obstacles de la vie et de prendre des risques calculés. Finalement, le sentiment de compétence se développe par l’utilisation appropriée de ses capacités cognitives, sociales et comportementales afin de s’adapter aux défis de la vie, d’atteindre ses buts et d’obtenir du succès de ses actions. Dans ce cadre, le sentiment de compétence ne dépend pas uniquement des habiletés spécifiques de la personne, mais aussi de la conviction de pouvoir utiliser ses habiletés efficacement et de mériter le bonheur et le sentiment d’accomplissement (Reasoner, 1992). Des études empiriques ont identifié ces cinq facteurs (sécurité, identité, appartenance, direction et compétence) comme étant les caractéristiques des personnes possédant une bonne estime de soi (Bednar et Peterson, 1995 ; Reasoner, 1992). Tout comme les autres interventions présentées dans cet article, le module « Je suis super ! » existe sous forme de manuel d’intervention comprenant une version participant et une autre pour le thérapeute de groupe. L’intervention a été prévue pour 24 rencontres de 45 à 60 minutes, à raison de deux fois par semaine.
Figure 1
Fluctuations de l’estime de soi
Une étude menée au Québec par Lecomte et al. (1999) et utilisant un devis de recherche randomisé avec groupe contrôle a évalué les effets de ce module. Les résultats obtenus auprès de 95 participants ayant été hospitalisés en moyenne pendant 12.5 années (échantillon variant de 5 mois à 33 ans) indiquent qu’après avoir participé à ce module, les personnes souffrant de psychose réfractaire utilisaient davantage de stratégies d’adaptation actives lorsque confrontées à un problème (par exemple, qu’elles tentaient davantage d’agir sur la situation et de régler le problème plutôt que de l’éviter et d’attendre que ça passe) comparativement à un groupe n’ayant pas participé au traitement. Ces mêmes personnes ont aussi vécu une diminution marquée des symptômes psychotiques positifs, tels les délires, suite à leur participation au groupe. Quoique la mesure d’estime de soi utilisée n’ait pas été sensible aux fluctuations suivant cette intervention, la diminution des symptômes psychotiques et l’amélioration des stratégies d’adaptation ainsi que les témoignages plus « qualitatifs » des participants au groupe suggèrent en fait une amélioration de l’estime de soi. Ces résultats soutiennent la thèse qu’il est possible d’améliorer l’estime de soi de personnes souffrant de psychose réfractaire, même si un soutien environnemental s’avère nécessaire afin de maintenir les acquis (Lecomte et al., 1999).
Le Module Coping et Compétence « J’apprends à gérer mon stress »
Inspiré par le Modèle stress vulnérabilité compétence (voir figure 2), ce module a été élaboré afin de combler une lacune, soit l’absence de traitement ciblant spécifiquement le développement de la compétence à gérer le stress. Plusieurs données probantes appuient le rôle central du stress dans l’exacerbation des symptômes psychotiques (Liberman, 1994 ; Lukoff et al., 1984 ; MacCarthy et al., 1986 ; Van Den Bosch et al., 1992). De plus, de nombreux auteurs soulignent la pertinence de développer de solides compétences à gérer le stress pour les personnes souffrant de psychose réfractaire (Bellack et Mueser, 1993 ; Falloon et al., 1984 ; Leclerc et al., 1997 ; Liberman, 1994 ; Mandarino et Bzdek, 1989 ; Maurin, 1989 ; Nicholson et Neufeld, 1992 ; O’Connor, 1991 ; Tarell, 1989 ; Tarrier et al., 1990). Des auteurs ajoutent que les personnes ayant vécu de fréquentes rechutes utilisent une moins grande variété de stratégies d’adaptation et que le traitement hospitalier traditionnel ne favorise pas ce type d’apprentissage, la personne étant coupée de plusieurs de ses responsabilités habituelles (Davidson et al., 1995). Des études montrent que les personnes ayant développé leurs capacités à gérer le stress arrivent à diminuer certains délires ou leurs hallucinations auditives même lorsque le stress demeure présent (Strauss, 1989 ; Wiedl et Schottner, 1991). Certaines études soulignent que les personnes souffrant de schizophrénie, par exemple, utilisent souvent des stratégies de gestion du stress efficaces mais possèdent un registre trop restreint de stratégies, se retrouvant donc démunies lorsque leurs stratégies habituelles ne peuvent être utilisées (Corin et Lauzon, 1992 ; Ventura et al., 2002).
Figure 2
Modèle Vulnérabilité-stress-compétence
Appuyé par ces prémisses, un module a été développé et validé par un des auteurs de cet article (C.L.) Ce module favorise l’apprentissage d’un processus plutôt que l’acquisition d’habiletés particulières ou l’utilisation de stratégies spécifiques. Il tient compte des situations stressantes identifiées par les personnes elles-mêmes et favorise l’utilisation de leurs ressources individuelles, qu’elles proviennent de la personne ou de son réseau social, ainsi que le développement de leur compétence.
Un manuel contenant tout ce qui est nécessaire pour participer au module l’accompagne. Il propose au participant d’identifier les inconforts liés au stress ressentis le plus fréquemment, qu’ils soient de nature physiologique, cognitive ou émotionnelle. Le participant apprend à détecter les situations qui accentuent cet inconfort, à repérer les premiers signes de l’inconfort, à identifier les ressources dont il dispose et à formuler une appréciation cognitive dans un contexte de groupe. Lorsqu’un participant identifie une situation stressante, il évalue s’il est possible ou non de la modifier. Le participant choisit lui-même une stratégie destinée à diminuer ou à éliminer l’inconfort. La stratégie est expérimentée individuellement et les résultats sont ensuite présentés au groupe. Lorsque l’inconfort persiste, le processus se poursuit. Le groupe et les animateurs du module aident le participant à accomplir toutes les étapes du processus. Le tableau 1 présente les sept étapes principales du processus. Comme les autres modules présentés dans cet article, ce module prévoit deux rencontres par semaine d’une durée de 60 minutes chacune et se présente sous la forme d’un manuel de travail et d’un guide pour les animateurs. Il est conçu pour que deux thérapeutes en assurent l’animation.
Tableau 1
Étapes du Module Coping et Compétence et tâches des participants
Ce traitement a fait l’objet d’une étude expérimentale menée auprès d’une centaine de personnes souffrant de psychose réfractaire (schizophrénie). Ces personnes ont vécu de nombreuses années en milieu psychiatrique et y étaient toujours au moment de l’étude. Les résultats montrent que les participants au groupe expérimental ont présenté une diminution significative de leurs délires, ainsi qu’une amélioration notable au niveau de certaines habiletés de vie quotidienne, alors que le groupe contrôle est demeuré sans fluctuations. L’intervention semble aussi avoir amélioré la perception subjective de compétence personnelle (Leclerc et al., 2000).
Ces améliorations sont significatives pour des personnes souffrant de psychose réfractaire et permettent de croire qu’elles sont capables d’intégrer des processus relativement complexes et de les utiliser afin de solutionner leurs difficultés personnelles. Vu l’efficacité démontrée des modules d’estime de soi et de gestion du stress, certaines activités clés de ces modules ont été intégrées au module TCC.
Le Module TCC
Ce module se veut une application de la thérapie cognitive comportementale (TCC) visant la diminution des symptômes psychotiques à un contexte de groupe. Beaucoup d’encre a coulé depuis quelques années au sujet de la TCC pour la psychose. De nombreuses études (voir méta-analyses : Pilling et al., 2002 ; Gould et Mueser, 2001 ; Cormac et al., 2002) et plusieurs ouvrages (Kingdon et Turkington, 1994 ; Slade et Haddock, 1996 ; Morrison et al., 2004) ont été publiés et soutiennent l’utilisation de cette approche pour les personnes souffrant de psychose n’ayant pas vécu une rémission symptomatique complète. La TCC permet de modifier les pensées et les croyances irrationnelles ou délirantes en enseignant le lien qui existe entre les perceptions, les croyances et les réponses émotives et comportementales qui y sont associées. La TCC permet aussi au client de questionner les évidences apparentes qui soutiennent ses croyances en encourageant la recherche d’alternatives ou la vérification des faits. La TCC permet également au client d’évaluer lui-même ses pensées et lui enseigne comment développer des stratégies d’adaptation afin de mieux composer avec les symptômes perturbateurs qui parfois persistent, comme par exemple, les hallucinations auditives.
Le module TCC de groupe existe en deux versions, soit une destinée aux personnes vivant en communauté (24 rencontres) et la seconde destinée aux personnes hospitalisées (16 rencontres). Initialement, ce module a été conçu pour les personnes récemment atteintes de psychose n’ayant pas préalablement reçu beaucoup d’interventions de réadaptation psychiatrique (Lecomte et al., 2003). Toutefois, plusieurs cliniciens utilisent ce module avec une clientèle plus réfractaire et trouvent le contenu tout aussi approprié. Les deux versions font l’objet d’études randomisées en cours. Le Module TCC vise la diminution des symptômes psychotiques par le biais de la modification des croyances délirantes et l’utilisation de stratégies d’adaptation, mais touche aussi à d’autres sphères, telles que le stress, l’estime de soi, l’anxiété, la dépression, le suicide et la toxicomanie.
Lorsque les auteurs (Lecomte et al., 2002) ont développé le Module TCC, ils se sont assurés que le contenu puisse être animé par des intervenants expérimentés mais qui ne sont pas nécessairement des thérapeutes expérimentés, à la thérapie cognitive comportementale. Comme les autres traitements présentés dans cet article, le Module TCC a été développé sous la forme d’un manuel qui est distribué à chaque participant afin qu’il puisse prendre connaissance des activités prévues. Cette façon de faire est appropriée afin d’éliminer une méfiance souvent fréquente lors d’épisodes psychotiques, et de fournir un agenda des 16 ou 24 rencontres prévues. Pour la majorité des activités, le manuel introduit le thème discuté, suivi de questions ouvertes auxquelles répondent individuellement les clients dans leur manuel. Les participants reçoivent régulièrement la consigne que ces réponses sont très personnelles et qu’aucune réponse n’est bonne ou mauvaise. Les activités se terminent par une révision de ce qui a été discuté durant la rencontre, et de ce que les participants souhaitent retenir. Un devoir est prévu à chaque semaine afin de faciliter la compréhension et la pratique de ce qui est vu durant les activités. Une période d’échange entre les participants et les thérapeutes est prévue à la suite, agrémentée d’un goûter.
Le manuel comprend 4 sections : 1) Le Stress : comment il influence ma vie, 2) Vérifier les hypothèses et rechercher des alternatives, 3) Les drogues, l’alcool et mes états d’âmes, et 4) Coping et compétence. Les premières activités traitent du stress, de ses effets sur la santé et introduisent le modèle Stress Vulnérabilité Compétence comme modèle explicatif potentiel (tirées de Module Coping et Compétence « J’apprends à gérer mon stress » ; Leclerc et al., 2000).
La seconde partie, intitulée « Vérifier les hypothèses et rechercher des alternatives », est une application plus classique de la TCC individuelle mais adaptée au groupe. Au moyen d’échanges et d’exemples, la normalisation s’établit en permettant aux participants de découvrir que d’autres personnes (dont les autres participants du groupe) peuvent expérimenter des hallucinations et des délires. Par le biais de jeux de rôles et d’exemples fictifs et personnels, ils sont amenés à prendre conscience qu’il existe parfois plusieurs explications possibles pour une situation donnée, et qu’il faut vérifier les faits avant de sauter aux conclusions.
La troisième section traite de la consommation de drogues et d’alcool de même que des émotions difficiles à vivre. Les activités portant sur la toxicomanie et sur le suicide ont été omises de la version courte du module, car d’autres interventions de types « double diagnostic » et visant les comportements à risque sont fréquemment offertes en milieu hospitalier. Cette section aborde ces sujets sous l’angle de l’autocritique à l’égard de ses comportements et de ses émotions. Des activités visant à augmenter l’estime de soi (tirées du Module « Je suis Super ! » ; voir Lecomte et al., 1999) sont prévues avant de discuter des thèmes plus lourds tels que les comportements de toxicomanie ou les comportements suicidaires.
La quatrième et dernière partie vise à identifier les stratégies d’adaptation préférées par les participants, en tenant compte de différents niveaux de détresse. Les participants sont également invités à expérimenter une activité de relaxation, et pratiquent comment utiliser différentes stratégies afin de contrôler leurs voix (par exemple, le recadrage, la distraction, Wykes et al., 1999) ou d’améliorer leur humeur. Durant les activités de cette section, les participants identifient leurs ressources personnelles et celles provenant de leur réseau, incluant les ressources professionnelles. L’approche de groupe TCC offre une expérience positive de collaboration aux participants, avec les thérapeutes et les autres membres du groupe.
Ce module a été conçu pour être animé par deux thérapeutes, préférablement de sexe différent, à raison de deux rencontres d’une heure par semaine. Une formation préalable de quatre jours s’avère souvent nécessaire afin de se familiariser avec les objectifs du module et avec les techniques TCC. Afin de s’assurer de la fidélité des thérapeutes à l’approche TCC dans le contexte des études en cours, chaque session est enregistrée sur bande vidéo et visionnée par des experts qui utilisent une version adaptée de la grille de Young et Beck’s (1980) Cognitive Behavior Therapy Checklist. On observe un accord interjuges de 93 % et une fidélité à l’approche CBT qui se situe en moyenne à 86 %. Ces résultats préliminaires démontrent qu’il est possible pour des intervenants d’expérience en santé mentale d’utiliser cette approche sans formation exhaustive en TCC. Le format de la thérapie de groupe nécessite une certaine expérience auprès de la clientèle. Il serait souhaitable de s’associer à un cothérapeute expérimenté qui puisse superviser l’animation de l’apprenti. Le manuel facilite la démarche et s’avère un outil utile pour apprivoiser cette approche. Lorsque les rencontres prévues au manuel sont terminées, les participants sont invités à participer, sur une base volontaire, à des activités destinées à revoir les apprentissages, selon les besoins exprimés.
Des résultats préliminaires (Lecomte et al., 2003) indiquent que le module, tout comme la TCC en approche individuelle (Drury et al., 1996 ; Garety et al., 2000 ; Kuipers et al., 1997 ; Sensky et al., 2000 ; Tarrier et al., 1998), contribue à diminuer les symptômes positifs des participants. Ainsi entre le début de l’intervention et sa terminaison, trois mois plus tard, les scores totaux obtenus au BPRS des participants ont diminué de même que leurs résultats aux échelles Hallucinations et Délires (Lecomte et Leclerc, 2002). Les résultats qui proviendront de l’étude en cours permettront de vérifier si ces derniers se répètent pour chaque groupe de participants. De plus, des informations de type qualitatif nous indiquent que les participants apprécient le traitement et semblent en tirer bénéfice de diverses manières.
Groupes et psychose réfractaire
La psychose réfractaire comprend d’ores et déjà plusieurs profils cliniques. Quoique historiquement les unités de soins psychiatriques offraient un séjour prolongé aux personnes dites « chroniques » et souffrant d’une symptomatologie non contrôlée par la médication, les résidents en milieu psychiatrique ont aujourd’hui des portraits cliniques plus diversifiés. En fait, l’on retrouve toujours un certain nombre de personnes institutionnalisées, souffrant non seulement de symptômes positifs marqués, d’une certaine désorganisation comportementale mais aussi des personnes souffrant de déficits cognitifs importants et des difficultés au niveau du fonctionnement social. De plus, l’on voit aussi des personnes plus jeunes, souvent dans la vingtaine, qui reçoivent des soins psychiatriques prolongés suite à des comportements de violence ou à des troubles de personnalité conjugués à une problématique psychotique, souvent liée à une toxicomanie. Ces personnes sont parfois gardées sous surveillance parce qu’elles représentent un danger pour elles-mêmes ou pour autrui. Afin de choisir les interventions de groupe les plus appropriées pour les individus hospitalisés pour psychose réfractaire, les intervenants doivent tenir compte non seulement de ces différentes réalités, mais également des divers besoins individuels afin d’offrir l’intervention appropriée. Par exemple, afin de tenir compte des déficits d’attention et de l’instabilité symptomatique de plusieurs personnes hospitalisées, les groupes en milieu hospitalier comportent souvent de deux à cinq rencontres hebdomadaires. D’une durée de 45 à 60 minutes, les groupes sont idéalement composés de quatre à huit participants. Selon Yalom (1983), les groupes en milieu hospitalier doivent être plutôt structurés et compter un nombre restreint de participants afin de réduire l’importance des comportements perturbateurs. Ils sont offerts à raison de plusieurs rencontres par semaine, et leur durée est limitée afin de permettre aux participants de maximiser les effets du groupe dans le contexte d’une hospitalisation de courte durée.
Considérant que les durées de séjour en milieu hospitalier demeurent brèves même pour les personnes souffrant de psychose réfractaire, il est possible de débuter les traitements à l’unité, ou encore de les offrir en externe, compte tenu du suivi prolongé offert à ces personnes dans la communauté.
Cibles thérapeutiques
Les interventions thérapeutiques les plus fréquentes dans le cadre de groupes offerts aux personnes hospitalisées visent soit la modification de comportements perturbateurs spécifiques (Corrigan et Mueser, 2000), soit l’acquisition de nouvelles habiletés sociales ou de gestion des symptômes (Glynn et al., 2002), ou alors la remédiation de certains déficits tel que les troubles cognitifs (Silverstein et al., 1998 ; Spaulding et al., 1999). Ainsi, les modules psychoéducatifs, tels que ceux de Liberman visent l’acquisition de connaissances et d’habiletés spécifiques par des apprentissages structurés, alors que les modules cognitifs comportementaux visent à modifier certaines croyances individuelles par des techniques spécifiques. Les interventions de groupe diffèrent donc par leurs buts cliniques ou leurs cibles de réadaptation. Elles doivent aussi tenir compte des vulnérabilités, des handicaps et déficits des participants afin de maximiser les effets thérapeutiques souhaités. Les interventions doivent de plus être conçues afin de permettre à chaque participant de maintenir les acquis associés au groupe lors de son retour à la communauté. Les interventions doivent donc servir de tremplin pour l’apprentissage ou le développement de nouvelles habiletés qui seront requises ultérieurement. Outre la méthode de répétitions ad nauseam, les meilleurs apprentissages s’effectuent dans un contexte contrôlé, ciblant les forces des participants, et favorable aux expérimentations positives afin de permettre aux participants de vivre des succès et d’atteindre leurs buts (Leclerc et al., 1997 ; Kern et al., 2003).
La plupart des études qui rapportent des résultats positifs suite à un traitement offert en groupe mentionnent au moins un but associé à la philosophie de la réadaptation psychiatrique. Le modèle vulnérabilité stress compétence (voir figure 2) décrit le processus par lequel une vulnérabilité, qu’elle soit de nature génétique, développementale ou autre, mise en interaction avec des facteurs de stress importants ou quotidiens, déclenche une réponse symptomatique telle que l’aggravation des symptômes psychotiques chez les personnes présentant une psychose. Toutefois, chez les personnes dont les facteurs de protection sont efficaces, la rechute symptomatique peut être évitée et ainsi préserver leur vie sociale et communautaire. Les stratégies d’adaptation (coping), le sentiment de compétence, le soutien social, les médicaments antipsychotiques, les habiletés sociales et l’intégration dans la communauté au moyen de programmes de transition sont considérés comme des facteurs de protection. Ces facteurs permettent d’atténuer les détériorations, les déficits et les handicaps associés aux troubles mentaux graves. Ce modèle est applicable à de nombreuses conditions de santé, qu’elles soient de type physique (par exemple, le diabète), ou de type psychologique (par exemple, l’anxiété) et offre ainsi une perspective normalisante de l’expérience de la maladie. En surcroît, l’accent mis sur les facteurs de protection confère aux participants une responsabilité voire un pouvoir sur le contrôle de leurs symptômes. Ainsi, la personne souffrant de psychose, même réfractaire, n’est plus victime de sa maladie mais est plutôt un agent de son propre rétablissement.
Conclusion
Cet article a voulu présenter trois interventions de groupe pertinentes pour les personnes souffrant de psychose réfractaire. Chacun des trois modules est basé sur le principe de l’autodétermination et vise à accroître les habiletés des personnes à s’aider elles-mêmes. En l’occurrence, il est possible de comprendre la croyance derrière le symptôme, et d’enseigner aux personnes souffrant de psychose comment vérifier la véracité de leurs croyances et de leurs perceptions. Lorsque ce n’est pas possible d’agir ainsi, il est suggéré d’enseigner comment gérer les réactions émotives et comportementales qui en découlent. De même, apprendre à reconnaître les situations pouvant augmenter le niveau de stress vécu et découvrir quelles manières subjectives sont efficaces pour surmonter ce stress, peuvent significativement améliorer la qualité de vie et le contrôle de sa maladie pour plusieurs personnes. L’estime de soi, ainsi que certains concepts connexes dont celui d’optimisme (Hoffart et Sexton, 2002) sont devenus depuis peu des cibles thérapeutiques importantes en raison de leur influence sur la réponse au traitement, et sur le développement des capacités de l’individu à prendre des risques et à explorer de nouvelles stratégies d’adaptation (Leclerc et al., 2000 ; Lecomte et al., 1999 ; Hall et Tarrier, 2003). Des interventions ciblant la modification des biais cognitifs, tels des inférences, des attributions personnelles négatives, ou des interventions visant à augmenter l’estime de soi de l’individu comme la thérapie cognitive comportementale, améliorent l’état de la personne à plusieurs niveaux tout en respectant la perception subjective de l’expérience de chacun (Lecomte et Lecomte, 1999). Quoique aucune intervention ne puisse être miraculeuse et démontrer le même niveau d’efficacité pour tous, les interventions décrites ont su aider plusieurs personnes et n’ont, à ce jour, jamais connu d’effets néfastes. De plus, chacune d’elles s’insère logiquement dans le cadre d’un programme de réadaptation, qu’il soit en milieu hospitalier ou communautaire.
Parties annexes
Références
- Bednar, R. L., Peterson, S. R, 1995, Self-esteem : Paradoxes and Innovations in Clinical Theory and Practice (2nd edition), Washington, DC, American Psychological Press.
- Bellack, A. S., Mueser, K. T., 1993, Psychosocial treatment of schizophrenia, Schizophrenia Bulletin, 19, 2, 317-336.
- Bentall, R. P., Corcoran, R., Howard, R., Blackwood, N., Kinderman, P., 2001, Persecutory delusions : a review and theoretical integration, Clinincal Psychology Review, 21, 8, 1143-1192.
- Bradshaw, W., Brekke, J. S., 1999, Subjective experience in schizophrenia : factors influencing self-esteem, satisfaction with life and subjective distress, American Journal of Orthopsychiatry, 69, 254-260.
- Corin, E., Lauzon, G., 1992, Positive withdrawal and the quest for meaning : the reconstruction of experience among schizophrenics, Psychiatry, 55, 266-78.
- Cormac, I., Jones, C., Campbell, C., 2002, Cognitive behaviour therapy for schizophrenia, Cochrane Database Systematic Review, 1.
- Corrigan, P. W., Mueser, K. T., 2000, Behavior therapy for aggressive psychiatric patients, in Crowner, M.L., ed., Understanding and Treating Violent Psychiatric Patients, Washington, American Psychiatric Press, 69-85.
- Davidson, L., Hoge, M. A., Merrill, M. E., Rakfeldt, J., Griffith, E. H., 1995, The experience of long-stay inpatients returning to the community, Psychiatry, 58, 5, 122-132.
- Drury, V., Birchwood, M., Cochrane, R., MacMillan, F., 1996, Cognitive therapy and recovery from acute psychosis : a controlled trial, British Journal of Psychiatry, 169, 593-601.
- Falloon, I. R. H., Boyd, J. L., McGill, C. W., 1984, Family Care of Schizophrenia : A Problem Solving Approach to the Treatment of Mental Illness, New York, Guilford Press, 52-92.
- Freeman, D., Garety, P. A., Kuipers, E., Fowler, D., Bebbington, P. E., 2002, A cognitive model of persecutory delusions, British Journal of Clinical Psychology, 41, 331-347.
- Garety, P., Fowler, D., Kuipers, E., 2000, Cognitive-behavioral therapy for medication-resistant symptoms, Schizophrenia Bulletin, 26, 73-86.
- Glynn, S. M., Marder, S. R., Liberman, R. P., Blair, K., Wirshing, W. C., Wirshing, D. A., Ross, D., Mintz, J., 2002, Supplementing clinic-based skills training with manual-based community support sessions : Effects on social adjustment of patients with schizophrenia, American Journal of Psychiatry, 159, 5, 829-837.
- Gould, R. A., Mueser, K. T., 2001, Cognitive therapy for psychosis in schizophrenia : an effect size analysis, Schizophrenia Research, 48, 335-342.
- Hall, P. L., Tarrier, N., 2003, The cognitive-behavioural treatment of low self-esteem in psychotic patients : a pilot study, Behaviour Research and Therapy, 41, 317-332.
- Hoffart, A., Sexton, H., 2002, The role of optimism in the process of schema-focused cognitive therapy of personality problems, Behaviour Research and Therapy, 40, 6, 611-623.
- Kern, R.S., Green, M. F., Mintz, J., Liberman, R. P., 2003, Does “errorless learning” compensate for neurocognitive impairments in the work rehabilitation of persons with schizophrenia ? Psychological Medicine, 33, 3, 433-442.
- Kingdon, D., Turkington, D., 1994, Cognitive Behaviour Therapy of Schizophrenia, London, Routledge.
- Kuipers, E., Garety, P., Fowler, D., Freeman, D., Dunn, G., Bebbington, P., Hadley, C., 1997, London-East Anglia randomised controlled trial of cognitive-behavioural therapy for psychosis : Effects of treatment phase, British Journal of Psychiatry, 171, 319-327.
- Leclerc, C., Lesage, A., Ricard, N., 1997, Pertinence du paradigme stress-coping pour l’élaboration d’un modèle de la gestion du stress des personnes atteintes de schizophrénie, Santé mentale au Québec, 22, 2, 68-91.
- Leclerc, C., Lesage, A., Ricard, N., Cyr, M., Lecomte, T., 2000, Assesment of a new rehabilitative coping skills module for persons with schizophrenia, American Journal of Orthopsychiatry, 70, 3, 380-388.
- Lecomte, C., Lecomte T., 1999, Au delà et en deçà des techniques cognitives béhaviorales dans le traitement des troubles sévères : les facteurs communs, Santé mentale au Québec, 24, 19-36.
- Lecomte, T., Cyr, M., Lesage, A. D., 1997, Le rôle de l’estime de soi dans l’adaptation psychosociale de personnes schizophrènes, Revue canadienne de santé mentale communautaire, 16, 1, 23-38.
- Lecomte, T., Cyr, M., Lesage, A., Wilde, J. B., Leclerc, C., Ricard, N., 1999, Efficacy of a self-esteem module in the empowerment of individuals with chronic schizophrenia, Journal of Nervous and Mental Diseases, 187, 7, 406-413.
- Lecomte, T., Leclerc, C., Wykes, 2002, Le Module TCC : Thérapie cognitive comportementale (non publié).
- Lecomte, T., Leclerc, C., Wykes, T., Wallace, C., 2003, Group CBT for first episode clients :how does it work and what are the benefits ? Schizophrenia Research, 60, (Supplement 2003), 324-325.
- Lecomte, T., Leclerc, C., Wykes, T., Lecomte J., 2004, Group CBT for clients with a first episode of schizophrenia, Journal of Cognitive Psychotherapy : An International Quaterly, 17, 4, 375-383.
- Lecomte, T., Leclerc, C., 2004, Manuel de réadaptation psychiatrique, Les Presses de l’Université du Québec.
- Liberman, R. P., 1994, Psychosocial treatments for schizophrenia, Psychiatry, 57, 104-114.
- Lukoff, D., Snyder, K., Ventura, J., Nuechterlein, K. H., 1984, Life events, familial stress, and coping in the developmental course of schizophrenia, Schizophrenia Bulletin, 10, 2, 258-292.
- MacCarthy, B., Benson, J., Brewin, C. R., 1986, Task motivation and problem-appraisal in long-term psychiatric patients, Psychological Medicine, 16, 431-438.
- Mandarino, M.A., Bzdek, V. M., 1989, Social-skill building with chronic clients in J. T. Maurin, ed., Chronic Mental Illness : Coping Strategies, Thorofare, NJ, Journal of Psychosocial Nursing Book Club ; 187-195.
- Maurin, J. T., 1989, Chronic Mental Illness : Coping Strategies, Thorofare, NJ, Journal of Psychosocial Nursing Book Club.
- Morrison, A. P., Bowe, S., Larkin, W., Nothard, S., 1999, The psychological impact of psychiatric admission : some preliminary findings, Journal of Nervous and Mental Disease, 187, 4, 250-253.
- Morrison, A. P., Renton, J. C., Dunn, H., Williams, S., Bentall, R. P., 2004, Cognitive Therapy for Psychosis — A formulation Based Approach, Hove, Brunner-Routhledge.
- Nicholson, I. R., Neufeld, W. J., 1992, A dynamic vulnerability perspective on stress and schizophrenia, American Journal of Orthopsychiatry, 62, 1, 117-130.
- O’Connor, F. W., 1991, Symptom monitoring for relapse prevention in schizophrenia, Archives of Psychiatric Nursing, 5, 4, 193-201.
- Pilling, S., Bebbington, P., Kuipers, E., Garety, P., Geddes, J., Orbach, G., Morgan, C., 2002, Psychological treatments in schizophrenia : I. Meta-analysis of family intervention and cognitive behaviour therapy, Psychological Medicine, 32, 5, 763-782.
- Reasoner, R. W., 1992, Building Self-esteem in the Elementary Schools — Teacher’s manual, 2nd Edition, Palo Alto, California, Consulting Psychologists Press.
- Roe, D., 2003, A prospective study on the relationship between self-esteem and functioning during the first year after being hospitalized for psychosis, Journal of Nervous and Mental Disease, 191, 45-49.
- Scheidlinger, S., 1994, An overview of nine decades of group psychotherapy, Hospital and Community Psychiatry, 45, 3, 217-225.
- Sensky, T., Turkington, D., Kingdon, D., Scott, J. L., Scott, J., Siddle, R., O’Carroll, M., Barnes, T. R., 2000, A randomized controlled trial of cognitive-behavioral therapy for persistent symptoms in schizophrenia resistant to medication, Archives of General Psychiatry, 57, 1 5-172.
- Silverstein, S. M., Schenkel, L. S., Valone, C., Nuernberger, S. W., 1998, Cognitive deficits and psychiatric rehabilitation outcomes in schizophrenia, Psychiatric Quarterly, 69, 3, 169-91.
- Slade, P., Haddock, G., 1996, Cognitive Behavioural Interventions with Psychotic Disorders, London, Routledge.
- Spaulding, W. D., Reed, D., Sullivan, M., Richardson, C., Weiler, M., 1999, Effects of cognitive treatment in psychiatric rehabilitation, Schizophrenia Bulletin, 25, 4, 657-76.
- Strauss, J. R., 1989, Mediating processes in schizophrenia, British Journal of Psychiatry, 155, (suppl. 5), 22-28.
- Tarell, J. D., 1989, Self-regulation of symptoms in schizophrenia : Psychoeducational interventions for clients and families, in Maurin, J. T., ed., Chronic Mental Illness : Coping Strategies, Thorofare, NJ, Journal of Psychosocial Nursing Book Club, 196-217.
- Tarrier, N., Beckett, R., Harwood, S., Baker, A., Yusupoff, L., Ugarteburu, I., 1993, A trial of two cognitive-behavioural methods of treating drug-resistant psychotic symptoms in schizophrenic patients : I Outcome, British Journal of Psychiatry, 162, 524-532.
- Tarrier, N., Yusupoff, L., Kinney, C., MacCarthy, E., Gledhill, A., Haddock, H., Morris, J., 1998, Randomised controlled trial of intensive cognitive behaviour therapy for chronic schizophrenia, British Medical Journal, 317, 303-307.
- Van den Bosch, R. J., Van Asthma, M. J. O., Rombouts, R, et Louwerens, J. W., 1992, Coping style and cognitive dysfunction in schizophrenic patients, British Journal of Psychiatry, 161, (suppl.18), 123-128.
- Ventura, J. Nuechterlein, K. Subotnik, K., Hwang, S., 2002, Factors influencing coping behavior during early schizophrenia, Acta Psychiatrica Scandinavica, 106, (suppl. 413), 41.
- Wiedl, K. H., Schottner, B., 1991, Coping with symptoms related to schizophrenia, Schizophrenia Bulletin, 17, 3, 525-538.
- White, J. R., 2000, Introduction, in White, J. R., Freeman, A. S., eds. Cognitive-behavioral Group Therapy for Specific Problems and Populations, Wahsington, American Psychological Association Press, 3-28.
- Wykes, T., Parr, A.-M., Landau, S., 1999, Group treatment of auditory hallucinations, British Journal of Psychiatry, 175, 180-185.
- Yalom, I. D., 1983, Inpatient Group Psychotherapy, New York, Basic Books.
- Young, J., Beck, A., 1980, Cognitive Therapy Scale Rating Manual, Philadelphia, PA, Center for Cognitive Therapy.
Liste des figures
Figure 1
Fluctuations de l’estime de soi
Figure 2
Modèle Vulnérabilité-stress-compétence
Liste des tableaux
Tableau 1
Étapes du Module Coping et Compétence et tâches des participants





 10.7202/032424ar
10.7202/032424ar