Résumés
Résumé
Malgré les percées importantes en psychopharmacologie dans le traitement des personnes souffrant de schizophrénie, plusieurs patients demeurent trop handicapés pour obtenir leur congé des établissements psychiatriques publics. Cet article décrit le développement d’un partenariat entre les secteurs public et privé qui a mené à la création d’un programme spécialisé et intensif de réhabilitation behaviorale, dans les hôpitaux publics, à l’intention des patients souffrant de schizophrénie, et considérés réfractaires aux traitements. Les éléments essentiels de ce programme et ses fondements philosophiques y sont décrits. Des données sur les résultats sont discutées afin de souligner le fait que lorsque des traitements basés sur des données probantes sont dispensés à cette population, les résultats peuvent être positifs dans la plupart des cas. Et le nombre de patients « réfractaires aux traitements » devient moindre lorsque son estimation n’est pas seulement basée sur la réponse aux médicaments.
Abstract
Despite advances in psychopharmacology for people with schizophrenia, many patients remain too disabled to be discharged from public psychiatric facilities. This paper decribes the development of a public-private partnership which led to the creation of a specialized, intensive behavioral rehabilitation program for schizophrenia patients who were considered to be treatment-refractory at public hospitals. The essential elements of this treatment program are described, along with the philosophical bases of its treatment. Outcome data are discussed to emphasize the point that when evidence-based treatment is implemented with this population, outcomes can be positive in most cases, and therefore, the number of « treatment-refractory » patients is actually less than is estimated based on response to medication alone.
Resumen
A pesar de los avances importantes de la psicofarmacología en el tratamiento de las personas con esquizofrenia, muchos pacientes siguen estando demasiado discapacitados para obtener sus incapacidades en los establecimientos psiquiátricos públicos. Este artículo describe el desarrollo de una asociación entre el sector público y privado, que ha conducido a la creación de un programa especializado e intensivo de rehabilitación conductista, en los hospitales públicos, para los pacientes que sufren de esquizofrenia y que son considerados como refractarios a los tratamientos. Los elementos esenciales de este programa y sus fundamentos filosóficos son descritos en este artículo. También se discuten los datos de los resultados con el fin de subrayar el hecho de que cuando los tratamientos basados en los datos probantes son presentados a esta población, los resultados pueden ser positivos en la mayoría de los casos y el número de pacientes “refractarios a los tratamientos” disminuye cuando su estimación no se basa sólo en su respuesta a los medicamentos.
Resumo
Apesar das descobertas importantes em psicofarmacologia no tratamento de pessoas que sofrem de esquizofrenia, vários pacientes continuam debilitados demais para obter sua alta dos estabelecimentos psiquiátricos públicos. Este artigo descreve o desenvolvimento de uma parceria entre os setores público e privado que levou à criação de um programa especializado e intensivo de reabilitação behaviorista, nos hospitais públicos, para pacientes que sofrem de esquizofrenia, considerados refratários aos tratamentos. Os elementos essenciais deste programa e seus fundamentos filosóficos são descritos no artigo. São discutidos dados sobre os resultados para ressaltar o fato de que, quando tratamentos baseados nos dados probatórios são dispensados a esta população, os resultados podem ser positivos na maior parte dos casos. O número de pacientes “refratários aos tratamentos” diminui quando sua estimativa não é somente baseada na resposta aos medicamentos.
Corps de l’article
Au cours de la dernière décennie, l’introduction des drogues antipsychotiques atypiques conjuguée aux avancées des techniques de réhabilitation, au déploiement d’alternatives de logement dans la communauté, à la diversification des services offerts aux patients hospitalisés et ambulatoires dans les hôpitaux généraux, et le développement de mouvements de consommateurs et de familles actives, a rendu possible la réduction des populations des centres psychiatriques d’état. Pourtant, de nombreux patients avec une schizophrénie continuent de ne pas répondre à toutes ces mesures. Par exemple, au moins 30 % des patients présentent une réponse faible ou inadéquate à une médication antipsychotique conventionnelle (Kane, 1989). Alors que la clozapine, considérée généralement comme l’agent antipsychotique le plus efficace pour les patients « réfractaires au traitement », a produit une amélioration parmi de nombreux patients, le taux de réponse à celle-ci parmi les non-répondeurs à une médication conventionnelle va seulement de 10 % à 60 % (Kane, 1992 ; Kane et al., 1998 ; Simpson et al., 1999). De plus la clozapine est sous-utilisée en raison de son coût, de ses effets secondaires, et de ses complications médicales potentielles. Même quand la clozapine réduit les symptômes chez des patients « réfractaires au traitement », l’évidence d’une amélioration liée à la clozapine, dans le fonctionnement social, au travail ou à un niveau global, est faible (Wahlbeck et al., 1999).
Pour répondre à ce problème, le Weill Medical College of Cornell University et le New York Office of Mental Health ont développé un modèle de traitement alternatif pour les patients dits « incurables » qui résident dans les hôpitaux d’état. Le programme a impliqué l’établissement d’une unité spécialisée qui combinait ce qui se fait de mieux en pharmacothérapie et en réhabilitation comportementale. Le résultat en est le Programme Seconde Chance, qui s’est ouvert à la Westchester Division of the Weill Medical College of Cornell University-New York Presbyterian Hospital (NYPH-WD) en janvier 1998. L’objectif du Programme Seconde Chance est de maximiser la probabilité que les patients « réfractaires au traitement », tous transférés des hôpitaux d’état, puissent réussir leur sortie dans un établissement de la communauté.
Description du programme
Les barrières au congé du patient de l’institution impliquent souvent des habiletés de vie inadéquates davantage que des niveaux symptomatiques. En conséquence, pour aborder les excès comportementaux et les déficits des patients, nous utilisons conjointement la gestion du milieu, l’entraînement aux habiletés de groupe, et des interventions individualisées. Le système de gestion du milieu implique un système à base de points pour la détermination d’un privilège au sein du — et hors du — site (description ci-dessous). En plus, le programme utilise une économie de jetons, que l’on peut concevoir comme un environnement prothétique pour les personnes qui présentent de sévères déficits cognitifs. Au sein de l’économie de jetons, on fournit plus clairement et plus fréquemment, que dans des environnements plus classiques, un feedback sur les comportements appropriés ou inadéquats. Il s’ensuit que les conséquences, en termes de gratifications et de pénalités, sont directement liées aux comportements. Toutes ces interventions spécifiques favorisent l’apprentissage. Les patients gagnent des jetons pour l’atteinte de cibles comportementales spécifiques, qui peuvent être des cibles pour les comportements notées ci-dessous, ou plusieurs aspects de comportements en groupe, dont arriver à l’heure, participer et rester tout le temps de la séance en groupe. Le Programme Seconde Chance possède un magasin de jetons, ouvert six jours par semaine, où les patients peuvent mettre de côté des coupons (en utilisant un système informatisé de mise en banque des jetons) ou les dépenser pour des produits alimentaires, de soins personnels, des vêtements, des magazines, et des jeux. L’ajout du système de points au système de jetons offrait la garantie que des patients ayant un fonctionnement plus faible, trop altérés pour accéder aux niveaux de privilège les plus élevés, puissent être aussi motivés pour atteindre leurs cibles comportementales.
Une caractéristique importante du système d’économie de jetons est qu’au fur et à mesure que les patients progressent dans le système, et que leur comportement commence à s’approcher des standards de la communauté, on utilise moins les renforcements externes pour se fier davantage au contrôle interne et au contrôle social. Au début, les patients reçoivent des jetons au fur et à mesure qu’ils parviennent à chaque comportement cible. Plus tard, la gratification prend la forme d’éloges et de renforcements sociaux de la part du personnel, et d’une autosatisfaction à avoir atteint les cibles. Le renforcement d’un comportement désirable évolue aussi au cours du temps, passant du renforcement immédiat à un renforcement différé. Au fur et à mesure que les patients atteignent les niveaux les plus élevés, ils ne reçoivent plus de jetons dès l’accomplissement d’une cible comportementale. En fait, à la fin de la semaine, ils reçoivent un crédit au magasin de jetons, avec un nombre crédité équivalent au nombre de jetons qu’ils auraient gagnés sur une base quotidienne au cours de la semaine écoulée (comme une fiche de paie). Ainsi, les dernières étapes du système s’approchent des expériences qu’ils rencontreraient dans la communauté (par exemple, un renforcement différé). Il y a enfin une caractéristique supplémentaire. Le système pèse fortement en faveur du renforcement des comportements positifs au lieu de la pénalisation des comportements inappropriés, une approche qui s’est révélée avoir plus de succès que les systèmes basés principalement sur les punitions.
Les systèmes de points et à jetons s’appuient sur un système d’évaluation complet qui englobe quatre types de mesures quotidiennes sur : a) dix aspects de l’apparence et de soin personnel (par exemple, cheveux peignés) ; b) dix aspects de la propreté de la chambre (par exemple, aucun vêtement sur le sol) ; c) dix critères du comportement de restauration (par exemple, manger en utilisant les couverts), mesurés à chaque repas ; et d) dix aspects de la préparation au coucher (par exemple, ne pas dormir avec les vêtements portés dans la journée). Les patients reçoivent des points pour l’accomplissement réussi de chacun de ces critères, des points supplémentaires et un jeton s’ils ont atteint la cible que l’équipe a définie pour eux, cible basée sur leur performance des deux dernières semaines (notez que si une cible est constamment atteinte pendant deux semaines, celle-ci donne droit à un point la semaine suivante).
En outre, les patients sont cotés chaque jour sur la présence/ absence d’approximativement trente comportements inappropriés et appropriée tels qu’ils sont observés. À la fin de chaque semaine, le nombre total de points gagnés et perdus est calculé, et le nombre résultant détermine le niveau des privilèges in situ et hors du site pour les sept prochains jours. Toutes ces données sont entrées dans un logiciel d’application développé par le premier auteur de cet article. Le résultat, transmis à chaque patient et communiqué à l’équipe, comprend la comptabilisation de la fréquence de chaque comportement durant trois semaines : la semaine qui vient juste de s’écouler, la semaine précédente, et la première semaine d’admission du patient dans l’unité. Ces données sont utiles pour planifier le traitement, pour informer les patients sur leur progression dans le système, et sur les comportements qui nécessitent encore de changer davantage.
En plus des systèmes de gestion du milieu, le Programme Seconde Chance offre une gamme complète de groupes d’entraînement aux habiletés et de groupes d’activités de loisir (gestion de l’abus de substances, entraînement aux habiletés sociales, éducation à la médication, contrôle de la colère, yoga, etc.). Tous ces groupes opèrent d’une façon telle que la capacité d’attention et la participation aux séances de groupe y sont renforcés, en plus de promouvoir l’apprentissage des contenus pour lesquels a été créé le groupe. Puisque certains patients présentent des difficultés comportementales qui ne sont pas abordées suffisamment par les interventions de groupe ou institutionnelles, nous utilisons des contrats comportementaux individualisés et des stratégies de réhabilitation cognitive, lorsque cela est nécessaire.
Statistique de base
Le Tableau 1 présente les données des trois premières années sur les références, les admissions et les congés. Comme on peut le constater, le Programme Seconde Chance a été une réussite pour le retour dans la communauté de patients formellement réfractaires au traitement. Actuellement, 67 % des patients admis dans ce programme vivent dans la communauté. Les autres ont rejoint l’hôpital d’état d’origine ou ont nécessité une réhospitalisation ailleurs (généralement pour de brefs séjours) après avoir obtenu leur congé.
Tableau 1
Statistiques de base
Quelques résultats sur les effets du traitement
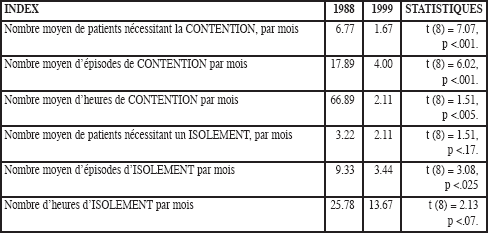
Au tout début du développement du programme, les niveaux sanguins de médication suggéraient que les patients ne prenaient pas leurs médicaments à la dose prescrite. Pour aborder ceci, le personnel a institué une politique selon laquelle les prises du matin étaient administrées lors des séances de groupe. On espérait que les patients resteraient présents pour la totalité des 45 minutes de séances. Les séances en groupe impliquaient elles-mêmes une discussion sur la médication, sur leurs effets secondaires et sur la programmation des congés. Cette intervention a permis que les niveaux sanguins de la médication s’approchent des niveaux attendus. En outre, le taux de comportements violents s’est significativement réduit. Le Tableau 2 compare les données de 1999 (9 mois suivant l’intervention) à celles de 1998 (une période identique de 9 mois), pour la contention et l’isolement. Comme nous pouvons le constater, nous avons obtenu des différences significatives, indiquant que les nouveaux groupes de médication ont conduit à une amélioration significative du comportement des patients.
Tableau 2
Effets des groupes de médication matinale sur la contention et l’isolement
En dépit de l’efficacité de l’intervention du groupe de médication matinale, nous avons considéré que les épisodes d’isolement et de contention survenaient encore avec une fréquence élevée inacceptable. Dans le but d’aborder ce problème, nous avons institué les systèmes de points et de jetons décrits ci-dessus en février 2000. Ce système a conduit à des changements considérables dans une large gamme de comportements, comprenant l’hygiène personnelle, les comportements agressifs, les comportements alimentaires, et la non-assuétude au traitement.
Le graphique 1 montre le score moyen des activités de vie quotidienne (AVQ pour hygiène personnelle) par semaine, au cours d’une période de quatorze semaines, pour les 45 patients qui étaient dans l’unité en tout ou en partie au cours de cette période. Les sept premières semaines représentent les semaines pendant lesquelles on cotait les patients et qu’on leur fournissait un feedback, mais où leur performance n’était assujettie à aucune prime. La huitième semaine représente celle où la performance a commencé à être associée à des renforcements tels que des éloges verbaux, des privilèges accrus, et des jetons qui pouvaient être encaissés dans un magasin de jetons. Les six semaines suivantes représentent une prolongation de ces conditions. Comme il apparaît sur le graphique, le processus de simple observation et de discussion sur les comportements de soins personnels dans un forum public a semblé améliorer la performance. Toutefois, une amélioration significativement plus importante est apparue après la mise en oeuvre des procédures de renforcement nécessaires, croyons-nous, pour améliorer la performance et pour maintenir le niveau le plus élevé de fonctionnement. En utilisant une analyse de mesures répétées prenant assise sur des procédures d’estimation de probabilité maximale, et en spécifiant une structure de covariance auto régressive de premier ordre (first order autoregressive covariance structure) (χ2 de Wald (13) = 278.40, p <.0005), nous avons dégagé une série longitudinale qui a révélé un effet significatif au cours du temps, En outre, une comparaison entre les sept premières semaines et les sept dernières a aussi révélé une différence significative (χ2 de Wald (1) = 31.08, p <.0005). Nous avons enfin obtenu des résultats pratiquement identiques, après l’introduction d’un système de gestion de contingences pour façonner des comportements qui impliquaient de garder propres la chambre et la salle de bain (voir le graphique, ci-dessus à droite). Ici, il y a eu à nouveau un effet significatif dans le temps (χ2 de Wald (13) = 605.82, p <.0005), et une différence significative entre les semaines avant l’introduction du système, et les semaines suivantes (χ2 de Wald (1) = 142.94, p <.0005), ce qui démontre que l’effet n’était pas uniquement dû au fait d’accroître le feed-back donné aux patients sur leur performance.
Graphique 1
Nombre de critères d'ACQ remplis hebdomadairement (extraits de 70 possibles)
Graphique 2
Nombre de critères espaces et lits remplis hebdomadairement (extraits de 70 possibles)
En plus de ces nombreux exemples d’amélioration des comportements résultant de l’application dans toute l’unité des procédures de façonnement, les taux de mise en isolement et des mesures de contention ont continué de s’améliorer. Le graphique 3 illustre le total mensuel moyen des incidents de mise en chambre d’isolement de 2000 à 2001, comparativement aux données signalées plus haut, et issues des deux premières années. Comme nous pouvons le voir, l’inauguration des procédures de cotation comportementale et de processus de feedback a abouti à une réduction plus importante des comportements agressifs.
Graphique 3
Incidents en salle d’isolement par mois
Un développement récent a été l’introduction des procédures de façonnement de l’attention dans tous les groupes. Ces procédures impliquent la définition des critères d’attention, la détermination du laps de temps pendant lequel le patient remplit ces critères, et l’utilisation de procédures de renforcement pour augmenter la durée de la tâche au cours des séances de groupe. Ce travail a répliqué et prolongé un travail antérieur dans ce domaine (Silverstein et al., 1998a, b, 1999, 2001). Il en résulte que les patients sont plus attentifs dans ces séances de groupe, et apprennent davantage de matériel qu’il n’aurait été possible de le faire avec des groupes utilisant des procédures standards (par exemple les modules UCLA).
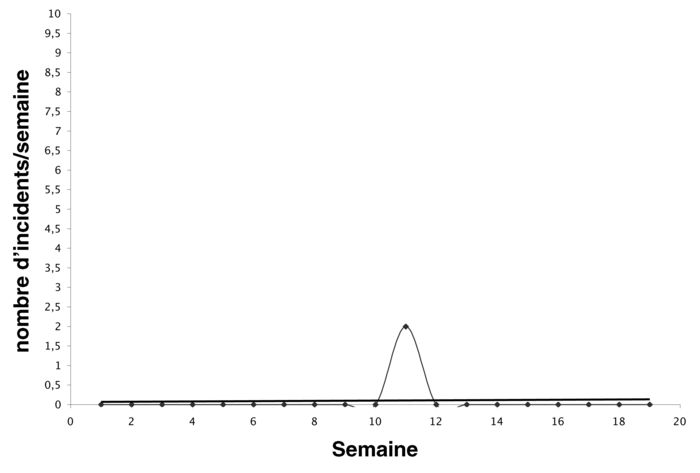
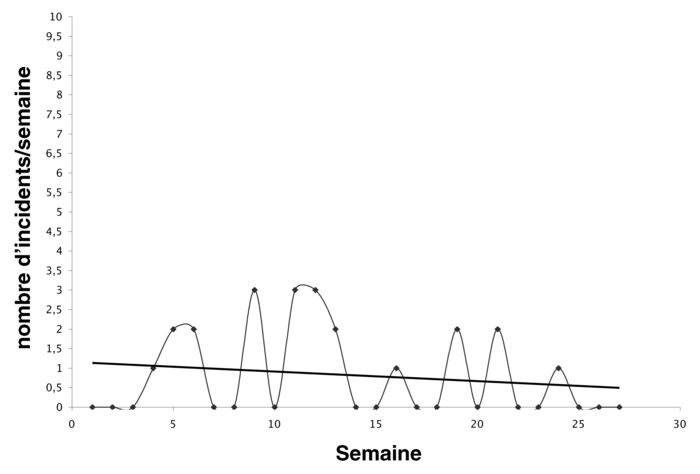
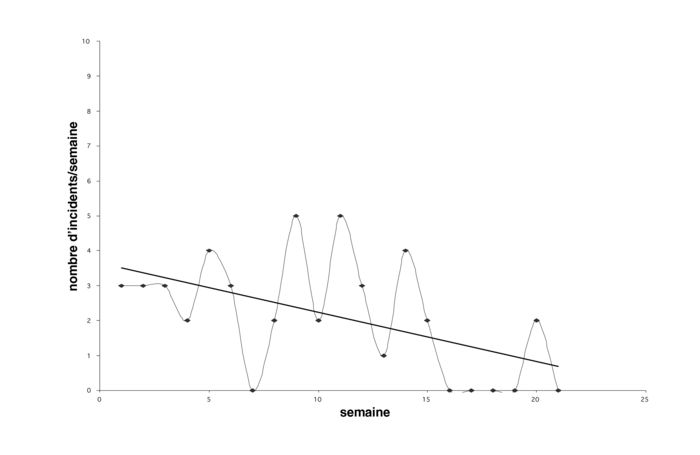
Alors que la présentation d’un changement au niveau de l’unité dans son ensemble peut fournir une information importante sur l’efficacité du programme, on peut obtenir une information additionnelle par la présentation d’un changement au niveau du patient. Cette présentation permet de déterminer s’il y a des sous-groupes qui peuvent répondre différemment au traitement. Pour accomplir ceci, nous utilisons les procédures suivantes : 1) pour chaque variable d’intérêt (abus verbal, soins personnels, etc), nous caractérisons le patient selon trois paramètres : la moyenne de leurs réponses au cours du temps, leur pente (ou degré de changement) au cours du temps, et leur variabilité autour de leur propre ligne de tendance ; et 2) ces valeurs sont entrées dans une analyse de clusters pour déterminer s’il existe des sous-groupes significatifs (Kupper et Hoffman, 2000). En utilisant cette stratégie, nous avons identifié des sous-groupes sur plusieurs variables. Les graphiques 4 à 7 décrivent des exemples de patients représentatifs de chacun des quatre clusters que nous avons identifiés, pour la variable « abus » qui comprend l’abus verbal et physique. Dans chaque graphique, l’axe des X représente le temps (semaine dans le programme) et l’axe des Y représente le nombre d’incidents d’abus par semaine, sur une échelle de 0 à 10. Comme on peut le voir sur ces graphiques, certains patients manifestaient rarement de comportements d’abus, alors que d’autres en manifestaient fréquemment. Parmi ces groupes, certains varient plus que d’autres, et différents degrés de changement au cours du temps (pente) sont évidents.
Graphique 4
Graphique 5
Graphique 6
L’identification de sous-groupes a d’importantes implications pour le traitement, dont deux en particulier : le développement précoce de contrats comportementaux pour les patients qui manifestent un comportement d’abus important, et/ou qui vont vraisemblablement montrer une amélioration minimale avec la seule gestion du milieu, et l’identification et l’enseignement (du personnel et des patients) des premiers signes d’alarme, pour les patients qui manifestent une variabilité importante et de fréquents comportements inappropriés.
Graphique 7
Finalement, au niveau individuel, les contrats comportementaux et les interventions de réhabilitation cognitive ont démontré leur efficacité. En voici un exemple. Nous avons développé un contrat comportemental avec un patient qui se maltraitait. Ce contrat impliquait que le personnel dispense fréquemment des renforcements positifs pour des comportements sociaux appropriés. Le renforcement incluait des éloges verbaux et des « Coupons Seconde Chance » qu’il était possible de mettre de côté pour acheter des activités (du temps pour regarder la télévision, l’usage de matériels de dessin, un tour aux distributeurs automatiques, etc). L’effet de ce contrat a été colossal, avec un temps d’isolement passant de plus de 20 heures par jour à moins d’une heure par jour, sur une période de plusieurs semaines. De plus, le nombre des incidents dont ce patient était la cause, même ceux ne requérant aucun isolement (crier à tue-tête bruyamment dans l’unité), s’est considérablement réduit comme résultat de ce plan. De telles interventions sont souvent nécessaires pour aborder les problèmes particuliers que les procédures groupales ou de milieu ne prennent pas en charge. Une caractéristique positive des contrats comportementaux est qu’ils sont aussi transférables dans les établissements de patients traités en externe pour assurer la continuité des soins, et favoriser un changement supplémentaire dans la communauté. En plus des contrats comportementaux, nous avons aussi développé des interventions de réhabilitation cognitive pour aider les patients à améliorer leur fonctionnement cognitif de base (Sholberg et Mateer, 1989 ; Van der Gaag, 1992), et maîtriser plus efficacement les effets de détournement de l’attention des hallucinations auditives (Hatashita-Wong et Silverstein, 2003).
Fondements conceptuels du programme Second Chance
Questions éthiques sur le recrutement, la rétention, la pratique clinique et le respect des droits du patient
Dès les premières phases de développement du programme, nous avons décidé de recruter des patients « réfractaires au traitement » « typiques », et non le type de patients généralement recrutés pour les études mesurant les résultats thérapeutiques (par exemple, aucune comorbidité, histoire de conformité au traitement, etc). Par la suite, le critère d’admission dans le programme a été la présence d’une maladie mentale qui était assez grave pour exclure un congé de l’hôpital d’état, même après une hospitalisation de trois ans consécutive à une admission. Dans la plupart des cas, les patients avaient un diagnostic de trouble psychotique. Après la deuxième année du programme, à mesure que les références augmentaient et que l’on taillait de plus en plus sur mesure le milieu comportemental pour des patients présentant une schizophrénie et des troubles apparentés, les critères d’inclusion ont stipulé que tous les patients devaient détenir un diagnostic primaire de trouble psychotique. Les seuls critères d’exclusion portaient sur la présence de comportements agressifs ou « prédateurs » envers les autres patients, à cause d’un manque de personnel pour faire face aux patients ouvertement agressifs. Néanmoins, le programme a admis de nombreux patients avec des histoires de violence, qui démontraient périodiquement des actes violents.. La majorité des patients admis au programme présentaient des histoires d’abus de substance co-morbide, et beaucoup d’entre eux avaient connu des arrestations et fait du temps en cellule ou en prison.
L’admission dans le Programme Seconde Chance est absolument volontaire. Les patients prennent connaissance du programme grâce à des réunions d’information périodiques, conduites par le personnel de Seconde Chance, ou par des membres de l’équipe de traitement lors d’entretiens individuels. Dans ce dernier cas, ces rencontres sont suivies d’une autre avec un travailleur social du programme pour une information approfondie. Seuls les patients qui expriment de l’intérêt pour la venue dans le programme sont transférés. Une fois admis, les patients peuvent bénéficier d’un retour dans leur hôpital d’état d’origine sur simple demande. Lors des cinq premières années d’existence du programme, cela ne s’est produit qu’à une seule reprise.
Les critiques des programmes comportementaux soutiennent souvent que ces programmes peuvent être punitifs et abusifs. En fait, cela est vrai pour n’importe quel programme. Nous estimons qu’en rendant explicites les conséquences des comportements positifs et négatifs, qu’en liant ces comportements à des gratifications et à des privilèges spécifiques, qu’en s’assurant que davantage de récompenses que de pénalités soient données, les programmes comportementaux comme le Programme Seconde Chance sont réellement plus humains que des programmes non comportementaux destinés à des patients hospitalisés. Le fait que de tels programmes soient aussi associés à des durées de séjour plus courtes, à une amélioration du patient plus importante, et à des taux de congés plus élevés que ceux des programmes classiques offerts aux patients hospitalisés au long cours, tout cela plaide en faveur de leur qualité d’être la forme la plus humaine de traitement au long cours des personnes affectées d’une sérieuse maladie mentale (Paul, 2000).
Mais encore, il est crucial de s’assurer que le traitement dispensé reste réellement humain. Cela s’accomplit de plusieurs façons lors du Programme Seconde Chance. Premièrement, le directeur du programme passe en revue de façon routinière les fiches de données, sur lesquelles on a demandé à l’agent d’inscrire ses initiales, lorsqu’il y indique un comportement positif ou inapproprié (nous fournissons comme exemple la fiche de données sur l’apparence). Par cette procédure, nous pouvons déterminer si tout le personnel renforce activement les comportements positifs, davantage que les incitations verbales lors de comportements inappropriés (bien que l’on s’attende à une fréquence élevée de ces dernières). S’il s’avérait que les membres du personnel n’aient pas eu assez de contacts avec les patients, et/ou que ces contacts n’aient pas été assez centrés sur les comportements positifs, ce fait est signalé au superviseur de l’équipe garant de la discipline en son sein, et dès lors devient une question mise à l’ordre du jour de la séance de supervision. Deuxièmement, nous tenons, annuellement, des ateliers d’entraînement du personnel durant une journée entière, des réunions hebdomadaires pour passer en revue les attentes vis-à-vis du comportement de l’équipe, et pour modeler les savoir-faire de l’équipe. Troisièmement, nous mettons annuellement en oeuvre des projets pour améliorer les résultats, et pour lesquels nous colligeons des informations sur certains aspects du programme. Ces projets englobent l’examen de l’amélioration du patient, et, plus récemment, du comportement du personnel (coté par un observateur) à divers moments de la journée, en utilisant un système de codage analogue au Chronographe des Interactions Résident-soignants de Paul et Lentz (1977). Les membres de l’équipe sont régulièrement informés des résultats de ces études. Dans les rares cas où un nouveau membre des soignants soit non volontaire ou incapable d’accomplir les attentes du programme, il reçoit du counseling de la part de son superviseur. Si son comportement ne change pas, il est renvoyé.
Enfin, nous souhaitons faire remarquer que, toutes les fois que cela est possible, les patients choisissent les gratifications disponibles. Par exemple, lors de la création initiale, et le réassortiment du magasin de jetons, le choix des items était basé sur les réponses faites à un sondage lors de réunions collectives dans l’unité. Cela nous assurait que les articles du magasin seraient de fait des renforcateurs, et par conséquent posséderaient une signification personnelle pour les patients. De même, il est devenu clair que les patients valorisaient hautement de disposer de temps hors de l’unité, de même que la possibilité de fumer des cigarettes. Par conséquent, ces dernières étaient accessibles au magasin de jetons, et le temps hors de l’unité devint la récompense majeure du programme. Ce temps était déterminé selon les niveaux des patients, lesquels pouvaient changer chaque sept jours en prenant pour base la fréquence des divers comportements de la semaine précédente. Ainsi, tous les patients ont appris (par un manuel dévolu au patient, mais surtout par les autres résidents) que les totaux de point différents, reflets des divers niveaux de performance des comportements désirés, menaient à différentes périodes de temps autorisées hors de l’unité. Ces périodes de temps correspondaient à des niveaux d’indépendance croissante selon l’élaboration faite par le personnel au sein du système (par exemple, aux niveaux les plus élevés, les patients pouvaient sortir sans supervision d’un référent). Puisque seuls les patients des niveaux les plus élevés pouvaient s’engager dans certains comportements, tels que fumer et faire des achats dans les magasins locaux, l’exécution des comportements nécessaires pour gagner ces niveaux devenait quelque chose que les patients étaient très motivés à faire.
On devrait aussi souligner que les niveaux de privilège les plus élevés se rapprochaient de la vie en communauté. Par exemple, on demandait à ces patients des plus hauts niveaux de manger leur repas à l’extérieur de l’unité, soit dans la cafétéria de l’hôpital (aux frais de l’hôpital) ou dans un restaurant local. Cette combinaison de gratifications personnellement signifiantes liées à des comportements appropriés, facilite une réduction de la dépendance par l’accomplissement des niveaux de privilèges les plus élevés. Elle permet de motiver les patients à se comporter d’une manière adéquate dans la communauté, et leur donne en même temps une pratique du fonctionnement en communauté.
Philosophie envers le personnel du programme
Il est rare de trouver un programme de traitement où les interactions qui surviennent d’un moment à l’autre, tout au long de la journée, entre les patients et les membres de l’équipe, soient conçues comme un des plus importants aspects du traitement. Pourtant, des programmes reposant sur cette idée ont eu de remarquables succès. Par exemple, Paul et Lentz (1977) ont démontré qu’un programme basé sur des principes d’apprentissage social et d’apprentissage opérant, appliqués par le personnel pendant les heures de veille, a produit des résultats significativement meilleurs chez les patients au long cours que dans les autres programmes. Dans la démonstration de Paul et Lentz, on a considéré chaque membre de l’équipe comme un facilitateur important du processus de changement, et on a formé chaque membre à la philosophie et aux techniques de traitement comportemental en général, et de la schizophrénie en particulier.
Le processus du modèle de réhabilitation psychiatrique
Une réhabilitation psychiatrique efficace implique d’orienter le traitement vers quatre cibles : 1) l’acquisition de savoir-faire (habiletés) ; 2) l’exécution de l’habileté ; 3) la généralisation ; et 4) les déficits cognitifs (Corrigan et McCracken, 1997). Autrement dit, un programme de traitement efficace doit inclure des techniques pour faciliter l’apprentissage des habiletés perdues ou nouvelles, pour motiver les patients à exécuter ces comportements dans l’environnement de traitement, pour promouvoir la performance des habiletés dans le monde réel, et pour aborder les déficits cognitifs qui interfèrent avec l’acquisition d’une habileté.
Pour favoriser l’acquisition d’une habileté, les thérapeutes peuvent utiliser des interventions d’entraînement aux habiletés manuelles afin d’enseigner aux patients les savoir-faire nécessaires pour vivre efficacement dans la communauté. De nombreuses interventions d’entraînement à des habiletés ont été développées, standardisées et se sont révélées efficaces (Wallace et al., 2000). Ces thérapies visent des domaines spécifiques de compétence dont les habiletés de base à la conversation, les activités de récréation et de loisir, la prévention de l’abus de substances, la médication et la gestion des symptômes, et la réentrée dans la communauté. Le programme Seconde Chance recoure à tous les groupes de la gamme UCLA Social and Independent Living Skills.
Favoriser l’exécution d’habiletés implique de motiver les patients à mettre en pratique, en dehors de l’enceinte du groupe (par exemple, dans l’environnement du programme), ce qu’ils apprennent dans les groupes d’entraînement aux habiletés. Des systèmes à primes, comme les économies de jetons et les systèmes de privilèges, sont conçus pour gratifier ceux qui ont appliqué les habiletés adaptatives dans les groupes et dans l’environnement de traitement. Un élément important pour faciliter la performance des habiletés est que le personnel utilise des techniques appropriées de feedback et d’incitations verbales tout au long de la journée. Cela aide à renforcer le comportement adaptatif et à augmenter l’ensemble des habiletés de coping.
La généralisation implique souvent de travailler avec les membres de la famille qui seront en contact avec le patient à sa sortie. En conséquence, partout où le patient passe du temps hors de l’unité (par exemple, avec sa famille, dans les magasins locaux, à la cafétéria de l’hôpital, ou durant un entretien), on devrait l’encourager, lui et les personnes qui l’accompagnent, à pratiquer les comportements socialement adaptés et appropriés qui sont enseignés, modelés, et pratiqués dans le programme de traitement.
Alors que les déficits en savoir-faire sont associés à un fonctionnement médiocre dans la communauté, il a été démontré que les déficits cognitifs limitent l’acquisition de nouvelles compétences (Green, 1998). Les déficits cognitifs habituellement associés à la schizophrénie comprennent une altération de l’attention, de la vigilance, de la mémoire verbale, et des fonctions exécutives telles que la capacité de planifier, la réalisation de séquences, la prise d’initiative, et la résolution de problèmes. Ces obstacles sont seulement devenus récemment le point central du traitement. Pour répondre à ces problèmes, certaines thérapeutiques tentent d’améliorer les déficits cognitifs (Brenner et al., 1992, 1994, Spaulding et al., 1999a, b), alors que d’autres fournissent aux patients des stratégies de compensation (Velligan et Bow-Thomas, 2000).
Le besoin de se centrer sur les multiples niveaux du traitement
Un programme de réhabilitation psychiatrique efficace apporte simultanément au patient un traitement sur trois niveaux : 1) le niveau environnemental du programme ; 2) le niveau de la thérapie en groupe ; et 3) le niveau de l’interaction individuelle. Le niveau de l’unité peut être de première importance au sein d’un programme comportemental, parce que des structures comme l’économie de jetons et l’insistance mise dans tout le programme sur la promotion de comportement adaptatif, par les agents du changement comportemental, fonctionnent en synergie. Elles ont pour effet de créer une prothèse environnementale dans laquelle les conséquences du comportement apparaissent immédiatement et très clairement à tous les patients. Puisque nous savons que les patients avec une schizophrénie souffrent de déficits cognitifs majeurs, cet environnement prothétique sert de mécanisme de compensation nécessaire. Par exemple, les patients avec un dysfonctionnement exécutif montrent une médiocre capacité à planifier ou à organiser leur comportement, et ont des difficultés à en anticiper les conséquences. Cependant, lors de la participation au programme, le personnel formé donne directement et constamment un feedback sur les comportements inappropriés ou bizarres, de même que des suggestions sur comment se comporter d’une manière plus adéquate et adaptée.
Tel que mentionné précédemment, les interventions au niveau groupal visent l’entraînement, l’acquisition, et les performances d’habiletés dans divers domaines de compétences pour mener une vie indépendante. L’entraînement d’une habileté comprend de prêter attention aux soins personnels et à l’hygiène, à l’entretien du lit et des espaces, aux comportements de restauration, aux habiletés sociales, et aux alternatives au comportement institutionnalisé ou inadéquat. D’autres interventions de ce niveau peuvent se centrer sur la relaxation et la réduction du stress, les habiletés à vivre sainement comme l’alimentation et l’exercice, et la spiritualité comme stratégie de coping. Idéalement, les groupes d’entraînement aux habiletés devraient se tenir au moins trois fois par semaine, avec pas plus de huit patients par groupe.
L’intervention au niveau individuel se fait par l’intermédiaire des interactions qui surviennent à tout moment avec le personnel, par des interventions cognitives individualisées, et à l’aide de contrats de comportement. Les interventions cognitives individualisées peuvent se révéler efficaces dans les situations où l’empan attentionnel du patient exclut un engagement actif, et de pouvoir tirer bénéfice des méthodes de traitement cognitif qui prennent appui sur le groupe. Il existe des thérapeutiques qui visent l’empan de l’attention (Massel et al., 1991 ; Silverstein et al., 1998), le fonctionnement cognitif global (van der Gaag, 1992) aussi bien que celles qui aident les patients à faire face aux délires et aux hallucinations (Spaulding et al., 1986 ; Wong et Silverstein, 2001). Les contrats de comportement sont souvent nécessaires lorsque les patients démontrent des comportements qui ne changent pas suffisamment à la suite de d’autres interventions. On peut voir les contrats comportementaux comme des économies de jetons individualisées. Pour qu’un contrat de comportement soit efficace, le patient et les membres de l’équipe doivent en comprendre clairement les tenants et les aboutissants, le contrat doit englober des primes pour que le patient se comporte différemment, et suive les lignes directrices. Des lignes directrices pour mener à bien de tels contrats sont disponibles (Heinssen et al., 1995), de même que des méthodes pour former le personnel à leur développement (Silverstein et Jewell, 2002).
Analyse fonctionnelle
L’analyse fonctionnelle implique de déterminer quels antécédents et quelles conséquences contrôlent le comportement. Une fois celle-ci faite, on peut développer un projet comportemental pour changer ces conditions dans le but de modifier le comportement cible. On réfère parfois cette stratégie générale au « Modèle A-B-C » où A, B et C renvoient aux antécédents, aux comportements, et aux conséquences. Chaque composante de ce modèle est d’égale importance. Par exemple, il est important de définir spécifiquement le comportement que vous êtes en train de mesurer de sorte que l’ensemble de l’équipe, qui travaille avec un individu, puisse se montrer d’accord sur le fait qu’il s’est produit ou non. Considérer les conséquences du comportement est important parce que cela peut révéler pourquoi il se produit. Un exemple simple met en scène un voyou qui menace d’autres personnes pour obtenir de l’argent. Dans ce cas, le comportement menaçant résulte en un gain matériel pour l’agresseur. De façon moins évidente, d’autres types de conséquences, comme celle d’attirer l’attention du personnel, peuvent aussi avoir un grand impact sur les patients. Par exemple, dans certaines unités d’hospitalisation, les patients n’obtiennent pas beaucoup d’attention à moins qu’ils ne commencent à hurler ou à agir de façon agressive. Les membres d’une équipe sont souvent surpris, bien que les conséquences d’un comportement agressif soient graves et rapides, que le taux d’agression d’un patient puisse encore croître ; cela est du au fait que l’attention et le contact avec le personnel peuvent être vécus comme plaisants. Dans de tels cas, comprendre que l’attention est gratifiante permet au personnel de définir un projet pour renforcer systématiquement les comportements appropriés, et éviter de raffermir les comportements inadaptés. Il est également important de comprendre les circonstances dans lesquelles un comportement a le plus de chance d’apparaître, ou, quels sont les antécédents associés au début du comportement. Éclaircir les antécédents peut permettre d’enseigner aux patients des réponses nouvelles et plus adéquates, ou des façons d’éviter les situations qui mènent à une conduite inappropriée.
Les deux exemples suivants illustrent l’importance de l’identification des antécédents et des conséquences.
Dans ce cas, le membre de l’équipe qui a observé l’état agité du patient ne sait pas ce qui en est la cause. Il y a plusieurs possibilités. Par exemple, le patient pourrait avoir réagi par de l’agitation à cause des antécédents suivants : 1) il est paranoïde ; 2) il était déjà en colère contre le patient 2 pour autre chose ; 3) il manque des habiletés d’affirmation pour dire « non » au Patient 2, et par la suite il se sent frustré ; ou 4) son niveau de ligne de base d’excitation est trop élevé. En outre, l’histoire des conséquences de son comportement d’agitation peut très bien avoir guidé son comportement actuel, du au fait que : 1) par le passé le personnel lui a prêté plus d’attention aux moments de ses colères ; ou 2) qu’il a appris que la seule façon d’obtenir les médicaments qu’il apprécie, tels que des tranquillisants, consiste d’abord à manifester de la colère.
Dans l’exemple précédent, une fois identifiées les combinaisons d’antécédents et de conséquences qui interviennent dans le contrôle du comportement, nous pouvons planifier des interventions appropriées. Ce projet pourrait contenir un entraînement aux habiletés sociales pour l’affirmation de soi, apprendre comment demander au personnel une médication, un groupe d’entraînement à la relaxation, etc.
Dans ce cas, il y a deux hypothèses sur ce qui contrôle le comportement agité du patient : 1) L’anticipation de la visite chez lui (antécédent) rend le patient nerveux ; ou 2) les conséquences du comportement d’agitation, qui sont de rester dans l’unité et d’éviter d’aller à la maison. Ces dernières sont renforçantes parce que le patient préfère rester sur l’unité durant le week-end, et prendre part à des activités agréables. Dans ce cas, il apparaît que les conséquences contrôlent le comportement davantage que les antécédents. Ceci démontre pourquoi les causes d’un comportement peuvent bien ne pas être appréciées jusqu’à que l’on ait fait une analyse fonctionnelle.
Procédures spécifiques pour changer un comportement
Cette section décrit plusieurs procédures : la cotation par observation des comportements critiques ; la liaison du niveau de privilèges au niveau de performance des comportements ; l’économie de jetons ; l’interaction patient-soignant ; les techniques pour faciliter l’engagement en thérapie ; le contrat de comportement, et la conception des interventions individualisées qui développent la cognition. Ces procédures empruntent fortement au travail pionnier de Paul et Lentz (1977), Menditto et al. (1994), Spaulding et al., (1986, 1992), et Liberman, 1992 ; Corrigan et Liberman, 1994).
Cotation de l’observation des comportements critiques
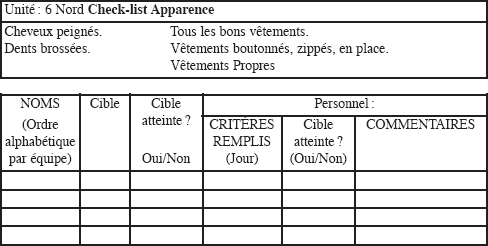
Tout programme de réhabilitation efficace pour des patients schizophrènes implique un feedback donné aux patients et à l’équipe sur les comportements observés. Pour que cela se produise, on doit instituer des procédures formalisées de collecte de données et de compte rendu. Nous avons développé, à partir des travaux de Paul et Lentz (1977) et de Menditto (1994), des listes de contrôle (check-lists) que le personnel utilise pour l’observation et la cotation des comportements cruciaux à la réussite dans la communauté. On peut tailler sur mesure le nombre et le type de check-lists à remplir selon les besoins d’un programme. Cependant, il est important que les comportements que l’on choisit d’observer et que la réhabilitation correspondent à ce que l’on sait des besoins des patients souffrant d’une schizophrénie chronique, et pas simplement aux comportements pour lesquels les membres de l’équipe ressentent une antipathie (Paul et al., 1997). Dans l’idéal, le choix des comportements résulte d’une combinaison des données existantes sur les handicaps du patient, et des observations de l’équipe des comportements qui représentent des barrières à un fonctionnement plus efficace dans le programme. Il est donc important que l’équipe et le chef de programme travaillent ensemble pour développer des instruments de recueil de données, de systèmes de leur gestion et de compte-rendu, faciles à utiliser (Corrigan et McCracken, 1997 ; Silverstein et al., 1997). Les check-lists comportementales devraient présenter clairement les critères comportementaux, les noms de chaque individu, et leurs cibles comportementales. Un exemple spécifique de check-list de comportement utilisé dans le programme Seconde Chance est donné à la page suivante.
Check-lists comportementales
Apparence
Tous les matins à 8 h 30, chaque coordonnateur d’une équipe de traitement rencontre un groupe de 10 patients. Une des fonctions capitales de ce groupe est de passer en revue les soins personnels et l’hygiène du patient. En utilisant la check-list Apparence (tableau 3), on passe en revue la performance de chaque patient à tour de rôle. Chaque patient est invité à se lever, et on lui demande ce qu’il en est des dix critères. Le leader du groupe, ou un autre membre de l’équipe présent, félicite le patient pour chaque critère atteint, et lui rappelle à chaque critère qui ne l’est pas qu’il perdra un point sur les dix possibles qu’il pourrait gagner. Une fois que l’on a établi cette procédure avec un groupe, il peut être utile pour les patients de coter les autres patients. Cela favorise les habiletés d’attention chez celui qui en fait l’estimation, et un meilleur sens de cohésion du groupe dans son ensemble. Le score final pour chaque jour de la semaine est inscrit sur la feuille d’un chevalet. Sur cette feuille, les noms de patient sont dans la colonne la plus à gauche, suivis de leur objectif, puis d’espaces pour chacun des jours de la semaine. On complète ces espaces chaque matin. De plus, un membre de l’équipe remplit la Check-list Apparence, et l’on entre les données de ce formulaire dans le programme de suivi des données du patient. Les patients reçoivent des jetons pour l’atteinte de leurs cibles Apparence, et pour leur comportement en groupe (par exemple, participation pour la durée du groupe).
Chambre et Espaces
Alors que les patients sont à la rencontre de 8h30, un membre infirmier désigné de l’équipe se rend dans la chambre de chaque patient et remplit la Check-list Chambre et Espaces. Pas loin de la fin de la réunion du matin, ce membre de l’équipe entreprend auprès de chacun des trois groupes de passer en revue la réalisation personnelle des patients vis-à-vis des critères Chambre et Espaces. Nous informons les patients sur les critères qu’ils ont remplis ou pas. Nous leur rappelons aussi que s’ils remplissent ces derniers le lendemain, ils pourront obtenir davantage de points en direction de leur niveau de privilège qui lui a été fixé pour la semaine à venir. Les procédures d’enregistrements des données sont les mêmes que celles de la vérification de l’apparence. De nouveau, les patients reçoivent des jetons, en plus de points supplémentaires, pour être parvenu au niveau cible.
Repas
On demande aux patients qui gagnent le niveau de privilège le plus élevé de prendre leur repas à la cafétéria de l’hôpital, en dehors de l’unité. C’est ainsi participer au mouvement vers l’atteinte d’objectifs qui se rapprochent des demandes de la communauté, au fur et à mesure que les patients progressent dans le programme. Pour les patients qui mangent dans l’unité, cependant, on enregistre les comportements lors des temps de repas sur une check-list des comportements au repas. Les patients reçoivent du feedback lors des repas sur les critères atteints et sur ceux qui ne le sont pas. Pour les patients qui manifestent des comportements aux repas inacceptables, le personnel désigné pour prendre ses repas avec les clients de l’unité peut fournir des directives ou servir de modèle pour des comportements de restauration appropriés.
Check-list Apparence en soirée
La Check-list Apparence en soirée permet à l’équipe de coter de nombreux comportements associés à l’apparence personnelle, et à la propreté de la chambre à la fin de la journée. Cela aide à s’assurer que les patients demeurent bien soignés tout au long de la journée, et que leur chambre reste correcte. Cette check-list de problèmes spécifiques à réduire sont de se changer pour des vêtements inadaptés après la séance de vérification de la présentation du matin, dormir la nuit avec les vêtements portés durant la journée, et dormir sans taie d’oreiller ou drap. Les patients reçoivent individuellement un feedback au moment où leur chambre est contrôlée avant l’heure du lit.
Comportements socialement inadaptés
En plus des check-lists que l’on remplit à des moments particuliers de la journée, nous enregistrons la présence de comportements inadaptés au fur et à mesure qu’ils apparaissent dans la journée, en utilisant des procédures d’échantillonnage d’événement, sur la check-list des Comportements Socialement Inadaptés. Les comportements enregistrés sur celle-ci sont de ne pas réussir à se réveiller à l’heure, les abus physiques ou verbaux, un comportement sexuellement inapproprié, un comportement bizarre, et le non-respect du traitement. Toute l’équipe est responsable de l’enregistrement de ces comportements. Les patients perdent des points quand ils agissent d’une façon socialement inadaptée, avec un nombre de points de pénalité pour les différents comportements qui sont pondérés selon leur dangerosité ou leur gravité. Il est demandé aux membres de l’équipe d’inscrire leurs initiales à côté de leur marque sur la check-list, au cas où une clarification supplémentaire serait nécessaire à une date ultérieure. Cependant, avant d’enregistrer un incident sur la check-list, les membres de l’équipe sont tenus de signaler le comportement au patient, de lui dire la conséquence en termes de points perdus, et de suggérer des moyens plus appropriés de parvenir à la satisfaction de leurs besoins.
Comportements socialement appropriés
Il est à la fois crucial que les patients reçoivent régulièrement du feedback sur leurs comportements appropriés, et que le personnel reçoive la formation nécessaire pour le faire. Pour atteindre ces objectifs, le programme a recours à une liste de comportements socialement appropriés. Les comportements cotés sur ces feuilles sont : initier une conversation de façon appropriée ; maintenir une conversation en posant des questions ou en générant d’autres sujets ; finir une conversation de façon appropriée ; répondre adéquatement à la déclaration d’une personne qui désire terminer la conversation ; tolérer une situation de stress sans adopter de comportements inappropriés ; fournir de l’aide à une autre personne, etc. La philosophie du programme favorise plus de feedback sur les comportements appropriés que sur les comportements inappropriés. Donc, les leaders du programme notent de façon régulière le nombre de comportements cotés sur chaque feuille, et travaillent de concert avec le personnel pour s’assurer qu’il remarque les patients qui adoptent des comportements positifs. Comme pour la feuille de comportements inappropriés, le personnel doit donner du feedback à un patient lorsqu’un comportement positif est inscrit sur cette feuille de données.
Feuilles de travail en groupe
L’observation des comportements a lieu aussi dans les groupes de traitement, tout au long de la présentation du matériel que l’on enseigne aux patients. Les patients reçoivent des points pour leur ponctualité, pour leur participation, et pour être restés tout le temps du groupe. Ils reçoivent aussi des points pour l’atteinte de chacun de leurs objectifs. L’animateur du groupe définit la participation de chacun de ses membres dans chaque groupe. Cela parce que les obstacles à une participation significative varient d’un patient à l’autre. Par exemple, un patient pourrait avoir besoin de moins intervenir, alors qu’un autre au contraire aurait besoin de parler plus spontanément. Nous enregistrons ces données sur des feuilles de travail de groupe conçues seulement pour l’observation en thérapies de groupe.
Feedback aux patients
Les données issues du comportement sont entrées dans un programme de suivi de données par une secrétaire. Chaque mardi, le programme sort un rapport sur les fréquences de chaque comportement au cours des sept jours précédents. Nous remettons tous les rapports à l’équipe, et l’on remet à chaque patient son rapport personnel le jour suivant à la réunion de 8h30. Ces rapports poursuivent de nombreux desseins, en plus d’informer l’équipe du fonctionnement du patient dans des domaines importants. Ils transmettent aussi aux patients le message qu’ils sont responsables des privilèges qu’ils ont gagnés. De cette façon, les patients sont découragés de quémander ou de négocier un niveau de privilège supérieur, comportement identifié à une forme de comportement institutionnalisé et dépendant. Quand émanent des questions sur les niveaux, l’équipe peut revoir le rapport avec le patient, et mentionner le fait que le contrôle du niveau de privilège est entre ses mains. Le rapport permet à l’équipe de souligner aux patients comment ils se sont améliorés de semaine en semaine, et/ou de pointer pourquoi un niveau a chuté et ce qu’il faut faire lors des sept prochains jours pour regagner les privilèges perdus.
Conclusion
Dans cet article, nous avons décrit un programme spécialisé qui a pour objectif de permettre le retour dans la communauté des patients « réfractaires aux traitements », qui ont séjourné longtemps dans les établissements psychiatriques publics. Sa mise en oeuvre a impliqué la création d’une nouvelle unité dans un hôpital privé qui dispensait de la réhabilitation comportementale intensive. Nous avons décrit les caractéristiques du programme et ses résultats. Ceux-ci sont semblables aux conclusions d’autres chercheurs (par exemple, Paul et Lentz, 1977). Ils attestent de la force des procédures d’apprentissage social lorsqu’elles sont utilisées correctement. Un facteur important de l’utilisation adéquate de ces procédures est l’établissement d’un programme d’inspiration behaviorale, où le personnel soignant fournit aux patients des réponses consistantes. Nous avons discuté les questions sur la philosophie du programme et sur les interventions du personnel. Les deux prochains articles abordent et décrivent des techniques spécifiques de traitement qui sont cruciales pour cette population. L’un aborde les techniques interpersonnelles que les soignants peuvent utiliser quotidiennement pour accroître le taux de comportements appropriés et diminuer les comportements inappropriés. L’autre se concentre sur l’amélioration du fonctionnement cognitif de cette population.
Parties annexes
Remerciements
Les auteurs remercient Dr Anthony Menditto et Dr Will Spaulding pour leur précieuse collaboration.
Références
- Brenner, H., Hodel, B., Roder, V., Corrigan, P., 1992, Treatment of cognitive dysfunctions and behavioral deficits in schizophrenia, Schizophrenia Bulletin, 18, 21-26.
- Brenner, H., Roder, V., Hodel, B., Kienzle, N., Reed, D., Liberman, R., 1994, Integrated Psychological Therapy for Schizophrenic Patients, Toronto, Hogrefe and Huber.
- Corrigan, P. W., Liberman, R. P., 1994, Overview of behavior therapy in psychiatric hospitals, in Corrigan, P.W., and Liberman, R.P., eds., Behavior Therapy in Psychiatric Hospitals, New York, Springer Publishing Company, 1-38.
- Corrigan, P. W., McCracken, S. G., 1997, Interactive Staff Training : Rehabilitation Teams that Work, New York, Plenum Press.
- Hatashita-Wong, M., Silverstein, S. M., 2003, Coping with voices : selective attention training for persistent auditory hallucinations in treatment refractory schizophrenia, Psychiatry, 66, 255-261.
- Heinssen, R. K., Levendusky, P. G., Hunter, R. H., 1995, Client as colleague : Therapeutic contracting with the seriously mentally ill, American Psychologist, 50, 522-532.
- Kane, J., 1989, The current status of neuroleptics, Journal of Clinical Psychiatry, 50, 322-328.
- Kane, J., 1992, Clinical efficacy of clozapine in treatment of refractory schizophrenia : An overview, British Journal of Psychiatry, 18 (Suppl. 17), 41-54.
- Kane, J., Honigfeld, G., Singer, J., Meltzer, H., and the Clozaril Collaborative Study Group, 1988, Clozapine for the treatment-resistant schizophrenic : A double-blind comparison with chlorpromazine, Archives of General Psychiatry, 45, 789-796.
- Kupper, Z., Hoffmann, H., 2000, Course patterns of psychosocial functioning in schizophrenia patients attending a vocational rehabilitation program, Schizophrenia Bulletin, 26, 683-700.
- Liberman, R. P., 1992, Handbook of Psychiatric Rehabilitation, Boston, Allyn and Bacon.
- Massel H. K., Corrigan, P. W., Liberman, R. P., Milan, M. A., 1991, Conversation skills training of thought-disordered schizophrenic patients through attention focusing, Psychiatry Research, 38, 51-61.
- Menditto, A. A., Valdes, L. A., Beck, N. C., 1994, Implementing a comprehensive social-learning program within the forensic psychiatric service of Fulton State Hospital. in Corrigan, P.W., and Liberman, R.P., eds., Behavior Therapy in Psychiatric Hospitals, New York, Springer Publishing Company, 61-78.
- Paul, G. L., 2000, Evidence-based practices in inpatient and residential facilities, The Clinical Psychologist, 53, 3-11.
- Paul, G. L., Lentz, R. J., 1977, Psychosocial Treatment of Chronic Mental Patients : Milieu vs. Social Learning Programs, Cambridge, MA, Harvard University Press.
- Silverstein, S. M., Bowman, J., McHugh, D., 1997, Strategies for hospital-wide dissemination of psychiatric rehabilitation interventions, Psychiatric Rehabilitation Skills, 2, 1-23.
- Silverstein, S. M. Hitzel, H., Schenkel, L., 1998c, Cognitive barriers to rehabilitation readiness : Strategies for identification and intervention, Psychiatric Services, 49, 34-36.
- Silverstein, S. M., Jewell, T. C., 2002, Effectiveness of a psychiatric rehabilitation training program for community services staff, Psychiatric Rehabilitation Skills, 6, 53-61.
- Silverstein, S. M., Pierce, D. L., Saytes, M., Hems, L., Schenkel, L., Streaker, N., 1998a, Behavioral treatment of attentional dysfunction in chronic, treatment-refractory schizophrenia, Psychiatric Quarterly, 69, 95-105.
- Silverstein, S. M., Schenkel, L. S., Valone, C., Nuernberger, S., 1998b, Cognitive deficits and psychiatric rehabilitation outcomes in schizophrenia, Psychiatric Quarterly, 69, 169-191.
- Silverstein, S. M., Valone, C., Jewell, T. C., Corry, R., Nghiêm, K., Saytes, M., Potrude, S., 1999, Integrating shaping and skills training techniques in the treatment of chronic, treatment-refractory individuals with schizophrenia, Psychiatric Rehabilitation Skills, 3, 41-58.
- Simpson, G. M., Josiassen, R. C., Stanilla, J. K., de Leon, J., Nair, C., Abraham, G., Odom-White, A., Turner, R. M., 1999, Double-blind study of clozapine dose response in chronic schizophrenia, American Journal of Psychiatry, 156, 1744-1750.
- Sohlberg, M. M., Mateer, C. A., 1989, Introduction to Cognitive Rehabilitation : Theory and Practice, New York, The Guilford Press.
- Spaulding, W. D., Storms, L., Goodrich, V., Sullivan, M., 1986, Applications of experimental psychopathology in psychiatric rehabilitation, Schizophrenia Bulletin, 12, 560-577.
- Spaulding, W. D., Sullivan, M., 1992, From laboratory to clinic : Psychological methods and principles in psychiatric rehabilitation, in Liberman, R. P., ed., Handbook of Psychiatric Rehabilitation, Boston, Allyn and Bacon, 30-55.
- Spaulding, W. D., Fleming, S. K., Reed, D., Sullivan, M., Storzbach, D., Lam, M., 1999a, Cognitive functioning in schizophrenia : Implications for psychiatric rehabilitation, Schizophrenia Bulletin, 25, 275-289.
- Spaulding, W. D., Reed, D., Sullivan, M., Richardson, C., Weiler, M., 1999b, Effects of cognitive treatment in psychiatric rehabilitation, Schizophrenia Bulletin, 25, 657-676.
- van Der Gaag, M., 1992, The Results of Cognitive Training in Schizophrenic Patients, Delft, The Netherlands, Eburon Publishers.
- Velligan, D. I., Bow-Thomas, C. C., 2000, Two case studies of cognitive adaptation training for outpatients with schizophrenia, Psychiatric Services, 51, 25-29.
- Wahlbeck, K., Cheine, M., Essali, A., Adams, C., 1999, Evidence of clozapine’s effectiveness in schizophrenia : A systematic review and meta-analysis of randomized trials, American Journal or Psychiatry, 156, 990-999.
- Wallace, C. J., Liberman, R. P., Kopelowicz, A., Yaeger, D., 2000, Psychiatric rehabilitation, in Andreasen, N., Gabbard, G.O., eds., Treatment of psychiatric disorders : The DSM-IV edition, Washington, DC, American Psychiatric Press.
Liste des figures
Graphique 1
Nombre de critères d'ACQ remplis hebdomadairement (extraits de 70 possibles)
Graphique 2
Nombre de critères espaces et lits remplis hebdomadairement (extraits de 70 possibles)
Graphique 3
Incidents en salle d’isolement par mois
Graphique 4
Graphique 5
Graphique 6
Graphique 7
Liste des tableaux
Tableau 1
Statistiques de base
Tableau 2
Effets des groupes de médication matinale sur la contention et l’isolement