Résumés
Résumé
Contexte Au Québec, les équipes de 1re ligne en santé mentale adulte (SMA) ont pour mandat d’offrir des services psychosociaux aux personnes qui vivent avec des difficultés de santé mentale, dont les troubles anxieux et de l’humeur. Suite à l’établissement de nouvelles balises cliniques en 2017, la durée des interventions ne devait pas dépasser 15 rencontres, sauf exception.
Objectifs Le volet longitudinal de l’étude Savoirs partagés avait pour but général d’évaluer l’expérience de soins des personnes avant un trouble anxieux ou dépressif recevant une intervention de courte durée (< 15 rencontres) par les équipes de 1re ligne en SMA et l’évolution de leur rétablissement dans le temps. Plus précisément, les objectifs poursuivis étaient de : 1) déterminer l’appréciation des interventions de courte durée par les personnes utilisatrices de services ; et 2) évaluer l’évolution dans le temps de la symptomatologie, du fonctionnement, de la qualité de vie et du rétablissement des personnes qui reçoivent les interventions de courte durée.
Méthode Un devis longitudinal mixte a été utilisé. Des entrevues téléphoniques ont été réalisées avec les personnes utilisatrices de services afin d’évaluer, de manière quantitative et qualitative, les variables suivantes : appréciation des services reçus, qualité de la relation avec l’intervenant (INSPIRE), symptômes de dépression (PHQ9), symptômes d’anxiété (GAD7), fonctionnement global (WHODAS), qualité de vie (ReQOL) et rétablissement personnel (ERTAD). Des analyses par modèles linéaires mixtes ont été effectuées pour examiner les changements dans le temps avec les mesures quantitatives. Des analyses de contenu ont été menées sur les données qualitatives.
Résultats Au total, 63 personnes ont participé à une entrevue avant le début de leur intervention et 22 après la fin de celle-ci. Les analyses statistiques ont montré une amélioration significative des symptômes d’anxiété, de la qualité de vie et du rétablissement personnel, mais aucune différence n’a été observée en ce qui concerne les symptômes de dépression et le niveau de fonctionnement. Près de la moitié (47,4 %) des personnes participantes ont rapporté que l’intervention reçue avait « complètement » répondu au besoin qui les avait amenées à consulter et 33,3 % se sentaient « complètement » équipées ou outillées dans leur rétablissement. Parmi les éléments particulièrement appréciés, on retrouve la qualité de la relation avec l’intervenant(e), la possibilité de prendre part aux décisions, ainsi que la personnalisation de l’intervention en fonction de leurs besoins et de leurs préférences.
Conclusion Les interventions de courte durée semblent être appréciées et produire des effets positifs chez plusieurs personnes souffrant de troubles anxieux ou dépressifs. Elles demeurent toutefois insuffisantes pour un certain nombre d’entre elles. Une mesure de rétablissement personnel devrait être utilisée en complémentarité avec des échelles de symptomatologie et de fonctionnement pour suivre l’évolution des personnes qui utilisent les services de 1re ligne en santé mentale.
Mots-clés :
- dépression,
- anxiété,
- rétablissement,
- expérience de soins,
- étude longitudinale
Abstract
Context In Quebec, adult mental health (AMH) first-line teams are mandated to provide psychosocial services to people living with mental health difficulties, including anxiety and mood disorders. Following the establishment of new clinical guidelines in 2017, the duration of interventions was not to exceed 15 sessions, with some exceptions.
Objectives The overall aim of the longitudinal component of the Shared Knowledge study was to evaluate the care experience of individuals with an anxiety or depressive disorder receiving a short-term intervention (<15 sessions) by first-line AMH teams, and the evolution of recovery over time. Specifically, the objectives were to: 1) determine the appreciation of short-term interventions by service users; and 2) assess the evolution over time of the symptomatology, functioning and quality of life and recovery of individuals receiving short-term interventions.
Method A mixed method longitudinal design was used. Telephone interviews were conducted with participants, in which the following variables were quantitatively and qualitatively assessed: appreciation of services received, quality of relationship with the provider (INSPIRE), depressive symptoms (PHQ-9), anxiety symptoms (GAD-7), global functioning (WHODAS), quality of life (ReQOL), and personal recovery (ERTAD). Linear mixed model analyses were performed to examine changes over time on quantitative measures. Content analysis was performed on the qualitative data.
Results A total of 63 individuals participated in an interview before the start of their intervention and 22 of them participated after the end of this intervention. Statistical analyses showed a significant improvement in anxiety symptoms, quality of life, and personal recovery, but no difference was observed in depressive symptoms and level of functioning. Nearly half (47.4%) of participants reported that the intervention they received had “completely” met the need that had led them to seek help, and 33.3% felt “completely” equipped or empowered in their recovery. The quality of the relationship with the caregiver, the opportunity to take part in decision-making, and the personalization of the intervention according to their needs and preferences were some of the elements that were particularly appreciated.
Conclusion Short-term interventions seem to be appreciated and produce positive effects in many people suffering from anxiety or depressive disorders. However, they remain insufficient for a number of them. A personal recovery measure should be used in conjunction with symptomatology and functioning scales to monitor the progress of people using first-line mental health services.
Keywords:
- depression,
- anxiety,
- recovery,
- care experience,
- longitudinal study,
- short-term interventions
Corps de l’article
1. Introduction
Au Québec, les troubles anxieux et de l’humeur représentent 65 % de tous les troubles mentaux diagnostiqués (INSPQ, 2012). La dépression majeure touchera plus d’une personne sur 10 (11 %) au cours de sa vie, tandis que cette proportion est de 17 % pour les troubles anxieux (Pearson et al., 2013). Les personnes qui souhaitent recevoir une assistance professionnelle concernant ces difficultés peuvent s’adresser au centre intégré de santé et de services sociaux (CISSS) ou au centre intégré universitaire de santé et de services sociaux (CIUSSS) de leur territoire. Un(e) professionnel(le) procédera à une première évaluation de leurs besoins (par téléphone ou en personne) et les orientera ensuite vers le niveau de soins approprié. Depuis 2005, la dispensation des services publics de santé mentale est priorisée en fonction de la complexité et de la gravité des besoins des personnes utilisatrices (MSSS, 2005).
Le mandat des équipes de 1re ligne en santé mentale pour adultes (SMA) des CISSS/CIUSSS est d’offrir des services aux personnes ayant des troubles mentaux courants, notamment les troubles anxieux et de l’humeur (Centre national d’excellence en santé mentale [CNESM], 2017). Ces équipes interdisciplinaires de santé mentale sont principalement composées de psychologues, de travailleuses sociales et de psychoéducatrices (Fleury et al., 2016). Les services offerts pour l’anxiété et la dépression incluent le plus souvent des groupes d’autogestion, des psychothérapies individuelles et des psychothérapies de groupe, mais d’autres interventions psychosociales sont également proposées comme des groupes de soutien et d’entraide, et de l’éducation psychologique (gouvernement du Québec, 2021 ; Montiel et al., 2022).
Depuis plusieurs années, des difficultés importantes d’accès à ces services ont été observées dans la province (Fleury et al., 2018). Des délais d’attente de plusieurs mois sont constatés (Agresta et al., 2022). Pourtant, le ministère de la Santé et des Services sociaux (MSSS) du Québec recommande que les personnes nécessitant des services de santé mentale de 1re ligne soient rencontrées par un(e) professionnel(le) dans un délai maximum de 7 jours afin de compléter la demande, puisque la prise en charge débute à l’intérieur de 30 jours (MSSS, 2005).
En 2017, le Centre national d’excellence en santé mentale (CNESM), un organisme public dont l’objectif visait à instaurer de meilleures pratiques en santé mentale à travers la province, publiait un Guide d’accompagnement pour le déploiement d’une offre de service de 1re ligne en santé mentale adulte (SMA). Ce guide avait pour objectifs de soutenir les équipes dans l’amélioration de l’accessibilité et la dispensation d’« une offre de services efficiente et de qualité ». Le guide formulait des « balises cliniques » (CNESM, 2017) impliquant une « diminution de la durée des épisodes de soins et services ». En se basant sur une revue systématique de l’Institut national d’excellence en santé et services sociaux (INESSS, 2013) et du Protocole de soins à l’intention des intervenants de 1re ligne (Fournier et al., 2012), qui montraient qu’un traitement efficient des troubles mentaux courants ou modérés en 1re ligne nécessitait de 12 à 16 rencontres, le CNESM recommandait alors que « pour reconduire ou prolonger un épisode de soins et services au-delà de 15 rencontres, il devrait toujours y avoir une consultation clinique » pour s’assurer que la décision ne soit pas prise uniquement par la personne qui dispense le service (CNESM, 2017). Ces nouvelles balises cliniques québécoises s’inspiraient fortement de lignes directrices émanant du National Institute for Health and Clinical Excellence (NICE, 2009 ; NICE, 2011) s’étant incarnées dans un programme de soins en étapes Improving Access to psychological therapies (IAPT) implanté avec succès au Royaume-Uni (Clark, 2011 ; Gyani et al., 2013) et en Australie (Baigent et al., 2023). Les balises précisaient également que les équipes SMA devaient accroître l’« appropriation du pouvoir » (CNESM, 2017) chez les personnes utilisatrices de services, afin qu’elles puissent jouer un rôle actif dans leur rétablissement. Celui-ci n’était pas conçu uniquement dans sa dimension clinique (symptomatologie), mais également dans ses dimensions fonctionnelle, existentielle, physique et sociale (Whitley et Drake, 2010). Cette vision correspond à la conceptualisation du rétablissement personnel (personal recovery), tel que proposé par plusieurs auteur(trice)s (Anthony, 1993 ; Leamy et al., 2011 ; Yu, et al., 2022).
Le déploiement de ces nouvelles balises cliniques ne s’est pas fait sans heurts. Les services de SMA de 1re ligne des CISSS et CIUSSS ont traversé, entre 2016 et 2020, une période de grands bouleversements et de transformations. Les personnes travaillant au sein de ces équipes étaient appelées à modifier de manière importante leurs pratiques, notamment la durée de leurs interventions. Il s’agissait d’un changement de pratique important dont les effets restaient largement inconnus. Pour mieux comprendre l’expérience des personnes utilisatrices de services qui bénéficiaient de ces interventions de courte durée, le projet de recherche Savoirs partagés a démarré en 2017. La première phase du projet a consisté à produire une modélisation des interventions de courte durée, à partir du croisement des savoirs professionnels, expérientiels et scientifiques (Houle et al., 2018), afin d’identifier les effets attendus de ces interventions, les mécanismes impliqués dans leur production et les mesures à privilégier pour les évaluer. La seconde phase du projet, qui fait l’objet du présent article, avait pour but général d’évaluer l’expérience des personnes ayant un trouble anxieux ou dépressif des interventions de courte durée (< 15 rencontres) offertes par les équipes de 1re ligne en santé mentale adulte (SMA). Plus précisément, nos objectifs étaient : 1) de déterminer l’appréciation des interventions de courte durée par les personnes utilisatrices de services ; et 2) d’évaluer l’évolution de la symptomatologie et du rétablissement des personnes qui reçoivent les interventions de courte durée dans le temps. Comme l’étude visait à évaluer les interventions dans leur contexte naturel (plutôt que dans le cadre d’un essai clinique randomisé contrôlé), les équipes des CLSC étaient libres d’administrer l’intervention de leur choix à l’intérieur des balises fournies par leur établissement (durée < 15 rencontres). Les interventions n’étaient donc pas standardisées ni manualisées.
2. Méthode
2.1 Devis
Un devis longitudinal mixte complémentaire QUANT + QUAL (Tashakkori et Teddlie, 2008) à 4 temps de mesure a été privilégié. Les méthodes quantitatives et qualitatives ont été utilisées pour répondre à des objectifs distincts, mais complémentaires. Le caractère longitudinal de l’étude permettait de recueillir plusieurs points de données et d’examiner l’évolution de l’appréciation et du rétablissement des personnes utilisatrices de services dans le temps.
2.2 Recrutement et procédure
Trois centres locaux de services communautaires (CLSC) ont été choisis par le CNESM pour participer à l’étude parce qu’ils avaient implanté les nouvelles balises administratives et cliniques. Deux d’entre eux étaient situés dans des quartiers à statut socioéconomique faible (n = 1) et modéré (n = 1) d’une grande métropole et l’autre était situé dans un quartier plus favorisé d’une ville de taille moyenne. Le recrutement s’est déroulé au sein de ces établissements sur une période de 15 mois, soit de février 2018 à mai 2019, avec un dernier temps de mesure en février 2020. Les équipes de SMA chargées d’évaluer les demandes de services devaient présenter l’étude à chaque nouvelle personne correspondant aux critères d’inclusion suivants : a) être âgée de 18 ans ou plus ; 2) parler français ou anglais ; 3) avoir été jugée admissible à recevoir une intervention (individuelle ou de groupe) de courte durée par l’équipe SMA dans le programme des troubles anxieux ou dépressifs. Certains critères d’exclusion étaient également considérés : a) être enceinte ou avoir accouché dans les 6 derniers mois ; b) être atteinte d’un trouble du spectre de l’autisme ; c) être atteinte de déficience intellectuelle ; d) être admise pour une intervention de courte durée offerte par le personnel du guichet d’accès (plutôt que celui de l’équipe SMA). Si la personne était intéressée, ses coordonnées étaient transmises à l’équipe de recherche. Les 4 intervieweuses, ayant une formation en psychologie clinique, se chargeaient ensuite de contacter la personne par téléphone pour entreprendre ou planifier une première entrevue. Le but de l’étude était expliqué et le formulaire de consentement était lu avant que le consentement verbal ne soit demandé et enregistré préalablement à l’entrevue. Les personnes participantes étaient invitées à accorder une entrevue téléphonique tous les 4 mois, afin d’assurer une collecte de données à différents stades de leur épisode de soins, c.-à-d. pendant la période d’attente entre l’évaluation du guichet d’accès et le début de l’intervention par l’équipe SMA, pendant l’intervention et après celle-ci. Chaque entrevue durait entre 15 et 60 minutes. L’étude a été approuvée par le comité d’éthique de la recherche de l’Université du Québec à Montréal.
2.3 Instruments
Les instruments exploraient, de manière quantitative et qualitative, le rétablissement clinique (symptomatologie et fonctionnement), le rétablissement personnel (qualité de vie, rétablissement des troubles anxieux et dépressifs), la satisfaction avec les services reçus et la qualité de la relation avec les intervenants.
Rétablissement clinique. La symptomatologie dépressive était mesurée à l’aide du PHQ-9 (Kroenke et al., 2001) et la symptomatologie anxieuse était évaluée par le GAD-7 (Spitzer et al., 2006).
Rétablissement personnel. Le fonctionnement global était mesuré à l’aide du World Health Organization Disability Assessment (WHODAS 2.0 ; Üstün et al., 2010), alors que la qualité de vie était mesurée à l’aide du Recovering Quality of Life (ReQoL ; Keetharuth et al., 2018). Le rétablissement des troubles anxieux et dépressifs a été évalué à l’aide de l’Échelle de rétablissement des troubles anxieux et dépressifs (ERTAD), un instrument développé par l’équipe de recherche à partir de la théorie de l’intervention générée dans le volet modélisation de l’étude Savoirs partagés (Houle et al., 2018). Bien que des instruments standardisés existaient déjà pour évaluer ce construit (p. ex. Recovery Assessment Scale ; Corrigan et al., 2004), nous avons estimé qu’ils étaient trop longs ou insuffisamment précis pour nos objectifs. L’ERTAD comporte 8 énoncés avec lesquels la personne évalue sa situation actuelle de 1 à 10 (1 signifie la pire situation possible et 10 signifie la situation parfaite). La cohérence interne de l’instrument est bonne, avec un alpha de Cronbach de 0,82.
Satisfaction avec les services reçus. Afin de mesurer la satisfaction des personnes quant aux services reçus, une série de 5 questions a été développée suivant les résultats de la phase de modélisation (Houle et al., 2018). Les personnes devaient indiquer jusqu’à quel point elles : a) se sont senties accueillies et reçues ; b) se sont senties comprises et entendues ; c) ont pu participer aux décisions ; d) ont reçu les informations nécessaires ; et e) sont satisfaites de leur expérience. Chaque item avait un choix de 3 réponses adaptées. Les personnes devaient également expliquer de manière qualitative les raisons motivant leur choix de réponse.
Qualité de la relation avec l’intervenant(e) Cette variable était évaluée à l’aide de la sous-échelle sur les relations du questionnaire INSPIRE (Williams et al., 2015). Elle comporte 7 items que les personnes doivent évaluer à l’aide d’une échelle de Likert allant de « fortement en désaccord » (0) à « fortement en accord » (4). La moyenne obtenue à chacun des scores a été calculée.
Tableau 1
Caractéristiques sociodémographiques de l’échantillon (n = 63)
2.4 Analyses
En raison du taux d’attrition élevé et de la variabilité dans le parcours de soins des personnes (p. ex. certaines ayant terminé leur suivi au deuxième temps de mesure), nous avons décidé de regrouper les temps de mesure en 3, à savoir avant, pendant et après l’intervention. Lorsque la personne a donné plus d’une entrevue par étape, la moyenne des scores aux mesures quantitatives a été calculée.
Pour les données QUANT, des analyses descriptives ont été menées sur les réponses aux questions à choix de réponse concernant l’expérience avec les services. Pour chacune des échelles de rétablissement, un remplacement par moyenne des items répondus a été effectué pour traiter les données manquantes lorsque < 25 % des items d’une échelle étaient manquants. S’il manquait plus d’items, le score complet de l’échelle devenait une donnée manquante. Afin de maximiser l’information disponible et de réduire l’effet des données manquantes, des analyses par modèles linéaires mixtes ont été réalisées pour comparer les scores avant, pendant et après l’intervention.
Pour les données QUAL, une analyse de contenu inductive (Elo et Kyngäs, 2008) a été menée sur les données recueillies par le biais de questions ouvertes suivant les choix multiples. Le processus de codage a débuté par l’identification de termes descriptifs pour les domaines pertinents identifiés dans les transcriptions, les « unités de sens ». Ces unités ont été synthétisées sous la forme de codes pour refléter le contenu du discours des personnes participantes. Les catégories ont ensuite été développées dans un but pragmatique en rassemblant les codes qui partageaient des éléments connexes décrivant la perception des personnes par rapport aux différents éléments de leur suivi. Les catégories ont ensuite été nommées pour rendre compte des différents codes sous-jacents. Les analyses ont été menées par un des auteurs (CM), et les résultats ont été discutés et validés avec la première auteure (JH).
3. Résultats
3.1 Personnes participantes
Nous avons reçu les coordonnées de 114 personnes intéressées à être contactées, dont 73 (64,0 %) ont pu être rejointes. Lorsque rejointes, 86,3 % des personnes ont accepté de participer. Les raisons évoquées lors d’un refus de participation incluaient le manque de temps ou d’intérêt. Un total de 63 personnes a été recruté (Tableau 1). Le nombre de personnes participantes par temps de mesure est le suivant : avant l’intervention (n = 63), pendant l’intervention (n = 32), après l’intervention (n = 22). L’échantillon est composé de 50,8 % de femmes et 49,2 % d’hommes, dont la majorité a plus de 40 ans (58,7 %), et est née au Canada (84,1 %). Près du quart (22,2 %) présentait une anxiété légère (scores ≥ 5) avant le début de l’intervention, 22,2 % présentaient une anxiété modérée (scores ≥ 10) et 41,3 % une anxiété sévère (≥ 15). Environ 19,1 % présentaient une dépression légère (scores ≥ 5) avant le début de l’intervention, 31,8 % présentaient une dépression modérée (≥ 10), 23,8 % une dépression modérément sévère (≥ 15) et 15,9 % une dépression sévère (≥ 20).
Nous avons mené des analyses (tests t pour échantillons indépendants, chi-carrés) pour déterminer si les personnes n’ayant pas complété l’étude se distinguaient des personnes qui l’ont complété, sur le plan des variables sociodémographiques et cliniques au premier temps de mesure. Aucune différence significative n’a été observée.
3.2 Évolution des indicateurs dans le temps
De manière générale, les personnes semblent avoir progressé dans leur rétablissement, tant sur le plan clinique que personnel (Tableau 2). Les analyses par modèles linéaires mixtes ont montré une amélioration statistiquement significative des symptômes d’anxiété entre la période avant l’intervention et la période après l’intervention (p < 0,01). La taille d’effet (d = 1,2) est considérée comme « forte », en fonction des barèmes du d de Cohen (Cohen, 1988). Il n’y a toutefois pas eu d’amélioration statistiquement significative observée en ce qui concerne les symptômes de dépression et le niveau de fonctionnement.
On observe une amélioration statistiquement significative de la qualité de vie entre la période avant l’intervention et la période après l’intervention (p < 0,01). La taille d’effet était considérée comme « forte », en fonction des barèmes du d de Cohen (d = 1,2). Concernant le score global de l’Échelle de rétablissement des troubles anxieux et dépressifs (ERTAD), il a augmenté de manière significative entre la période avant l’intervention et la période après l’intervention (p < 0,001). Il y avait également une différence significative entre la période pendant l’intervention et la période après l’intervention (p < 0,05). Les tailles d’effet étaient considérées comme « fortes », en fonction des barèmes du d de Cohen (d = 1,1 et 0,9 respectivement). L’amélioration était statistiquement significative sur l’ensemble des items, sauf en ce qui concernait le sentiment d’être bien entouré(e) par son réseau personnel et la connaissance des ressources disponibles dans la communauté.
Tableau 2
Évolution du rétablissement clinique et personnel dans le temps
3.3 Appréciation des services reçus avant l’orientation (n = 63)
La plupart (87,1 %) des personnes se sont senties très bien reçues et accueillies par l’intervenant(e) qui a évalué leur demande (Tableau 3). Les personnes satisfaites de leur accueil étaient nombreuses à mentionner les compétences et les qualités du personnel du CLSC. Plusieurs ont indiqué que la personne procédant à leur évaluation avait bien compris leur situation, maîtrisait leur dossier, était bien formée, posait de bonnes questions et savait les mettre en confiance. Le personnel de l’accueil a été décrit comme gentil, empathique et à l’écoute.
D’autres personnes ont eu une expérience moins positive. Elles ont trouvé que la prise en charge tardait ou qu’on cherchait à transférer leur dossier à l’extérieur du CLSC.
« Bien en fait, j’ai senti que d’un point de vue humain, les personnes étaient réceptives, mais que d’un point de vue organisationnel ils ne pouvaient pas me… étant donné qu’avec le peu de ressources qu’il y a, à part m’écouter, ils avaient comme rôle de faire rebondir mon dossier coûte que coûte à l’extérieur du CLSC. »
Homme, 28 ans
Tableau 3
Appréciation des services obtenus pendant l’orientation (n = 63)
Note. Les items sont tirés de l’échelle développée pour mesurer la satisfaction et indique le pourcentage des personnes participantes ayant choisi chacun des choix de réponses.
Près de la moitié (42,6 %) des personnes estimaient ne pas avoir reçu suffisamment d’informations concernant les étapes à venir, le contenu des prochains rendez-vous, la durée du suivi offert et les spécialités des différents types de professionnel(le)s.
« Me rendre quelque part où je ne sais pas à quoi m’attendre ça aide pas. Pour moi, ça a été très difficile de ne pas avoir de réponses ou les informations que j’avais besoin au départ. »
Femme, 39 ans
Finalement, le manque d’informations sur la durée de l’attente était une source de mécontentement pour plusieurs.
3.4 Appréciation de la relation avec l’intervenant(e) pendant l’intervention (n = 33)
Les résultats de l’échelle de satisfaction présentés au Tableau 4 montrent que les personnes se sont senties écoutées, soutenues et respectées par leur intervenant(e). Les deux tiers (69,0 %) se sont sentis « complètement » en confiance. Les propos recueillis de manière qualitative suggéraient que les intervenant(e)s étaient des personnes attentionnées qui ont à coeur le rétablissement et le bien-être des personnes utilisatrices de services.
Tableau 4
Appréciation de la relation avec l’intervenant(e) pendant l’intervention (n = 33)
Note. Les items 1 à 6 sont tirés du INSPIRE (Williams et al., 2015) où les scores varient de 0 à 4. Les items du bas du tableau sont tirés de l’échelle développée pour mesurer la satisfaction et indiquent le pourcentage de personnes participantes ayant choisi chacun des choix de réponses.
En revanche, un petit nombre de personnes ont indiqué avoir été mal à l’aise ou méfiantes avec leur intervenant(e). Cela pouvait se traduire par de l’appréhension à discuter ouvertement de ses difficultés ou à se faire juger. Les personnes qui ne se sont pas senties « complètement » en confiance avec leur intervenant(e) l’expliquaient par des lacunes perçues au niveau de ses compétences (p. ex. la désorganisation), l’absence de rétroaction, des annulations à la dernière minute, le sentiment que l’intervenant(e) manquait de temps ou que ne considérait pas leur opinion. D’autres personnes ont mentionné que leur intervenant(e) n’avait pas bien ciblé leur problématique ou avait été distrait(e) au cours du suivi.
Les deux tiers (71,9 %) des personnes participantes ont rapporté avoir beaucoup participé aux décisions concernant leur intervention (Tableau 4). Cela s’est fait de diverses manières, comme en leur demandant leurs préférences, en sollicitant leur opinion, en leur proposant des alternatives ou en leur donnant des explications sur les services offerts afin de favoriser un choix éclairé. Ces pratiques ont permis à certaines personnes de ressentir du pouvoir d’agir dans leur situation : « c’était un contexte très propice à l’empowerment » (Homme, 61 ans). Les personnes ont particulièrement apprécié lorsque l’intervenant(e) prenait le temps de s’assurer qu’elles avaient bien compris, résumait et reformulait leurs propos, donnait des opinions de façon respectueuse, posait des questions claires et proposait des conclusions.
« À toutes les fois, elle m’a demandé si c’était correct avec moi, si je voulais changer des dates, s’il y avait quelque chose qui ne marchait pas. Vraiment c’était tout à mon avantage. S’il y avait eu quelque chose qui n’aurait pas fait mon affaire, elle aurait tout modifié ses trucs pour pouvoir m’accommoder. »
Femme, 39 ans
« Ce que j’apprécie aussi c’est que quand elle m’explique quelque chose, elle prend le temps de me demander si ça l’a du sens, si je comprends bien le principe et si je comprends bien ce qu’elle m’a expliqué. »
Femme, 55 ans
D’autres personnes ont rapporté des expériences moins positives, telles qu’une mauvaise compréhension de leur problématique ou de leur urgence par leur intervenant(e). Des personnes ont rapporté avoir donné leur avis ou leurs préférences sur le déroulement du suivi, mais que cela n’avait pas été pris en compte. Elles n’ont pas senti qu’elles avaient un pouvoir d’agir sur leur intervention, mais que celle-ci était standardisée sans prendre leur situation en considération. Le manque d’écoute, de flexibilité ou le non-respect du rythme de la personne ont été identifiés comme exerçant une influence négative sur leur pouvoir décisionnel.
« Au départ, on m’avait demandé [mes préférences], on m’avait proposé, sauf que ce que j’ai demandé et ce que j’ai proposé n’a pas été entendu ou écouté. Je n’ai pas été prise en compte dans le fond parce qu’on ne m’a pas laissé le choix, au final, de l’intervenante ou de l’intervention faite. »
Homme, 28 ans
3.5 Appréciation de l’expérience de soins après l’intervention (n = 22)
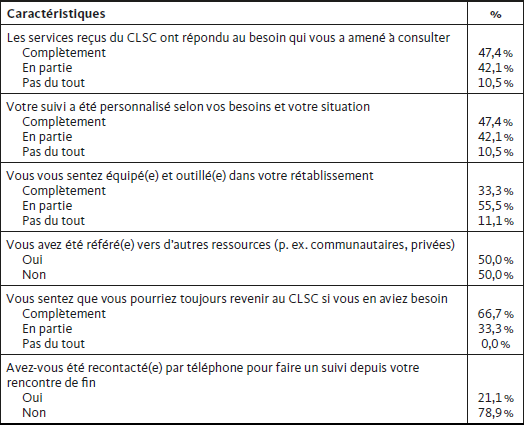
Les personnes qui nous ont accordé une entrevue après la fin de leur intervention avaient reçu 10,5 rencontres en moyenne (ET = 4,9 ; [3-23] ; médiane = 10). Près de la moitié (47,4 %) des personnes ont rapporté que les services reçus avaient « complètement » répondu au besoin qui les avait amenées à consulter et que l’intervention avait été « complètement » personnalisée à leurs besoins (Tableau 5). La perception d’avoir cheminé depuis le début de leur suivi au CLSC était l’indicateur le plus important pour avoir l’impression que ses besoins et ses attentes ont été satisfaits.
« À date, je suis vraiment enchantée de ce que j’ai fait avec cette personne-là, parce que je vois vraiment une évolution et vendredi dernier, quand on s’est vues, elle a dit : “Écoute, je vois vraiment une amélioration de ta situation”, pis moi aussi je le constate. »
Femme, 62 ans
Au terme de leur intervention, la majorité (55,5 %) des personnes rapportaient être « en partie » équipée ou outillée dans leur rétablissement, alors qu’un tiers (33,3 %) estimaient l’être « complètement ». Les outils reçus au cours de l’intervention, sous forme de documentation écrite notamment, ont été fort appréciés.
« Parce que dans le fond, moi ce que j’ai trouvé intéressant c’est toutes les pistes de solutions, les outils à prendre t’sais à chaque fois j’avais des choses à lire, des pistes de réflexion. Je trouvais que c’était bien outillé, elle avait bien ciblé la problématique pis elle m’arrivait avec des choses à lire. »
Femme, 60 ans
Sans avoir posé la question directement, quelques personnes ont exprimé que le nombre de rencontres offertes par le CLSC était trop limité pour permettre de répondre à leurs besoins. Une certaine pression à se rétablir aurait été créée par ce nombre de rencontres fixé à l’avance. Pour ces personnes, le manque de séances limitait le nombre et la profondeur des sujets pouvant être abordés. Il était considéré comme une barrière à l’accomplissement de leurs objectifs et à un rétablissement plus complet.
« Ben c’est sûr qu’aujourd’hui je vais bien, mais au moment où j’ai arrêté le suivi, on ne l’arrête pas parce que j’en ai plus besoin, on l’arrête parce qu’on n’a pas le choix. […] On a souvent plusieurs aspects à travailler et veut, veut pas, une personne, ça ne change pas du jour au lendemain. Donc, c’est un travail de longue haleine, mais les services ne viennent pas avec. »
Femme, 24 ans
Tableau 5
Appréciation de l’expérience de soins au CLSC lors de la dernière entrevue (n = 22)
Note. Les items du bas du tableau sont tirés de l’échelle développée pour mesurer la satisfaction et indique le pourcentage des personnes participantes ayant choisi chacun des choix de réponses.
Discussion
Cette étude a donné la parole à des personnes ayant reçu des interventions de courte durée pour des troubles anxieux ou dépressifs en CLSC, entre le mois de février 2018 et le mois de février 2020. Plusieurs événements se sont produits depuis, dont la pandémie de COVID-19 et l’implantation graduelle du Programme québécois pour les troubles mentaux : des autosoins à la psychothérapie (PQPTM ; MSSS, 2020), qui ont considérablement modifié la réalité sur le terrain. Néanmoins, les données recueillies permettent d’éclairer certains aspects de l’expérience de soins qui nous apparaissent toujours d’actualité.
Au plan quantitatif, les analyses ont montré une amélioration significative de la symptomatologie anxieuse, de la qualité de vie et du rétablissement personnel suite à l’intervention reçue. Les symptômes d’anxiété ont diminué sous le seuil clinique, alors que les scores de qualité de vie se sont davantage rapprochés de ceux de la population générale que des populations cliniques, comme c’était le cas avant l’intervention (Keetharuth et al., 2018). Toutefois, les niveaux de fonctionnement et de symptomatologie dépressive sont demeurés inchangés. Les évaluations menées de l’IAPT au Royaume-Uni (Clark, 2011 ; Gyani et al., 2013) et en Australie (Baigent et al., 2023) font état d’une amélioration significative de la symptomatologie anxieuse et dépressive après les interventions de courte durée, essentiellement de la thérapie cognitive comportementale (TCC) pour laquelle les professionnel(le)s avaient été formé(e)s en amont du déploiement du programme. Au Québec, il n’y a pas eu de tels programmes de formation et il existe une grande variabilité dans le type d’approches privilégiées par les intervenant(e)s des équipes SMA. Ces personnes ne sont pas toutes habilitées à offrir de la TCC ou des interventions de courte durée. Cela pourrait contribuer à expliquer pourquoi le niveau de fonctionnement et les symptômes dépressifs n’ont pas connus d’améliorations significatives dans le cadre de notre étude. Il serait important de mener davantage de recherches afin de déterminer la nature exacte des interventions de courte durée offertes par les équipes SMA et d’en apprécier l’écart avec les pratiques recommandées dans les guides, comme ceux du NICE (2009, 2011) ou du Canadian Network for Mood and Anxiety Treatments (CANMAT ; Parikh et al., 2016). Par ailleurs, il est aussi important de mentionner, qu’au Québec, la psychothérapie est dispensée majoritairement dans le réseau privé et que les personnes qui consultent dans le réseau public peuvent présenter des profils plus complexes, notamment de l’exclusion sociale, de la pauvreté, une faible scolarisation (Couturier, 2023), pouvant nuire à leur rétablissement (Ostler, et al., 2001). Dans notre échantillon, le tiers des personnes participantes est sans emploi, plus de la moitié n’a qu’un diplôme secondaire ou moins, et 42,5 % rapporte un revenu familial annuel de moins de 40 000 $. Ces facteurs socioéconomiques pourraient contribuer à expliquer l’absence de diminution significative du niveau de fonctionnement et de la symptomatologie dépressive.
En plus des effets sur le rétablissement des troubles anxieux et dépressifs, la satisfaction à l’égard des soins reçus s’avère un bon indicateur de la qualité des services de santé (Fortin et al., 2008). Notre étude est, à notre connaissance, la première à avoir examiné spécifiquement la satisfaction des personnes ayant reçu des interventions de courte durée pour des troubles anxieux ou dépressifs offertes par les équipes SMA des CLSC. Une étude sur la satisfaction globale à l’égard des soins de 1re ligne en santé mentale avait été menée en 2013-2014 auprès d’un échantillon de 325 personnes aux diagnostics variés et avait conclu à un niveau élevé de satisfaction (Fortin et al., 2008). C’était toutefois avant l’implantation des nouvelles balises réduisant la durée des interventions à 15 rencontres. Une autre étude, plus récente, réalisée en 2017 auprès de 328 personnes recrutées dans des urgences psychiatriques québécoises avait montré un niveau élevé de satisfaction à l’égard des services reçus (Fleury et al., 2019). Les données de notre étude dressent un portrait plus nuancé de la satisfaction à l’égard des interventions de courte durée.
Tout d’abord, les personnes utilisatrices de services ont évalué positivement la qualité de la relation avec l’intervenant(e), un élément central à la qualité des soins (Lauzier-Jobin et Houle, 2022 ; Newman et al., 2015). Dans la majorité des cas, du CLSC était jugé comme très soutenant, respectueux et capable d’installer le climat de confiance nécessaire à la relation. Par contre, des enjeux de communication ont été soulevés par plusieurs personnes qui auraient aimé être mieux informées concernant les étapes à venir, la nature et la durée de l’intervention offerte, ainsi que le temps d’attente anticipé. Dans les dernières années, l’approche de « partenariat patient » a montré l’importance d’accorder une place centrale aux personnes utilisatrices de service dans les décisions relatives à leur parcours de soins (Boivin et al., 2018 ; Karazivan et al., 2015 ; MSSS, 2018). Pour devenir de véritables partenaires, elles ont besoin d’avoir une bonne compréhension de ce qui leur est offert et du rôle qu’elles ont à jouer dans leur démarche. Sur la base des résultats de cette étude, cet aspect de la qualité des soins pourrait être amélioré.
Un autre élément qui influence grandement l’expérience de soins est la personnalisation des services, c’est-à-dire « des soins et des services de santé mentale centrés véritablement sur ce qui importe à la personne en termes de choix et de contrôle et qui l’associe étroitement au processus de l’intervention » (Morin, et al., 2015). Les personnes qui ont reçu une intervention de courte durée par l’équipe SMA sont partagées à cet égard : 47,4 % estiment que leur intervention a été « complètement » personnalisée à leurs besoins et à leur situation, ce qui a contribué de manière importante à leur niveau de satisfaction. Toutefois, 42,1 % ont rapporté que l’intervention a été « en partie » personnalisée. La personnalisation des soins revêt une importance considérable aux yeux des personnes vivant avec des difficultés de santé mentale (Mind, 2009) et une méta-analyse a montré que lorsqu’on tient compte des préférences des patients, l’efficacité des interventions s’en trouve accrue (Swift et Callahan, 2009). Les services de 1re ligne en santé mentale gagneraient à favoriser le plus possible la personnalisation des soins, en offrant aux personnes diverses options et en adoptant une approche flexible.
À cet égard, le nombre limité de rencontres a été mentionné par quelques personnes comme un frein à la satisfaction de leurs besoins, voire comme une pression supplémentaire à se rétablir. Ces critiques méritent une attention particulière considérant le fait que le récent Plan d’action interministériel en santé mentale 2022-2026 réitère la valeur de primauté de la personne (c.-à-d. l’importance de sa participation active dans les choix) comme étant centrale à la qualité des soins (MSSS, 2022). Or, l’implantation actuelle du PQPTM (MSSS, 2020) pourrait aller à l’encontre de cette valeur de primauté en imposant des modalités d’intervention brèves et structurées aux personnes dont les niveaux de symptomatologie et de fonctionnement montrent des atteintes légères à modérées. Selon les lignes directrices du NICE, le nombre de rencontres pour les traitements d’intensité élevée devrait varier de 12 à 20 (NICE, 2009), selon le diagnostic et la sévérité de la condition. La limite de 15 rencontres fixée pour les interventions offertes par les équipes SMA pourrait être assouplie lorsque la situation l’exige. D’ailleurs, les professionnelles et les personnes utilisatrices de services ayant contribué au volet de modélisation du projet Savoirs partagés, estiment que la fin de l’épisode de soins devrait être déterminée de concert avec la personne, après avoir vérifié si le besoin qui l’amenait à consulter a été correctement satisfait, plutôt qu’en fonction d’un nombre prédéterminé de rencontres (Montiel et al., 2022). Une participation accrue des intervenant(e)s aux processus décisionnels ainsi qu’une plus grande autonomie de leur part ont été associés positivement à l’amélioration du rétablissement des personnes utilisatrices de services de 1re ligne en santé mentale dans une étude réalisée dans le contexte de l’implantation du Plan d’action en santé mentale 2005-2010 au Québec (Fleury et al., 2019). Dans ce contexte, offrir aux intervenant(e)s une marge de manoeuvre suffisante pour leur permettre de négocier la fin de l’intervention avec les personnes qui la reçoive serait une pratique à promouvoir.
Finalement, le PQPTM (MSSS, 2020) prévoit un suivi en continu de certains indicateurs de résultats. Pour le moment, ceux-ci se limitent à des mesures de symptomatologie, comme le PHQ-9 (dépression) et le GAD-7 (anxiété). De nombreux écrits scientifiques et professionnels soulignent pourtant l’importance du rétablissement personnel au-delà de l’unique accent sur le rétablissement clinique (Borg et Kristiansen, 2004 ; Keetharuth et al., 2018 ; Lauzier-Jobin et Houle, 2022). L’utilisation d’indicateurs de symptômes est donc insuffisante pour bien mesurer l’évolution de l’état des personnes. L’utilisation de mesures de rétablissement personnel permettrait d’aller au-delà du rétablissement clinique et serait davantage en cohérence avec l’un des principes directeurs du Plan d’action interministériel en santé mentale (MSSS, 2022), à savoir les soins et services axés sur le rétablissement.
Limites de l’étude
Certaines limites de l’étude doivent être reconnues et considérées dans l’interprétation des résultats. Tout d’abord, l’absence d’un groupe témoin (sans intervention) nous empêche de contrôler statistiquement pour le simple passage du temps. Ensuite, bien que plusieurs stratégies aient été utilisées afin de réduire au minimum les taux d’attrition, le taux de rétention des personnes participantes est faible. Les résultats sont donc à interpréter avec prudence. Il est possible que les personnes qui ont été particulièrement insatisfaites de leur suivi n’aient pas voulu participer aux derniers temps de mesure. Cette limite est fréquemment rencontrée dans les études menées auprès de personnes vivant avec des difficultés de santé mentale (Robinson et al., 2022). Il est aussi possible que l’investissement cognitif et de temps nécessaire à la collecte des données (p. ex. nombreuses questions posées au téléphone, sans aide visuelle pour faciliter la tâche) était trop important pour des personnes qui traversent une période difficile. Une autre limite concerne les variables confondantes qui n’ont pu être contrôlées dans les analyses, telles que les autres formes de soutien reçues en plus de l’intervention du CLSC (p. ex. médecin de famille, organisme communautaire), le recours à des psychotropes, la présence de troubles concomitants et l’expérience antérieure de traitement. Enfin, comme les interventions étaient évaluées dans un contexte naturel, sans manuel ni standardisation, la nature même des interventions évaluées demeure imprécise et variait certainement d’un(e) intervenant(e) à l’autre et d’une modalité à une autre (p. ex. suivi individuel ou de groupe).
Conclusion
Cette étude a permis de documenter l’expérience de soins de personnes qui ont reçu des interventions de courte durée pour des troubles anxieux ou dépressifs par les équipes santé mentale adulte (SMA) de 3 CLSC du Québec avant la pandémie de COVID-19. Les résultats indiquent que les personnes avaient moins de symptômes d’anxiété, une meilleure qualité de vie et un meilleur rétablissement personnel après l’intervention qu’avant. Cependant, aucun changement statistiquement significatif n’a été observé sur le plan du fonctionnement et des symptômes dépressifs. Le nombre limité de rencontres semble avoir posé problème pour une partie des personnes utilisatrices de services, mais pas pour d’autres. Alors que la moitié des personnes estiment que leur besoin a été « complètement » satisfait par l’intervention de courte durée, l’autre moitié estime plutôt que l’intervention y a répondu « en partie ». Parmi les éléments qui font fluctuer l’appréciation de l’intervention, on retrouve le fait d’avoir été correctement informé(e), d’avoir participé aux décisions et d’avoir reçu une intervention personnalisée à sa situation. L’utilisation d’une échelle de rétablissement personnel, en complément des mesures de symptomatologie et de fonctionnement, pourrait permettre d’apprécier de manière plus complète l’évolution de l’état de santé et de bien-être des personnes utilisatrices de services de 1re ligne en santé mentale.
Parties annexes
Remerciements
Nous remercions le ministère de la Santé et des Services sociaux, Lundbeck, le Centre intégré de santé et de services sociaux (CISSS) de la Montérégie-Est et le Centre intégré universitaire de santé et de services sociaux (CIUSSS) du Centre-Sud-de-l’Île-de-Montréal pour leur soutien financier. Nous remercions Monsieur Michel Gilbert, coordonnateur du Centre national d’excellence en santé mentale (CNESM), qui a été l’initiateur de ce projet de recherche et nous a laissé toute la latitude nécessaire pour le mener à bien en toute indépendance. Nos plus sincères remerciements aux personnes qui nous ont aidées à recruter les personnes utilisatrices de services. Sans leur apport, cette recherche n’aurait pas été possible. Nous remercions également Monsieur Joël Gagnon, pour son soutien dans les analyses statistiques, et Monsieur Benoit Martel pour la révision linguistique et le suivi des compensations aux participants. Enfin, nous remercions chaleureusement toutes les personnes qui ont participé à l’étude pour leur temps et intérêt envers cette recherche.
Bibliographie
- Agresta, S., Devault-Tousignant, C., Esteban, F., Fontaine, P., Gauthier, K., Huberdeau, A. J., La Haye-Caty, N., Monnier, J. et Trinh, S. (2022). Accès aux soins en santé mentale : Un portrait québécois alarmant. Médecins québécois pour le régime public. https://psychotherapeutesquebec.ca/wp-content/uploads/2022/06/Accès-aux-soins-en-santé-mentale-Rapport-annuel-2022-MQRP-1.pdf
- Anthony, W. A. (1993). Recovery from mental illness : The guiding vision of the mental health service system in the 1990s. Psychosocial Rehabilitation Journal, 16(4), 11-23.
- Baigent, M., Smith, D., Battersby, M., Lawn, S., Redpath, P. et McCoy, A. (2023). The Australian version of IAPT : clinical outcomes of the multi-site cohort study of NewAccess. Journal of Mental Health, 32(1), 341-350. https://doi.org/10.1080/09638237.2020.1760224
- Boivin, A., Dumez, V., Fancott, C. et L’Espérance, A. (2018). Growing a Healthy Ecosystem for Patient and Citizen Partnerships. Healthcare quarterly, 21(SP), 73-82.
- Centre national d’excellence en santé mentale (2017). Guide d’accompagnement pour le déploiement d’une offre de services de 1re ligne en santé mentale adulte (SMA). Gouvernement du Québec. https://bibbase.org/network/publication/centrenationaldexcellenceensantmentale-guidedaccompagnementpourledploiementduneoffredeservicede1religneensantmentaleadultesma-2017
- Chen, H. T. (2015). Practical program evaluation : theory-driven evaluation and the integrated evaluation perspective (2e éd.). SAGE Publications.
- Clark, D. M. (2011). Implementing NICE guidelines for the psychological treatment of depression and anxiety disorders : The IAPT experience. International Review of Psychiatry, 23, 318-327.
- Corrigan, P.W., Salzer, M., Ralph, R., Sangster, Y. et Keck, L. (2004) Examining the factor structure of the Recovery Assessment Scale. Schizophrenia Bulletin, 30, 1035-1041.
- Couturier, E.-L. (2023). Diagnostic de la crise en santé mentale au Québec et ses remèdes. Institut de recherche et d’informations socioéconomiques.
- Fleury, M.-J., Grenier, G., Bamvita, J.-M., Vallée, C., Farand, L. et Chiocchio, F. (2019). Impact des facteurs structurels et des processus de travail des équipes sur les personnes utilisatrices de 3 réseaux locaux de services en santé mentale dans un contexte de réforme. Revue canadienne de santé mentale communautaire, 38(3), 115-133.
- Fleury, M.-J., Grenier, G. et Farand, L. (2019). Satisfaction with emergency departments and other mental health services among patients with mental disorders. Healthcare Policy, 14(3), 43-54.
- Fleury, M.-J., Grenier, G., Bamvita, J.-M., Vallée, C., Farand, L. et Chiocchio, F. (2018). Évaluation du Plan d’action en santé mentale (2005-2015) : intégration et performance des réseaux de services. Santé mentale au Québec, 43(1), 15‑38. https://doi.org/10.7202/1048892ar
- Fleury, M.-J., Grenier, G., Vallée, C., Aubé, D., Farand, L., Bamvita, J.-M. et Cyr, G. (2016). Implementation of the Quebec mental health reform (2005-2015). BMC Health Services Research, 16, 586. DOI 10.1186/s12913-016-1832-5
- Fortin, M., Zhirong, C. et Fleury, M.-J. (2018). Satisfaction with primary and specialized mental health care among patients with mental disorders. International Journal of Mental Health, 47(2), 97-117. https://doi.org/10.1080/00207411.2018.1448661
- Gouvernement du Québec. (2021). Troubles mentaux fréquents : Repérage et trajectoires de services. Guide de pratique clinique. 978-2-550-90247-8. https://publications.msss.gouv.qc.ca/msss/fichiers/2021/21-914-11W.pdf
- Green, C. A., Polen, M. R., Janoff, S. L., Castleton, D. K., Wisdom, J. P., Vuckovic, N., Perrin, A. C., Paulson, R. I. et Oken, S. L. (2008). Understanding how clinician-patient relationships and relational continuity of care affect recovery from serious mental illness : STARS study results. Psychiatric Rehabilitation Journal, 32(1), 9-22. https://doi.org/10.2975/32.1.2008.9.22
- Gyani, A., Shafran, R., Layard, R. et Clark, D. M. (2013). Enhancing recovery rates : lessons from year one of IAPT. Behavioral Research and Therapy, 51(9), 597-606. https://doi.org/10.1016/j.brat.2013.06.004
- Houle, J., Lauzier-Jobin, F., Radziszewski, S., Audette, M., Bergeron, J., Cardinal, P., Clavette, F., Cousineau, L., Delisle, A., Duquette, C. P., Pelletier, V., Tansey, J., Beaudin, A., Bordeleau, J., Boileau, M. J., Desrochers, L., Espaignol, F., Gallant, L., Gohier, C. et Roberge, P. (2018). Savoirs partagés. Perspectives croisées sur les interventions de courte durée offertes par les équipes de santé mentale adulte des CLSC. Montréal, Université du Québec à Montréal.
- Institut national d’excellence en santé et services sociaux (2013). Efficacité des interventions sociales et psychologiques de courte durée : revue systématique (Publication No. 1915-3082). Gouvernement du Québec. http://www.santecom.qc.ca/Bibliothequevirtuelle/INESSS/9782550695028.pdf
- Karazivan, P., Dumez, V., Flora, L., Pomey, M.-P., Del Grande, C., Ghadiri, D. P., Fernandez, N., Jouet, E., Las Vergnas, O. et Lebel, P. (2015). The patient-as-partner approach in health care : a conceptual framework for a necessary transition. Academic Medicine : Journal of the Association of American Medical Colleges, 90(4), 437-441. https://doi.org/10.1097/ACM.0000000000000603
- Keetharuth, A. D., Brazier, J., Connell, J., Bjorner, J. B., Carlton, J., Taylor Buck, E., Ricketts, T., McKendrick, K., Browne, J., Croudace, T. et Barkham, M. (2018). Recovering quality of life (reqol) : a new generic self-reported outcome measure for use with people experiencing mental health difficulties. The British Journal of Psychiatry, 212(1), 42-49. https://doi.org/10.1192/bjp.2017.10
- Kroenke, K., Spitzer, R. L. et Williams, J. B. (2001). The phq-9 : validity of a brief depression severity measure. Journal of General Internal Medicine, 16(9), 606-613. https://doi.org/10.1046/j.1525-1497.2001.016009606.x
- Lauzier-Jobin, F. et Houle, J. (2022). What Mechanisms of the Helping Relationship Promote Personal Recovery ? A Critical Realist Qualitative Research. Journal of Psychosocial Rehabilitation and Mental Health. https://doi.org/10.1007/s40737-022-00324-1
- Leamy, M., Bird, V., Le Boutillier, C., Williams, J. et Slade, M. (2011). Conceptual framework for personal recovery in mental health : systematic review and narrative synthesis. The British Journal of Psychiatry, 199(6), 445-452.
- Lesage, A. et Émond, V. (2012). Surveillance des troubles mentaux au Québec : prévalence, mortalité et profil d’utilisation des services. Institut national de la santé publique du Québec. https://www.inspq.qc.ca/pdf/publications/1578_SurvTroublesMentauxQc_PrevalMortaProfilUtiliServices.pdf
- Mind (2009). Personalisation in mental health : a review of the evidence. https://research-information.bris.ac.uk/ws/portalfiles/portal/190240475/Personalisation_in_mental_health_A_review_of_the_evidence.pdf
- Ministère de la Santé et des Services sociaux. (2005). Plan d’action en santé mentale : la force des liens. Gouvernement du Québec. https://publications.msss.gouv.qc.ca/msss/document-000786
- Ministère de la Santé et des Services sociaux. (2015). Plan d’action en santé mentale 2015-2020. Gouvernement du Québec. https://publications.msss.gouv.qc.ca/msss/document-001319/
- Ministère de la Santé et des Services sociaux. (2020). Document d’information à l’intention des établissements. Programme québécois pour les troubles mentaux : des autosoins à la psychothérapie. Gouvernement du Québec. https://publications.msss.gouv.qc.ca/msss/fichiers/2020/20-914-07W.pdf
- Ministère de la Santé et des Services sociaux. (2022). Plan d’action interministériel en santé mentale 2022-2026. S’unir pour un mieux-être collectif. Gouvernement du Québec. https://publications.msss.gouv.qc.ca/msss/document-003301/
- Montiel, C., Lauzier-Jobin, F., Radziszewski, S., Bordeleau, J., Beaudin, A., Roberge, P., Provencher, M.D., Hudon, C., Coulombe, S., Pelletier, J.F., Provencher, H. et Houle, J. (2022). The experience of service users with session-limited psychosocial interventions. Canadian Journal of Community Mental Health, 41(4), 1-8. https://doi.org/10.7870/cjcmh-2022-032
- Morin, P., Bossé, P. L., Carrier, S., Garon, S. et Lambert, A. (2015). La personnalisation des services de santé mentale : une voie d’avenir. Santé mentale au Québec, 40(1), 135-152. https://doi.org/10.7202/1032387ar
- National Institute for Health and Clinical Excellence. (2009). Depression in adults : Recognition and management. NICE Clinical Guidelines. https://www.nice.org.uk/guidance/cg90
- National Institute for Health and Clinical Excellence. (2011). Common mental health problems : Identification and pathways to care. NICEClinical Guidelines (CG123). https://www.nice.org.uk/guidance/CG123
- Newman, D., O’Reilly, P., Lee, S. H. et Kennedy, C. (2015). Mental health service user’s experiences of mental health care : an integrative literature review. Journal of Psychiatric and Mental Health Nursing, 22, 171-182.
- Ostler, K., Thompson, C., Kinmonth, A.L., Peveler, R.C., Stevens, L. et Stevens, A. (2001). Influence of socio-economic deprivation on the prevalence and outcome of depression in primary care : the Hampshire Depression Project. British Journal of Psychiatry, 178, 12-17.
- Parikh, S. V., Quilty, L. C., Ravitz, P., Rosenbluth, M., Pavlova, B., Grigoriadis, S., Velyvis, V., Kennedy, S. H., Lam, R. W., MacQueen, G. L., Milev, R. V., Ravindran, A. V., Uher, R. et CANMAT Depression Work Group. (2016). Canadian Network for Mood and Anxiety Treatments (CANMAT) 2016 Clinical guidelines for the management of adults with major depressive disorder : Section 2. Psychological Treatment. Canadian Journal of Psychiatry, 61(9), 524-539. doi : 10.1177/0706743716659418.
- Pearson, C., Janz, T. et Ali, J. (2013). Mental and substance use disorders in Canada. Statistique Canada. https://www150.statcan.gc.ca/n1/en/pub/82-624-x/2013001/article/11855-eng.pdf?st=gTMU22rm
- Robinson, E., Sutin, A. R., Daly, M., et Jones, A. (2022). A systematic review and meta-analysis of longitudinal cohort studies comparing mental health before versus during the COVID-19 pandemic in 2020. Journal of affective disorders, 296, 567-576.
- Spitzer, R. L., Kroenke, K., Williams, J. B., et Lowe, B. (2006). A brief measure for assessing generalized anxiety disorder : the GAD-7. Archives of Internal Medicine, 166(10), 1092-1097. https://doi.org/10.1001/archinte.166.10.1092
- Swift, J. K., Callahan, J. L. (2009). The impact of client treatment preferences on outcome : A meta-analysis. Journal of Clinical Psychology, 65(4), 368-381. DOI : 10.1002/jclp.20553
- Üstün, T. B., Kostanjsek, N., Chatterji, S. et Rehm, J. (2010). Measuring health and disability : Manual for WHO Disability Assessment Schedule WHODAS 2.0. Organisation mondiale de la Santé. https://www.who.int/publications/i/item/measuring-health-and-disability-manual-for-who-disability-assessment-schedule-(– whodas-2.0)
- Williams, J., Leamy, M., Bird, V., Le Boutillier, C., Norton, S., Pesola, F. et Slade M. (2015). Development and evaluation of the INSPIRE measure of staff support for personal recovery. Social Psychiatry and Psychiatric Epidemiology, 50(5), 777-786. https://doi.org/10.1007/s00127-014-0983-0
- Yu, Y., Shen, M., Niu, L., Liu, Y. E., Xiao, S. et Tebes, J. K. (2022). The relationship between clinical recovery and personal recovery among people living with schizophrenia : A serial mediation model and the role of disability and quality of life. Schizophrenia Research, 239, 168-175.
Liste des tableaux
Tableau 1
Caractéristiques sociodémographiques de l’échantillon (n = 63)
Tableau 2
Évolution du rétablissement clinique et personnel dans le temps
Tableau 3
Appréciation des services obtenus pendant l’orientation (n = 63)
Tableau 4
Appréciation de la relation avec l’intervenant(e) pendant l’intervention (n = 33)
Tableau 5
Appréciation de l’expérience de soins au CLSC lors de la dernière entrevue (n = 22)






 10.7202/1048892ar
10.7202/1048892ar