Résumés
Résumé
Malgré une vaste littérature sur l’abandon de traitement en pédopsychiatrie, les connaissances sur cette problématique chez l’adolescent avec trouble de personnalité limite (TPL) demeurent peu développées. Les conséquences d’un arrêt prématuré du traitement sont sérieuses considérant la récurrence de leurs conduites suicidaires. Afin de comprendre les processus associés à l’instabilité du mode de consultation de ces adolescents, une méthode de théorisation ancrée constructiviste avec un devis de cas multiples a été utilisée. Trente-quatre entrevues auprès de trois groupes d’informateurs (adolescent, parent et clinicien) ont été réalisées. Un modèle explicatif des facteurs de risque d’abandon, mais aussi des conditions susceptibles de favoriser la poursuite du traitement a été élaboré. Il identifie les déterminants de l’abandon qui sont spécifiques aux adolescents avec TPL et décrit les processus par lesquels ceux-ci interfèrent avec la poursuite du traitement. Deux moments critiques ont été mis en évidence. Le premier survient au moment de l’offre de traitement. Il est déterminé par les capacités du dispositif de soins à profiter de l’impulsion de la demande d’aide pour engager l’adolescent et le parent en tenant compte de leurs vulnérabilités à l’abandon. Le deuxième moment critique survient en cours de traitement. Il est marqué par les capacités du dispositif de soins à adopter des mesures correctives lorsqu’apparaissent des complications d’engagement. Ces résultats mettent en évidence l’importance des réponses du dispositif de soins et suggèrent que l’engagement des adolescents avec TPL devrait constituer un objectif thérapeutique au même titre que la réduction de la symptomatologie et des problèmes de vie.
Mots-clés :
- abandon de traitement,
- trouble de personnalité limite,
- adolescent,
- engagement,
- recherche qualitative
Abstract
Objectives More than half of suicidal adolescents, a large proportion of which manifest borderline personality disorder (BPD), drop out from treatment. The consequences of their premature termination are cause for concern given the recurrence of their suicidal attempts and that they present elevated risk for major mental disorders during adulthood. The study sought to gain a broader appreciation of processes involved in the treatment dropout among adolescents with BPD.
Method A constructivist grounded theory was chosen using a multiple-case research design. Twelve cases were examined. Three groups of informants were recruited (adolescents, parents, and therapists involved in the treatment) and 34 interviews were conducted to document the cases. Theoretical sampling and the different stages of analysis specific to grounded theory were performed according to the iterative process of constant comparative analysis.
Results Various dropout vulnerabilities specific to adolescents with BPD and their parents, including psychological characteristics, help-seeking context and perception of mental illness and mental healthcare were identified. Care-setting response including management of accessibility problems, adaptation of services to needs of adolescents with BPD, preparation for treatment, and consideration for the health professional’s disposition to treat were also found to be determinant to their engagement to treatment. The processes of disengagement from treatment have also been specified. Negative perceptions regarding treatment, clinicians and receiving treatment have been shown to generate emotional activation. The aforementioned lead to counterproductive attitudes that evolve into outright disengagement behaviours. In this context, responses from the care-setting, such as an insufficient regulation of the engagement, therapeutic faux pas and paradoxical demands, precipitate premature treatment termination. Finally, the processes involved in the abandonment of treatment were formalized in the Model of engagement and treatment dropout for adolescent with BPD. This theoretical model highlights two key milestones that may lead to treatment completion or to dropout during care. It illustrates that distinct processes characterize the premature and late dropouts of adolescents with BPD. The early terminations result from the failure of the care-setting to take advantage of the impetus for help seeking to engage the adolescent and the parent at that first critical moment in the care trajectory. On the other hand, the late dropouts translate failures of the care-setting to adopt corrective measures to maintain the patient in treatment at a second critical moment indicated by their disengagement.
Conclusion The termination rate of those adolescent treatments could be diminished by a system of care-setting that recognizes the inherent difficulties related to the treatment of those specific patients, is proactive to solve problems of disengagement, integrates support systems for clinicians and promotes a reflexive practice.
Keywords:
- treatment dropout,
- borderline personality disorder,
- adolescent,
- engagement,
- disengagement,
- care-setting,
- suicidal behaviour,
- qualitative research
Corps de l’article
Malgré une vaste littérature sur l’abandon de traitement en pédopsychiatrie, les connaissances sur cette problématique chez l’adolescent avec trouble de personnalité limite (TPL) demeurent peu développées. Ce phénomène est préoccupant, considérant que la récurrence des conduites suicidaires est un des principaux symptômes et que l’absence de traitement augmente le risque d’une nouvelle tentative (Soloff & Chiappetta, 2012). La rareté des données apparaît d’autant plus surprenante qu’il a été largement étudié chez l’adulte avec TPL (Barnicot, Katsakou, Marougka & Priebe, 2010). Seules quelques recherches où l’abandon figurait parmi les indicateurs d’efficacité de programmes rapportent des taux de 38 et 39 % (Chanen, Jackson, McCutcheon, Jovev, Dudgeon, Yuen, … McGorry, 2008 ; Rathus & Miller, 2002). La controverse entourant la validité du diagnostic de TPL chez l’adolescent a pu limiter la publication d’études portant sur cette population (Chanen, 2015).
Plusieurs travaux ont toutefois vérifié le lien entre différentes variables et l’abandon de traitement chez les adolescents avec conduites suicidaires. Plusieurs n’ont pas trouvé d’association avec l’âge (Granboulan, Roudot-Thoraval, Lemerle & Alvin, 2001 ; Halaby, 2004 ; Trautman, Stewart & Morishima, 1993), alors que d’autres suggèrent que les décrocheurs seraient plus âgés (Piacentini, Rotheram-Borus, Gillis, Graae, Trautman, Cantwell,… Shaffer, 1995). Quelques recherches ont trouvé moins d’abandons chez les jeunes plus sévèrement déprimés (Granboulan et al., 2001 ; Halaby, 2004) tandis que d’autres tendent plutôt à démontrer la relation inverse (Pelkonen, Marttunen, Laippala & Lonnqvist, 2000) ou suggèrent l’absence d’association entre ces variables (Burns, Cortell & Wagner, 2008 ; Trautman et al., 1993). Dans l’étude de Rotheram-Borus, Piacentini, Van Rossem, Graae, Cantwell, Castro-Blanco & Feldman (1999), les adolescents présentant un trouble anxieux ont adhéré plus difficilement au traitement tandis qu’Halaby (2004) n’a trouvé aucune association avec l’abandon chez les jeunes présentant cette pathologie. Plusieurs études ont vérifié si le type de conduites suicidaires différencie les décrocheurs. Les résultats de Spirito, Lewander, Levy, Kurkjian & Fritz (1994) suggèrent qu’il y aurait moins d’abandons lorsque les jeunes consultent après une récidive, mais d’autres études n’ont trouvé aucune association (Halaby, 2004 ; Trautman et al., 1993) ou démontrent au contraire que l’abandon serait plus fréquent après une nouvelle tentative (Litt, Cuskey & Rudd, 1983). Ces résultats ne permettent donc pas de tirer de conclusions définitives quant à l’association de ces variables objectives avec l’abandon de traitement.
Quelques études seulement ont exploré des variables associées à l’expérience subjective du traitement. Viale-Val & Rosenthal (1984) ont trouvé que 90 % des adolescents qui étaient en désaccord avec la recommandation d’un suivi ont abandonné avant même le début du traitement. Les perceptions des parents à l’égard du traitement seraient associées à sa poursuite et auraient même davantage d’influence que celles des adolescents (Burns et al., 2008 ; Halaby, 2004).
Les recherches réalisées à ce jour ont pour la plupart visé à prédire l’abandon de traitement à partir de variables mesurées avant le début du traitement et ont conceptualisé l’abandon essentiellement comme une variable dichotomique (en traitement ou abandon). Cette approche n’a pas permis de considérer des déterminants qui se manifesteraient au cours du traitement ni d’appréhender adéquatement la dimension subjective inhérente à la décision de cesser un traitement. Pour ces raisons, et étant donné le peu de connaissances sur l’abandon de traitement chez l’adolescent avec TPL, une démarche d’élaboration théorique pourrait se révéler plus féconde qu’une approche de vérification d’hypothèses.
Méthode
S’appliquant à l’étude de processus, une méthode de théorisation ancrée constructiviste (Charmaz, 2006 ; Glaser & Strauss, 1967) et un devis de cas multiple ont été privilégiés. La posture constructiviste implique que les chercheurs considèrent que la décision de cesser le traitement se fonde sur les perceptions du traitement plutôt que sur le traitement réel. Elle permet ainsi d’appréhender comment les perceptions des participants ont conduit à l’abandon du traitement.
L’abandon du traitement a été conceptualisé comme un processus évoluant de l’engagement au désengagement puis ultimement vers l’arrêt du traitement. Il était établi, lorsque les professionnels impliqués considéraient que les deux conditions suivantes étaient présentes, indépendamment de la durée du suivi, que : 1) l’adolescent avait abandonné unilatéralement son traitement, à l’encontre de l’opinion des cliniciens ; 2) un suivi demeurait indiqué.
L’étude s’est déroulée dans une clinique de pédopsychiatrie du Québec traitant des troubles de l’humeur sévères et a été approuvée par le comité d’éthique de cette institution. Les participants ont été recrutés d’un à huit mois après l’abandon du traitement. Chaque adolescent avait été soumis à une évaluation multidisciplinaire standardisée (examen psychiatrique, Schedule for Affective Disorders and Schizophrenia for School-Age Children (K-SADS), Beck Depression Inventory (BDI), Diagnostic Interview for Borderline-revised version adolescent (DIB-R), habitudes de vie, évaluation sociale et ergothérapique). Le diagnostic de TPL a été déterminé à partir de l’examen psychiatrique et de l’ensemble des données recueillies. Tous les adolescents avec TPL de l’étude avaient obtenu un score ≥ 7 au DIB-R suggérant la présence d’un trouble de personnalité limite, présentaient une instabilité de l’humeur et des relations interpersonnelles, des colères intenses, de l’automutilation et des conduites suicidaires. La majorité avait fait au moins une tentative. Le diagnostic de TPL avait été communiqué à l’adolescent et au parent par le pédopsychiatre. Les jeunes présentant un retard mental, un trouble du spectre de l’autisme, des symptômes psychotiques ou maniaques étaient exclus de la recherche.
Les cas ont été sélectionnés selon une stratégie d’échantillonnage théorique à variation maximale (les plus différents possibles les uns des autres) (Brewer & Hunter, 2006). Les 6 premiers cas d’abandon ont donc été choisis pour représenter la plus vaste gamme de scénarios d’abandon. La sélection de cas issus d’approches thérapeutiques ou de types de famille diversifiés, par exemple, visait cet objectif. Les cas suivants ont été choisis pour leur potentiel à réfuter les hypothèses émergentes en cours d’analyse. Des cas n’ayant pas abandonné le traitement, par exemple, ont été échantillonnés à cette fin (tableau 1). La triangulation des sources (3 informateurs documentant le même abandon) et 3 révisions des analyses par des experts ont permis d’augmenter la crédibilité des résultats.
Tableau 1
Description des cas (n=12)
Figure 1
Échantillonnage des cas
Parmi les 20 cas éligibles, 12 ont pu être recrutés (figure 1). De ce nombre, 9 se sont soldés par l’abandon de traitement d’un adolescent avec TPL. Trois cas contraires ont également été inclus : 2 traitements complétés par un adolescent avec TPL (cas 7 et 11) et 1 cas d’abandon chez un adolescent sans TPL, mais suicidaire (cas 12). Les cas 1 et 2 réfèrent à deux épisodes de soins distincts du même adolescent. Finalement, 2 cas concernent des adolescents qui ont refusé de collaborer à l’étude, mais qui ont accepté que leurs parents et leur thérapeute y participent (cas 8 et 9).
Pour chaque cas, un entretien semi-structuré a été réalisé auprès de 3 informateurs : l’adolescent, le parent et le professionnel impliqué dans le suivi. Les adolescents et les parents ont répondu à des questions concernant leur expérience du traitement, les raisons d’abandon et les aspects qui auraient pu améliorer leur engagement. Les professionnels ont été invités à décrire la fin du traitement, leurs interventions pour prévenir l’abandon, leurs hypothèses sur les facteurs impliqués et leurs idées pour améliorer l’engagement. Les entrevues ont été enregistrées et transcrites. Les données audio ont été synchronisées et importées dans Atlas.ti 6.
Les 6 premiers cas ont été soumis au codage ouvert. Une première révision des analyses a ensuite été effectuée par 3 experts. Ceux-ci appartenaient à 2 disciplines différentes (psychologie et ergothérapie). Chacun avait à son actif une pratique de plus de 25 ans en psychiatrie de même qu’une vaste expérience des soins d’adolescents et d’adultes présentant un trouble de la personnalité. Ils ont chacun procédé au recodage de 50 unités phénoménologiques. Un premier accord a été obtenu pour les 3/4 des unités. La définition des catégories conceptuelles plus ambiguës a été clarifiée et un consensus a pu être obtenu. Puis, le codage axial a été amorcé. Celui-ci a conduit à hiérarchiser les concepts permettant de distinguer les catégories principales des sous-catégories et de spécifier leurs différentes dimensions. Chaque cas a été codé individuellement et une analyse transversale de tous les cas était ensuite réalisée. Une seconde revue sceptique a été effectuée en regard de ces thèmes centraux. Les experts devaient apparier les sous-catégories avec leurs catégories de niveau conceptuel plus élevé. La hiérarchisation a alors été remaniée à la lumière de cette révision. Lorsque les étapes de codage précédentes ne permettaient plus de mettre à jour de nouvelles catégories conceptuelles, le codage théorique a pu être amorcé. Cette étape de l’analyse consiste à formuler des hypothèses plausibles concernant les relations entre les catégories conceptuelles. Le codage théorique a conduit à élaborer les premières propositions théoriques du phénomène de l’abandon de traitement. Les cas suivants ont été recrutés afin de mettre à l’épreuve ces hypothèses émergentes. L’ensemble des entrevues a ensuite été soumis à un processus d’analyse itératif où chaque fois qu’une nouvelle hypothèse des processus d’abandon émergeait, toutes les analyses antérieures étaient revues. Ce processus d’analyse comparative constante a été poursuivi jusqu’à la saturation théorique. La troisième révision d’expert visant à repérer des phénomènes qui n’auraient pas été couverts dans le cadre des propositions théoriques finales a conduit à la confirmation de la saturation théorique du modèle.
Résultats
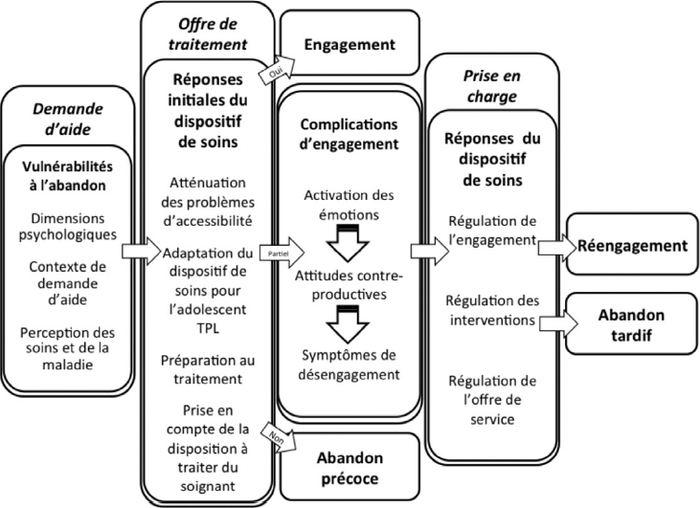
Un premier modèle conceptualisant la progression entre l’engagement, le désengagement et l’abandon a d’abord été dégagé. Il propose que la poursuite ou l’abandon du traitement constituent les aboutissements d’un processus scandé par cinq phases (figure 2). Chacune de ces phases comporte des circonstances spécifiques orientant les trajectoires de soins vers des conditions favorables à la poursuite du traitement ou vers une érosion graduelle de l’engagement. Dans la version finale du modèle (figure 3), deux moments particulièrement critiques pour occasionner un abandon de traitement des adolescents avec TPL ont été mis en évidence.
Figure 2
Phase d’engagement et d’abandon de traitement de l’adolescent avec TPL
Figure 3
Modèle de l’engagement et de l’abandon de traitement de l’adolescent avec TPL
Phase 1 – Arriver en traitement avec des vulnérabilités à l’abandon
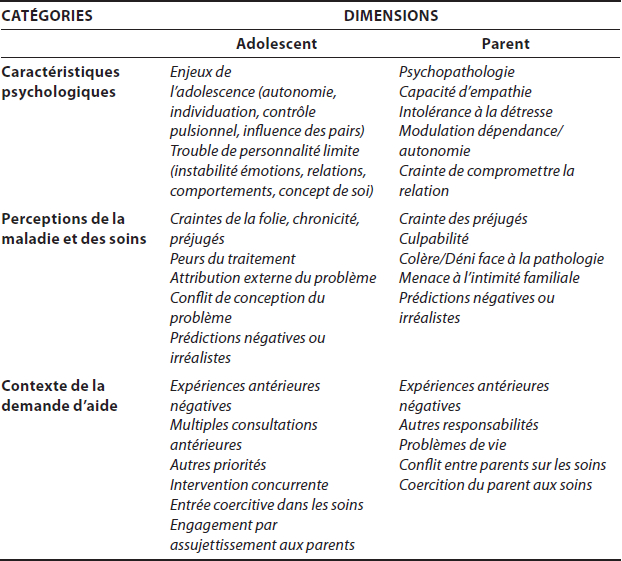
Certains facteurs, identifiés comme des vulnérabilités à l’abandon, sont susceptibles de miner l’engagement et sont déjà présents au moment de la demande d’aide. Ces vulnérabilités se déclinent en trois catégories ; les caractéristiques psychologiques des adolescents et des parents, leurs perceptions de la maladie et des soins, et le contexte de leur demande d’aide (tableau 2).
Tableau 2
Vulnérabilités à l’abandon
Les caractéristiques psychologiques de l’adolescent ; tels que le besoin d’autonomie et d’individuation, le développement de l’identité, l’acquisition du contrôle pulsionnel, l’influence des pairs de même que la symptomatologie du TPL modulent son engagement. Les propos de cette adolescente illustrent comment des préoccupations identitaires et son impulsivité ont eu un impact sur la poursuite de son traitement.
Je pense être guérie, j’arrête par moi-même, sans l’avis des spécialistes, et dès qu’il m’arrive quelque chose, je retombe… Les deux fois, j’ai arrêté du jour au lendemain, je me disais : « Enfin, je suis une fille normale ! »…
Les particularités psychologiques du parent telles que des difficultés d’empathie ou de tolérance aux affects douloureux, peuvent aussi limiter les capacités de ce dernier à comprendre les difficultés de l’adolescent, à prioriser ses besoins et conséquemment, à soutenir sa démarche de traitement. Les craintes de compromettre la relation avec l’adolescent, la surprotection ou son contraire, la surévaluation de son autonomie, posent aussi problème lorsqu’il s’agit d’offrir un soutien plus concret pour assurer la poursuite du traitement comme le souligne cette adolescente.
Elle ne venait jamais me chercher, ça ne lui tentait pas. Elle me disait : « Tu es assez vieille pour y aller toute seule ! » Alors, je me sentais toute seule dans cet évènement… Si elle avait été plus là, j’aurais continué…
Les perceptions de la maladie et des soins autant chez l’adolescent que chez le parent représentent le deuxième type de vulnérabilité à l’abandon. Être sceptique ou au contraire avoir des attentes irréalistes par rapport au traitement, des craintes de la maladie mentale, de la chronicité, de la stigmatisation, ainsi que des peurs associées au traitement lui-même représentent aussi les ennemis silencieux d’un suivi complété. Cette adolescente décrit éloquemment cette vulnérabilité à l’abandon, laquelle est présente chez elle autant que chez son père.
Moi, j’avais peur de prendre des médicaments… Ma mère est sous médication depuis des années… Je me disais : « Est-ce que je vais devenir folle comme elle ?… Je n’aurai pas de travail, je ferai souffrir mes enfants ! »… J’y croyais au traitement, mais… peut-être que mon père voyait ma mère… Il pouvait me regarder et dire : « Ma fille veut se suicider, elle se mutile, qu’est-ce que la famille va penser de nous ? »… Ça le rendait fou de me voir comme ça. Je pense qu’il voulait se le cacher… Il ne s’est jamais beaucoup impliqué… Ça m’aurait aidée peut-être à continuer le traitement.
Finalement, un contexte de demande d’aide défavorable figure aussi au nombre des vulnérabilités à l’abandon. Autant pour l’adolescent que pour le parent, les problèmes de vie, des expériences antérieures négatives avec le système de santé, la désillusion face à cette énième consultation, la perspective de devoir renoncer à des activités jugées prioritaires et une entrée coercitive dans les soins précarisent l’engagement. L’enjeu du contexte d’aide est ici évoqué par cette mère :
Je ne pouvais pas être aussi disponible au moment où ça s’est passé, c’était un évènement à la suite de l’autre… mon conjoint m’a quittée… Moi aussi j’ai ma réalité… Composer avec l’horaire de travail, je ne peux pas manquer, j’ai d’autres enfants…
Phase 2 – Premier moment critique : l’offre de traitement
La deuxième phase du modèle correspond à l’offre de traitement. L’analyse des cas d’adolescents ayant poursuivi le traitement, malgré la présence de vulnérabilités à l’abandon, a conduit au rejet de l’hypothèse que ces dernières constituaient une condition suffisante pour expliquer l’abandon. Une seconde hypothèse a alors été explorée. Cette démarche a mis en évidence qu’une offre de services prenant insuffisamment compte des vulnérabilités à l’abandon confrontait l’adolescent avec TPL et le parent à des obstacles insurmontables dès le début du suivi. L’engagement ne pourrait se développer dans ces conditions. Les familles feraient rapidement le constat que le traitement ne fait pas partie de la solution, mais constitue au contraire un problème supplémentaire à résoudre. Ainsi, passée la crise le rapport coûts/bénéfices entre les bienfaits du traitement et les efforts à fournir pour s’y engager penchent rapidement en faveur d’un abandon.
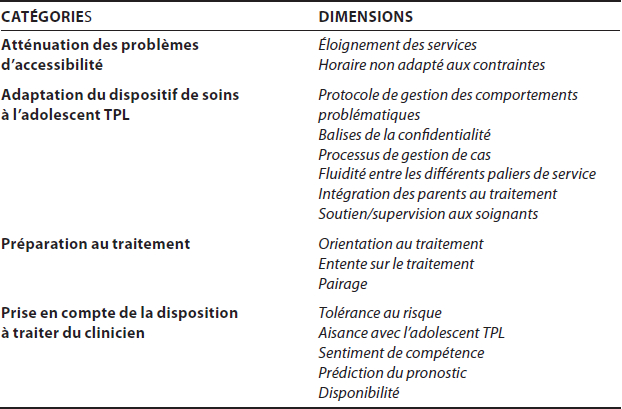
Quatre aspects de l’offre de traitement ont été mis en cause : l’atténuation des problèmes d’accessibilité, l’adaptation du dispositif de soins à l’adolescent TPL, la préparation au traitement et finalement la prise en compte de la disposition à traiter du clinicien (tableau 3).
Tableau 3
Réponses initiales du dispositif de soins
Ainsi, les vulnérabilités associées au contexte de demande d’aide (problèmes conjugaux, autres responsabilités, éloignement des services) interféreront avec la poursuite du traitement si ces obstacles ne sont pas considérés, comme en témoigne cette adolescente.
Quand ma mère ne pouvait pas me conduire et que je devais prendre l’autobus, ça faisait que je n’y allais pas ! C’est ça qui est arrivé à la fin… En plus, j’ai deux jours de congé dans ma semaine et ça ne concorde pas avec les horaires de mon thérapeute.
Deuxièmement, le traitement sera difficilement mené à terme si le dispositif de soins ne tient pas compte des enjeux particuliers du traitement des adolescents avec un TPL. Cette clinicienne résume comment l’absence de processus clairs de gestion de cas et des protocoles pour les comportements à risque constituent des filets indispensables pour la prise en charge des adolescents TPL.
L’adolescente s’adonnait à une activité qui la mettait en danger. Est-ce que je pouvais garder cela confidentiel ou non ? Je ne savais pas quoi faire. Je souhaitais que l’intervenant assigné aux parents parle avec eux… c’est lui en principe qui aurait dû le faire. Mais, il n’avait pas eu de contact avec la famille pendant des mois… C’est moi qui ai dû expliquer cela aux parents. L’adolescente était en colère… c’est la dernière fois que je l’ai vue !
La préparation au traitement représente une autre opportunité pour réduire les interférences des vulnérabilités à l’abandon. Discuter des modalités thérapeutiques privilégiées, de leur durée et de leur fréquence offre l’occasion de s’intéresser aux priorités de l’adolescent, aux expériences antérieures négatives et enfin d’explorer les peurs associées au traitement afin d’en minimiser l’impact sur l’engagement. Comme en témoigne cet extrait, l’adolescent arrivera difficilement à s’engager s’il ne comprend pas par quels processus la psychothérapie aura une incidence sur son état.
Peut-être que j’aurais continué si j’avais eu un petit peu d’espoir dans ce que je faisais avec mon thérapeute… On ne m’a pas expliqué vraiment en quoi consistait la psychothérapie. Parler pendant une heure, j’aurais pu faire ça avec mes amis…
Finalement, l’omission de considérer la disposition à traiter du clinicien constituerait une autre menace à la poursuite du traitement. Celle-ci peut en effet varier en fonction de sa charge de travail et d’expériences récentes de suivis difficiles. Plus encore, l’inattention portée à ces autres dispositions défavorables telles qu’une faible tolérance aux risques, la perception de ne pas posséder les compétences nécessaires et les prédictions négatives quant au pronostic, pouvait précariser l’engagement.
Questionnée sur l’abandon d’une adolescente, cette clinicienne évoque cet aspect.
Il y avait moi dans l’équation. Je n’étais pas trop enthousiaste, pas trop optimiste…
Phase 3 – Les conséquences de l’offre de traitement
La troisième phase du modèle correspond aux conséquences découlant des réponses du dispositif de soins lors de la planification du traitement. Selon leur efficacité à s’adapter aux vulnérabilités à l’abandon, le parcours de l’adolescent avec TPL peut alors emprunter trois itinéraires différents. Dans le premier scénario, les vulnérabilités à l’abandon sont prises en compte à la planification du traitement. L’adolescent et le parent s’engagent et le traitement progresse, ce qui ne veut toutefois pas dire sans difficulté. Dans le deuxième, les vulnérabilités à l’abandon ne sont pas suffisamment considérées. Les obstacles à surmonter étant trop nombreux, les adolescents et les parents ne s’engagent pas et le traitement à peine entamé est cessé.
Par ailleurs, il arrive que certains réussissent à commencer leur traitement lorsque le dispositif de soins ne s’est que partiellement ajusté à leurs vulnérabilités. C’est à ce moment que s’amorce le processus de désengagement malgré une participation au traitement, voire une apparente adhésion. Peinant à demeurer mobilisés dans ce dispositif de soins qui n’a pas suffisamment tenu compte de leurs vulnérabilités à l’abandon, l’adolescent et le parent s’esquivent peu à peu du traitement dans ce troisième itinéraire. De nouveaux obstacles émergeront alors sous la forme de « complications d’engagement ». Des perceptions négatives, soit à l’égard du type de traitement, du clinicien ou du fait même d’être en traitement, amènent une activation émotionnelle chez l’adolescent ou chez le parent.
Elle parlait seulement avec des termes scientifiques… Elle ne pensait pas que j’étais un humain. Elle était bête… C’est une incompétente et je ne l’aime pas !
Ces émotions induiront des attitudes contre-productives évoluant éventuellement vers des comportements francs de désengagement. Les émotions négatives et les attitudes contre-productives vont ensuite céder leurs places à des comportements franchement plus symptomatiques du désengagement présageant d’un abandon imminent.
Ma fille a réduit elle-même ses médicaments… C’est quand elle a commencé à vouloir abandonner le traitement, elle disait : « Je n’en prends plus… »
Phase 4 – Deuxième moment critique : la zone de turbulences
Lorsque surviennent les complications d’engagement, les réponses du dispositif de soins deviennent à nouveau critiques pour la poursuite du traitement. Il s’agit de la quatrième phase du modèle, la « zone de turbulence ». Les analyses suggèrent que les cas d’abandon tardif se distinguaient par des réponses qui ont été soit insuffisantes pour renverser le processus de désengagement ou avaient encore précipité l’abandon. Les défaillances trouvées dans ces cas se situaient à trois niveaux : l’insuffisance d’interventions pour maintenir l’engagement, l’absence de mécanismes pour prévenir les impairs thérapeutiques et l’adoption de réponses paradoxales.
L’abandon peut survenir lorsque les cliniciens ne s’enquièrent pas régulièrement de l’état de l’alliance thérapeutique et de la satisfaction à l’égard du traitement, qu’ils ne renforcent pas suffisamment l’engagement des adolescents et des parents, et qu’ils négligent de faire des relances actives lorsqu’apparaissent les complications d’engagement. Questionnée sur les mesures prises par son thérapeute devant les symptômes de son désengagement, cette adolescente souligne éloquemment toute l’importance de la relance active et systématique pour les adolescents avec TPL fragilisés par des craintes d’abandon.
Quand j’ai manqué un rendez-vous, j’ai eu peur qu’ils appellent ici… J’ai vu qu’il ne s’est rien passé, qu’ils n’ont pas téléphoné, alors j’ai arrêté d’y aller. Je me suis dit, ils s’en foutent un peu… S’ils m’avaient dit : « Pourquoi n’es-tu pas venue ? », parce qu’ils s’inquiétaient peut-être, parce qu’ils se souciaient de la raison pour laquelle je n’étais pas venue ? Ça aurait fait une différence… que l’on tienne à moi peut-être !
En second lieu, les impairs thérapeutiques se révèlent particulièrement pernicieux pour les adolescents avec TPL, plus sensibles que d’autres clientèles au climat relationnel. Ainsi, les cafouillages et les réactions thérapeutiques négatives du clinicien peuvent précipiter l’abandon des jeunes en processus de désengagement. Questionné sur sa compréhension de l’abandon d’une adolescente, ce clinicien souligne l’impact d’une gestion de cas problématique.
Nous avons offert un traitement non thérapeutique à cette jeune, par le clivage qu’on lui a permis ! Ça appartient à un problème de fonctionnement… La continuité, la cohérence entre deux équipes de traitement avec des philosophies possiblement différentes, un dispositif de soin cohérent c’est essentiel !
Finalement, le dispositif de soins peut également répondre de manière paradoxale lorsqu’il tente de contrer le désengagement. Au lieu de remobiliser les adolescents et les parents, les mesures proposées les confrontent au contraire à une impasse. Des manquements aux respects des recommandations thérapeutiques sont attendus chez l’adolescent avec TPL. Or, ceux-ci sont parfois perçus comme des désobéissances ou un manque d’intérêt plutôt qu’un corollaire de la pathologie. Cette mère énonce ainsi le paradoxe d’une offre de service qui exige en quelque sorte « d’être déjà guéri pour être traité ».
Ils laissaient un mois d’essai à ma fille parce qu’elle s’était absentée plusieurs fois. C’était tellement radical pour un adolescent avec des traits de personnalité limite… Je pensais que les professionnels comprendraient que c’était peut-être sa maladie qui expliquait qu’elle ne faisait pas ce qu’ils lui demandaient de faire… C’est à partir de là qu’elle n’était plus intéressée d’y aller…
Phase 5 – Le réengagement ou l’abandon
Enfin, selon l’efficacité des réponses du dispositif de soins à endiguer le désengagement, deux conséquences sont possibles : le réengagement de l’adolescent et du parent ou un abandon tardif du traitement.
Discussion
Cette recherche a permis d’élaborer un modèle explicatif des facteurs de risque d’abandon, mais aussi des conditions susceptibles de favoriser la poursuite du traitement. Le « Modèle de l’engagement et de l’abandon de traitement de l’adolescent avec trouble de la personnalité limite » identifie non seulement les déterminants de l’abandon bien spécifiques aux adolescents avec TPL, mais rend également compte des processus par lesquels ceux-ci interfèrent avec la poursuite du traitement.
La nécessité de prendre en compte des enjeux développementaux dans la psychothérapie et la pharmacothérapie de l’adolescent est bien reconnue (Hack & Chow, 2001 ; Oetzel & Scherer, 2003 ; Sommers-Flanagan, Richardson & Sommers-Flanagan, 2011) et nos résultats vont dans ce sens. Cette exigence pourrait toutefois être amplifiée et interférer davantage avec la poursuite du traitement chez les adolescents avec TPL. En effet, étant donné leur grande réactivité émotionnelle, leurs besoins d’autonomie et d’individuation pourraient s’exprimer d’une manière plus virulente. En conséquence, les contrariétés associées à ces enjeux risquent de survenir hâtivement dans le traitement, alors même que la relation thérapeutique n’est pas encore assez solide pour faire contrepoids.
De même, la crainte de la stigmatisation et celle d’être identifié comme « personne souffrant d’un trouble mental » sont reconnues chez les adolescents qui consultent en psychothérapie (Oetzel & Scherer, 2003). Ces préoccupations ont aussi été retrouvées chez les jeunes de notre étude. Par ailleurs, l’identification à un parent souffrant d’une psychopathologie semble constituer un obstacle supplémentaire chez eux. Il est possible que cette vulnérabilité à l’abandon soit plus répandue chez les jeunes avec TPL. En effet, la fréquence de troubles mentaux chez les membres des familles des personnes souffrant d’un TPL serait plus élevée qu’en population générale (Bandelow, Krause, Wedekind, Broocks, Hajak & Ruther, 2005). Chez 6 des 8 décrocheurs avec TPL, au moins un des parents souffrait d’un trouble mental diagnostiqué.
De plus, nos analyses ont mis en évidence une vulnérabilité supplémentaire associée à l’enjeu de l’identité, lequel pourrait être plus spécifique aux adolescents avec TPL. La peur que leur personnalité soit aliénée pendant la démarche thérapeutique, voire l’angoisse de littéralement perdre son identité, a pesé dans l’abandon du traitement de plusieurs jeunes de notre étude. À l’instar des adultes avec TPL, il a été démontré que les perturbations de l’identité sont marquées chez l’adolescent avec TPL, dépassant largement les bouleversements vécus par la majorité des jeunes (Westen, Betan & Defife, 2011). Ce déterminant de l’abandon ne semble pas avoir fait l’objet d’attention jusqu’à maintenant bien qu’il puisse être prépondérant. Le fait que le traitement lui-même représente une menace à l’identité pour les adolescents avec TPL mérite d’être mieux compris et pris en considération dans les services qui leur sont offerts.
Nos résultats montrent aussi que le désengagement peut survenir lorsque les adolescents et les parents perçoivent que l’orientation au traitement ou que l’entente sur les modalités ont été jugées insuffisamment accomplies par les adolescents ou leurs parents. Les premiers moments d’un épisode de soins sont pourtant cruciaux pour la construction de l’alliance et l’engagement (O’Brien, Fahmy & Singh, 2009). Plusieurs études ont identifié la préparation au traitement comme une dimension significative du succès du traitement de l’adolescent (Karver, Handelsman, Fields & Bickman, 2006). Certains aléas du traitement des adolescents avec TPL pourraient expliquer ce résultat. D’abord, il est possible que ces étapes soient parfois escamotées étant donné que la demande d’aide survient typiquement dans un contexte de crise chez cette clientèle. Les cliniciens doivent ainsi souvent intervenir en urgence. Il se peut aussi que l’importance de cette étape de la prise en charge soit sous-estimée par les cliniciens. Ceux-ci peuvent présumer que ces familles comprennent bien la mécanique des soins étant donné leurs expériences antérieures avec les services de santé.
Une préparation au traitement insuffisamment élaborée pourrait cependant s’avérer plus coûteuse avec les adolescents avec TPL qu’avec d’autres jeunes. En effet, écourter cette phase de la prise en charge risque que les perceptions négatives à l’égard de la maladie et des soins développées au cours de suivis antérieurs exacerbent leurs sensibilités aux irritants normaux d’un traitement. Un peu comme si ces perceptions constituaient une sorte d’allergie, il peut s’avérer périlleux d’amorcer le traitement sans en tenir compte. Ce résultat suggère que la marge de manoeuvre est mince pour traverser le premier moment critique de l’engagement avec ces jeunes.
L’insuffisance des réponses aux complications d’engagement a été mise en évidence dans certains abandons tardifs. Ceci pourrait découler du fait que parfois, les cliniciens n’avaient pas reconnu les symptômes de désengagement. Ce phénomène serait en fait assez fréquent. Hunsley, Aubry, Verstervelt & Vito (1999) ont montré que l’insatisfaction est un motif d’abandon fréquemment évoqué par les patients alors que cette raison est rarement reconnue par les cliniciens. Il a aussi été démontré qu’auprès d’adultes, cet « angle mort » du clinicien serait plus marqué lorsque l’abandon résulte d’émotions négatives à l’égard du traitement (Barrett, Chua, Crits-Christoph, Gibbons & Thompson, 2008 ; Westmacott & Hunsley, 2010). De plus, l’adolescent et le parent n’expriment pas toujours leurs malaises à l’égard de leur expérience des soins. La difficulté d’apprécier le niveau véritable d’engagement de ces jeunes est aussi augmentée du fait qu’il peut fluctuer au gré des variations de leur humeur et basculer brutalement au moindre incident. En conséquence, le risque est élevé que les symptômes de désengagement échappent au clinicien et qu’aucune intervention appropriée ne soit effectuée. Sans constituer un filet absolu, nos résultats suggèrent qu’un monitorage proactif des émotions à l’égard de l’expérience des soins ainsi que des relances systématiques contribuerait à maintenir l’engagement des adolescents avec TPL.
Certains d’abandons tardifs surviennent aussi lorsque les réponses du dispositif de soins compromettent la poursuite du traitement. Il s’agit de cafouillages dans les processus de soins et des réactions thérapeutiques négatives. Ce résultat n’est pas surprenant. Il existe en effet une vaste littérature sur l’intensité des réactions contre-transférentielles que suscitent les adultes souffrant d’un TPL et les dérapages qu’ils induisent (Bessette, 2010). Il est reconnu que les cliniciens sont soumis à une charge émotionnelle importante, doivent tolérer le risque de passage à l’acte (Gabbard & Wilkinson, 1994), ont fréquemment le sentiment de ne pas avoir suffisamment de compétences (Bodner, Cohen-Fridel & Iancu, 2010) et ressentent des émotions négatives envers ces patients (Aviram, Brodsky & Stanley, 2006). Nos résultats suggèrent que ces phénomènes se manifestent aussi avec la clientèle des adolescents avec TPL. Un espace de soutien et de réflexion pour les cliniciens a peut-être fait défaut lorsque le traitement des décrocheurs s’est compliqué. Ces composantes du traitement sont pourtant reconnues essentielles (Miller, Rathus & Linehan, 2007). Les difficultés de communication entre cliniciens, leurs craintes du jugement et les impératifs de productivité pourraient avoir compromis l’accès à ce soutien.
Quant au troisième scénario d’abandon tardif, il est caractérisé par un contexte où le dispositif de soins répond au désengagement par des injonctions paradoxales. Ce phénomène a été décrit en psychiatrie adulte. Dans une étude qualitative sur l’expérience des soins de patients jugés difficiles, Koekkoek, van Meijel, van Ommen, Pennings, Kaasenbrood, Hutschemaekers & Schene (2010) ont mis au jour l’adoption d’interventions dites « toxiques », c’est-à-dire défavorables au travail thérapeutique chez les cliniciens. À l’instar de nos résultats, la double contrainte figurait parmi celles-ci. Comment comprendre l’adoption de telles réponses chez des cliniciens généralement bienveillants ? La recherche dans le domaine de la psychodynamique du travail pourrait apporter un éclairage sur cette question. Cette discipline se penche sur les stratégies défensives élaborées par les travailleurs pour diminuer leur souffrance et maintenir leur équilibre psychologique au travail (Carpentier-Roy & Vézina, 2000). Les réponses paradoxales adoptées par les cliniciens de notre étude pourraient constituer des stratégies défensives, servant de mécanismes de protection contre l’impuissance, l’angoisse d’être exposé à des situations prolongées de risque et le stress de la surcharge de travail. Il est possible que lorsqu’ils constatent le désengagement du jeune, les réponses paradoxales leur permettent une sortie gracieuse, préservant l’intégrité du dispositif de soins et sa capacité de poursuivre sa mission avec les autres patients. Ces résultats suggèrent que pour affronter sans relâche les assauts des émotions négatives et le risque suicidaire, les cliniciens doivent évoluer dans une organisation du travail qui tient compte de cette réalité.
Finalement, la conceptualisation de l’abandon comme un processus a permis de mettre en évidence que deux types d’obstacles distincts interfèrent en fait avec la complétion du traitement des adolescents avec TPL : les vulnérabilités à l’abandon, présentes avant même que le traitement ne soit amorcé, et les complications d’engagement survenant en cours de traitement. Le fait que les études sur l’abandon des adolescents avec conduites suicidaires se soient essentiellement penchées sur les premières (Burns et al., 2008 ; Halaby, 2004 ; Piacentini et al., 1995 ; Trautman etal., 1993) pourrait expliquer la divergence de leurs résultats. La méthode de théorisation ancrée a permis quant à elle de mettre en lumière le caractère multifactoriel de l’abandon chez les adolescents avec TPL. Elle a également permis d’en révéler son équifinalité. L’abandon du traitement de l’adolescent avec TPL surviendrait donc à partir d’une multitude de conditions de départ et les processus de son désengagement emprunteraient de nombreuses trajectoires. Les combinaisons de variables produisant une trajectoire d’abandon seraient donc infinies. Ces deux caractéristiques de l’abandon de traitement en complexifient l’étude et pourraient aussi éclairer les résultats contradictoires obtenus jusqu’ici dans ce domaine de recherche.
Les différentes limites de cette étude doivent être soulevées. En premier lieu, parmi les adolescents sollicités, 40 % ont décliné l’invitation qu’eux-mêmes ou que leurs parents participent à l’étude. Certains ne souhaitaient pas se remémorer leur épisode de soins en pédopsychiatrie et d’autres exprimaient clairement le désir de ne plus avoir de contact avec le milieu de soins. Il est plausible que leurs perceptions du contexte d’abandon se seraient démarquées de celles des jeunes qui ont accepté de participer. De plus, le fait que les cas d’abandon examinés se sont limités à ceux de jeunes filles restreint la transférabilité des résultats. Il est possible que les garçons sollicités se seraient inscrits dans un profil d’abandon distinct. De même, les jeunes qui ont consenti à ce que leurs parents se joignent à l’étude malgré leur refus d’y participer présentent probablement des caractéristiques qui les distinguent des autres cas. Dans la perspective d’un échantillonnage à variation maximale, l’inclusion de ces cas a pu en contrepartie enrichir les analyses. Finalement, les membres d’une seule équipe de soins ont participé à cette étude. Il aurait été souhaitable que d’autres milieux, avec des façons de faire différentes, puissent être recrutés. Il faut finalement rappeler que le devis de cette recherche n’a pas été conçu pour comparer l’efficacité de différentes approches thérapeutiques à maintenir les adolescents en traitement. Les réponses du dispositif de soins mises en évidence se rapportent à des processus de soins généraux qui transcendent toutes les approches. La prudence s’impose quant à l’extrapolation des résultats pour juger de l’efficacité d’approches spécifiques à prévenir l’abandon de traitement.
En conclusion, cette étude suggère que le maintien de l’engagement de l’adolescent avec TPL devrait constituer un objectif thérapeutique au même titre que la réduction de la symptomatologie et des problèmes de vie et être traité avec la même attention. Nos résultats mettent en évidence l’importance des réponses du dispositif de soins pour le maintien de l’engagement des adolescents avec TPL. L’abandon de traitement de ces jeunes pourrait être diminué par un dispositif de soins qui reconnaît les périls inhérents au traitement de cette clientèle, se montre proactif pour résoudre les problèmes de désengagement, intègre des mécanismes de soutien aux cliniciens et favorise une pratique réflexive.
Parties annexes
Remerciements
Les auteurs remercient les adolescents, leurs familles et les cliniciens qui ont participé à l’étude, ainsi que les assistantes de recherche, mesdames Hélène Poitras, Louise Wolfe et Monique Létourneau.
Bibliographie
- Aviram, R. B., Brodsky, B. S. & Stanley, B. (2006). Borderline personality disorder, stigma, and treatment implications. Harvard Review Of Psychiatry, 14(5), 249-256.
- Bandelow, B., Krause, J., Wedekind, D., Broocks, A., Hajak, G. & Ruther, E. (2005). Early traumatic life events, parental attitudes, family history, and birth risk factors in patients with borderline personality disorder and healthy controls. Psychiatry Research, 134(2), 169-179.
- Barnicot, K., Katsakou, C., Marougka, S. & Priebe, S. (2010). Treatment completion in psychotherapy for borderline personality disorder – a systematic review and meta-analysis. Acta Psychiatr Scand. doi : 10.1111/j.1600-0447.2010.01652.x
- Barrett, M. S., Chua, W.-J., Crits-Christoph, P., Gibbons, M. B. & Thompson, D. (2008). Early withdrawal from mental health treatment : Implications for psychotherapy practice. Psychotherapy : Theory, Research, Practice, Training, 45(2), 247-267. doi : 10.1037/0033-3204.45.2.247
- Bessette, M. (2010). Psychothérapie des troubles de la personnalité : quand l’impasse n’est pas du côté du client. Santé mentale au Québec, 35(2), 87-116.
- Bodner, E., Cohen-Fridel, S. & Iancu, I. (2010). Staff attitudes toward patients with borderline personality disorder. Comprehensive Psychiatry, 52(5), 548-555. doi : 10.1016/j.comppsych.2010.10.004
- Brewer, J. & Hunter, A. (2006). Finding the objects to study Foundations of multimethod research : synthesizing styles (pp. 79-95). Thousand Oaks, California : Sage Publications.
- Burns, C. D., Cortell, R. & Wagner, B. M. (2008). Treatment compliance in adolescents after attempted suicide : a 2-year follow-up study. Journal of the American Academy of Child and Adolescent Psychiatry, 47(8), 948-957. doi : 10.1097/CHI.Ob013e3181799e84
- Carpentier-Roy, M.-C. & Vézina, M. (2000). Le travail et ses malentendus : enquêtes en psychodynamique du travail au Québec. Sainte-Foy, Canada : Presses de l’Université Laval ; Toulouse, France : Octares Éditions.
- Chanen, A. M. (2015). Borderline Personality Disorder in Young People : Are We There Yet ? Journal of Clinical Psychology,. doi : 10.1002/jclp.22205
- Chanen, A. M., Jackson, H. J., McCutcheon, L. K., Jovev, M., Dudgeon, P., Yuen, H. P., . . . McGorry, P. D. (2008). Early intervention for adolescents with borderline personality disorder using cognitive analytic therapy : randomised controlled trial. British Journal of Psychiatry, 193(6), 477-484. doi : 10.1192/bjp.bp.107.048934
- Charmaz, K. (2006). Constructing Grounded Theory. A Practical Guide Through Qualitative Analysis. London, UK : Sage publications.
- Gabbard, G. O. & Wilkinson, S. M. (1994). Management of Countertransference With Borderline Patients, Arlington, VA : American Psychiatric Association Publishing.
- Glaser, B. G. & Strauss, A. L. (1967). The Discovery of Grounded Theory. Chicago, Ill : Adline Publishing Company.
- Granboulan, V., Roudot-Thoraval, F., Lemerle, S. & Alvin, P. (2001). Predictive factors of post-discharge follow-up care among adolescent suicide attempters. Acta Psychiatrica Scandinavica, 104(1), 31-36.
- Hack, S. & Chow, B. (2001). Pediatric psychotropic medication compliance : a literature review and research-based suggestions for improving treatment compliance. Journal of Child and Adolescent Psychopharmacology, 11(1), 59-67. doi : 10.1089/104454601750143465
- Halaby, K. S. (2004). Variables Predicting Noncompliance with Short-term Dialectical Behavior Therapy for Suicidal and Parasuicidal Adolescents. Halaby, Kimelle S. : Rutgers The State U New Jersey, Graduate School Of Applied And Professional Psychology, US. Retrieved from http://www.il.proquest.com/umi/
- Hunsley, J., Aubry, T. D., Verstervelt, C. M. & Vito, D. (1999). Comparing therapist and client perspectives on reasons for psychotherapy termination. Psychotherapy : Theory, Research, Practice, Training, 36(4), 380-388. doi : 10.1037/h0087802
- Karver, M. S., Handelsman, J. B., Fields, S. & Bickman, L. (2006). Meta-analysis of therapeutic relationship variables in youth and family therapy : the evidence for different relationship variables in the child and adolescent treatment outcome literature. Clinical Psychology Review, 26(1), 50-65. doi : 10.1016/j.cpr.2005.09.001
- Koekkoek, B., van Meijel, B., van Ommen, J., Pennings, R., Kaasenbrood, A., Hutschemaekers, G. & Schene, A. (2010). Ambivalent connections : a qualitative study of the care experiences of non-psychotic chronic patients who are perceived as “difficult” by professionals. BMC Psychiatry, 10, 96. doi : 1471-244X-10-96 [pii]10.1186/1471-244X-10-96
- Litt, I. F., Cuskey, W. R. & Rudd, S. (1983). Emergency room evaluation of the adolescent who attempts suicide : compliance with follow-up. Journal of Adolescent Health Care, 4(2), 106-108.
- Miller, Alec L., Rathus, J. H. & Linehan, M. (2007). Dialectical Behavior Therapy with Suicidal Adolescents. New York, NY : Guilford Press.
- O’Brien, A., Fahmy, R. & Singh, S. P. (2009). Disengagement from mental health services. A literature review. Social Psychiatry and Psychiatric Epidemiology, 44(7), 558-568. doi : 10.1007/s00127-008-0476-0
- Oetzel, K. B. & Scherer, D. G. (2003). Therapeutic Engagement With Adolescents in Psychotherapy. Psychotherapy : Theory, Research, Practice, Training, 40(3), 215-225. doi : 10.1037/0033-3204.40.3.215
- Pelkonen, M., Marttunen, M., Laippala, P. & Lonnqvist, J. (2000). Factors associated with early dropout from adolescent psychiatric outpatient treatment. Journal of the American Academy of Child & Adolescent Psychiatry, 39(3), 329-336. doi : 10.1097/00004583-200003000-00015
- Piacentini, J., Rotheram-Borus, M. J., Gillis, J. R., Graae, F., Trautman, P., Cantwell, C., ... Shaffer, D. (1995). Demographic predictors of treatment attendance among adolescent suicide attempters. Journal of Consulting and Clinical Psychology, 63(3), 469-473. doi : 10.1037//0022-006X.63.3.469
- Rathus, J. H. & Miller, A. L. (2002). Dialectical behavior therapy adapted for suicidal adolescents. Suicide and LifeThreathening Behavior, 32(2), 146-157.
- Rotheram-Borus, M. J., Piacentini, J., Van Rossem, R., Graae, F., Cantwell, C., Castro-Blanco, D. & Feldman, J. (1999). Treatment adherence among Latina female adolescent suicide attempters. Suicide and Life Threatening Behavior, 29(4), 319-331.
- Soloff, P. H. & Chiappetta, L. (2012). Prospective predictors of suicidal behavior in borderline personality disorder at 6-year follow-up. American Journal of Psychiatry, 169(5), 484-490. doi : 10.1176/appi.ajp.2011.11091378
- Sommers-Flanagan, J., Richardson, B. G. & Sommers-Flanagan, R. (2011). A Multi-Theoretical, Evidence-Based Approach for Understanding and Managing Adolescent Resistance to Psychotherapy. Jounal of Contemporary Psychotherapy, 41, 69-80. doi : 10.1007/s10879-010-9164-y
- Spirito, A., Lewander, W. J., Levy, S., Kurkjian, J. & Fritz, G. (1994). Emergency department assessment of adolescent suicide attempters : factors related to short-term follow-up outcome. Pediatric Emergency Care, 10(1), 6-12.
- Trautman, P. D., Stewart, N. & Morishima, A. (1993). Are adolescent suicide attempters noncompliant with outpatient care ? Journal of the American Academy of Child & Adolescent Psychiatry, 32(1), 89-94. doi : 10.1097/00004583-199301000-00013
- Viale-Val, G., Rosenthal, R. H., Curtiss, G. & Marohn, R. C. (1984). Dropout from adolescent psychotherapy : a preliminary study. Journal of the American Academy of Child Psychiatry 23(5), 562-568, 1984 Sep. doi : 10.1016/S0002-7138(09)60347-2
- Westen, D., Betan, E. & Defife, J. A. (2011). Identity disturbance in adolescence : associations with borderline personality disorder. Developement and Psychopathology, 23(1), 305-313. doi : S0954579410000817 [pii]10.1017/S0954579410000817
- Westmacott, R. & Hunsley, J. (2010). Reasons for terminating psychotherapy : a general population study. Journal of Clinical Psychology, 66(9), 965-977. doi : 10.1002/jclp.20702
Liste des figures
Figure 1
Échantillonnage des cas
Figure 2
Phase d’engagement et d’abandon de traitement de l’adolescent avec TPL
Figure 3
Modèle de l’engagement et de l’abandon de traitement de l’adolescent avec TPL
Liste des tableaux
Tableau 1
Description des cas (n=12)
Tableau 2
Vulnérabilités à l’abandon
Tableau 3
Réponses initiales du dispositif de soins





 10.7202/1000555ar
10.7202/1000555ar